General Topics
PREGUNTAS
Antes de continuar, trate de responder a las siguientes preguntas. Las respuestas se pueden encontrar al final del artículo, junto con una explicación. Por favor, responda Verdadero o Falso:
- En el diagnóstico de la anafilaxia:
a. El Suxametonio y el atracurio son los agentes bloqueadores neuromusculares más comúnmente asociado con la anafilaxia
b. Los signos mucocutáneas son una característica en el diagnóstico en pacientes con anafilaxia
c. La hipotensión con taquicardia está siempre presente en las reacciones graves
d. Una sola muestra de triptasa total en plasma elevada es diagnóstico de la anafilaxia
e. Los niveles de triptasa pueden elevarse más de 24 horas después del episodio de anafilaxia - En el tratamiento de la anafilaxia:
a. La adrenalina puede ser menos eficaz en los pacientes que toman beta-bloqueadores, por lo que el glucagón se debe considerar como una primera línea de intervención en estos pacientes
b. Los antihistamínicos intravenosos no afectan el resultado clínico y pueden aumentar el riesgo de hipotensión y necrosis tisular
c. Una dosis intravenosa inicial de 100 microgramos de adrenalina debe administrarse inmediatamente en todos los adultos que presentan anafilaxia intraoperatoria
d. Los esteroides han demostrado mejorar el resultado clínico cuando se administran en forma temprana
e. El paciente debe ser ingresado en la unidad de cuidados intensivos para una estrecha vigilancia - Las estrategias de prevención para un paciente con un episodio reciente de la anafilaxis incluyen:
a. La derivación a un inmunólogo o un laboratorio especializado para las pruebas cutáneas
b. Las pruebas cutáneas debido a que un resultado positivo le ayudará a verificar la causa de la anafilaxia
c. Las pruebas cutáneas tan pronto como el paciente se recupere de la reacción anafiláctica
d. Se puede utilizar un proceso de desensibilización si no puede usarse ninguna otra medicación alternativa
e. Educación para evitar los desencadenantes sospechosos y reconocer los signos y síntomas de la anafilaxia
Puntos clave
- Un rápido reconocimiento y la adecuada administración de adrenalina son la base del manejo de la anafilaxia.
- Los esteroides y antihistamínicos no deberían ser usados en el manejo inicial de la anafilaxis.
- La anafilaxis es un diagnostico clínico, y las pruebas como la triptasa total en plasma son solo un apoyo para el diagnóstico.
- El anestesiólogo juega un papel clave en la coordinación para la atención del paciente durante y después de un evento de anafilaxia perioperatoria.
INTRODUCCION
La anafilaxia es una complicación poco frecuente y potencialmente fatal con un amplio espectro de manifestaciones clínicas. Es necesario que cada anestesiólogo esté en capacidad de reconocerla y tratarla en el perioperatorio. De acuerdo con la Academia Europea de Alergia e Inmunología Clínica, anafilaxia se define como una reacción severa de hipersensibilidad sistémica, potencialmente peligrosa para la vida.1 La incidencia estimada de la anafilaxia perioperatoria es de 1 en 10.000-20.000 procedimientos anestésicos,2 con una tasa general de mortalidad por anafilaxia de menos de 0,001%1
FISIOPATOLOGIA
La anafilaxia puede ser causada por mecanismos inmunológicos (IgE mediada o no mediada por IgE), o por mecanismos no inmunológicos, o ser idiopática. Una pequeña cantidad de alérgeno es suficiente para estimular las células inmunes y causar la anafilaxia. El diagnóstico clínico y tratamiento de la anafilaxia es el mismo independientemente del mecanismo subyacente.
Los mecanismos inmunológicos de anafilaxia implican la producción de inmunoglobulinas. La anafilaxia mediada por IgE es causada por el entrecruzamiento de IgE que resulta en la degranulación de los mastocitos y basófilos. Tras la exposición a un alérgeno, hay activación de las células TH2 que estimulan la producción de anticuerpos IgE. La IgE se une a receptores FcεRI en la superficie de mastocitos y basófilos que producen la sensibilización de estas células. Esta sensibilización inicial no tiene ninguna manifestación clínica. Cuando hay una nueva exposición al alérgeno, los agregados de IgE unida a los receptores, estimulan a los mastocitos y basófilos sensibilizados produciendo la degranulación. Esta degranulación da como resultado la liberación de mediadores tales como histamina, prostaglandinas, proteoglicanos y citoquinas, que conducen a las manifestaciones clínicas de la anafilaxia. En la anafilaxia no mediada por IgE la reacción de hipersensibilidad se estimula a través de otros mecanismos, incluyendo IgG y vías complejas de inmunidad mediadas por el complemento3
El mecanismo no inmunológico de la anafilaxia no implica inmunoglobulinas y es debido a la estimulación directa de las células cebadas por el agente causante, por ejemplo, las drogas, el frío y el ejercicio. Del mismo modo, existe la degranulación de los mastocitos y la liberación de mediadores tales como histamina. En el contexto perioperatorio, este puede estar asociado con fármacos tales como los opioides, la vancomicina y agentes bloqueantes neuromusculares (por ejemplo atracurio); suele ser transitoria y puede presentar signos simplemente cutáneos.
La anafilaxia idiopática sólo se diagnostica cuando ningún alérgeno específico puede ser identificado a partir de la historia o de las pruebas de la piel, además hay ausencia de elevación de los niveles de IgE específica en el suero.
FACTORES DE RIESGO Y DESENCADENANTES
Los factores de riesgo de anafilaxis incluyen antecedentes de atopia a drogas o alergia a los alimentos, las operaciones múltiples, la mastocitosis sistémica y el angioedema hereditario. Los desencadenantes perioperatorios comunes de la anafilaxis incluyen agentes bloqueadores neuromusculares, antibióticos (por lo general los antibióticos beta-lactámicos) y el látex. Con menos frecuencia la anafilaxia puede ser provocada por la clorhexidina, coloides, colorantes azules (isosulfan, azul patente V), la heparina, protamina y oxitocina4. La clorhexidina se puede encontrar en muchos productos tales como preparados y toallitas para la piel, geles lubricantes y en líneas venosas centrales impregnadas, por tanto todo lo anterior se debe evitar en pacientes con alergia documentada a la clorhexidina. Es raro que los opioides o agentes hipnóticos (barbitúricos, propofol, etomidato) puedan ser la fuente de la anafilaxia.
Los agentes bloqueadores neuromusculares más comúnmente asociados con la anafilaxis son rocuronio y suxametonio. La anafilaxia se produce debido a la sensibilización de IgE frente a los grupos de amonio cuaternario en los bloqueantes neuromusculares. En un estudio retrospectivo realizado por Sadleir et al. durante un período de diez años en el oeste de Australia, se observó que entre los ochenta pacientes con diagnóstico de anafilaxia potencialmente mortal debido a un bloqueante neuromuscular no despolarizante, el 56% tuvo una reacción al rocuronio con una incidencia de 8 episodios de anafilaxia por 100.000 administraciones ( 95% CI 5,8 a 11 / 100.000). La reactividad cruzada con otros agentes bloqueantes neuromusculares no despolarizantes es también más alta con rocuronio y suxametonio. En el estudio, los pacientes con anafilaxia al rocuronio tuvieron tasas de reactividad cruzada del 44% con suxametonio, 40% con vecuronio, 20% con atracurio, y 5% con cisatracurio. Las tasas de reactividad cruzada en pacientes con anafilaxia al suxametonio fueron del 24% con rocuronio, con vecuronio de un 12% y un 6% con atracurium.5
DIAGNOSTICO
El diagnóstico de la anafilaxia es clínico. Las pruebas de laboratorio no son útiles en el diagnóstico de la anafilaxia en el momento de la presentación debido a que toman tiempo para procesarlas y pueden dar falsos negativos y positivos.6 Los pacientes pueden presentarse con signos mucocutáneos generalizados de aparición aguda, insuficiencia respiratoria e inestabilidad cardiovascular. Estos signos pueden presentarse de manera aislada o en cualquier combinación. El diagnóstico de la anafilaxia puede ser difícil debido a que estas señales también pueden surgir de otros factores relacionados con la anestesia, la cirugía o el paciente en el contexto perioperatorio. La anafilaxia se debe sospechar si hay una inexplicable hipotensión refractaria a vasopresores, o dificultad inexplicable en la ventilación y/o broncoespasmo. La gravedad de la anafilaxia la podemos ver desde la presentación más leve con signos mucocutáneos generalizadas hasta la forma más grave con parada cardiorrespiratoria. Los signos cutáneos pueden no ser evidentes en todas las reacciones anafilácticas y aparecen sólo después de que ha sido tratada la hipotensión y se ha restaurado la perfusión cutánea. Los pacientes también pueden no tener taquicardia con hipotensión, y en su lugar puede haber bradicardia debido al reflejo vasovagal de Bezold-Jarisch en hipovolemia severa2
Se ha sugerido que la anafilaxia puede ser clasificada clínicamente con una adaptación de la escala de calificación de cuatro pasos de Ring y Messmer (Figura 1).7
El diagnóstico diferencial de la anafilaxis incluye exacerbación del asma, neumotórax a tensión, isquemia de miocardio, embolia pulmonar, la deficiencia de C1-esterasa, mastocitosis y trastornos clonales de células cebadas.
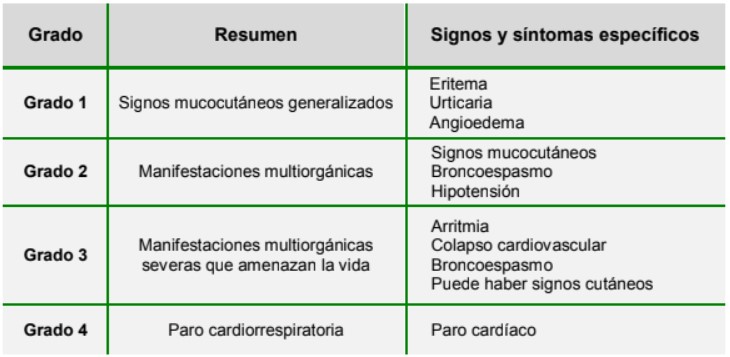
Figura 1: Clasificación de la anafilaxia, adaptada de la escala de clasifiación de Ring and Messmer 7
MANEJO INMEDIATO
El tratamiento inmediato de la anafilaxia es detener el presunto desencadenante o causa que la dispara, asegurar la vía aérea, suministrar oxígeno de alto flujo y administrar adrenalina en dosis tituladas con una monitorización hemodinámica estricta.
El efecto agonista α1 de adrenalina causa vasoconstricción, lo que disminuye el edema de la mucosa y la hipotensión. Su efecto agonista β1 aumenta el inotropismo del corazón mientras que su agonismo β2 disminuye la liberación de mediadores y mejora la broncodilatación. La adrenalina es efectiva si la anafilaxia se reconoce temprano y se administran dosis suficientes de la droga rápidamente. La dosis debe ajustarse según la respuesta clínica (Figura 2). Se puede dar un bolo intravenoso inicialmente, pero si el paciente requiere bolos repetidos, se debería iniciar una infusión continua (0,05-0,4 microgramos kg-1 min-1). Si el acceso intravenoso no está disponible, la adrenalina se puede inyectar por vía intramuscular en la cara lateral del muslo, mientras se establece un acceso intravenoso de gran calibre tan pronto como sea posible. Si el paciente se encuentra en paro cardíaco, se debe hacer la reanimación siguiendo las directrices del Soporte de Vida Anzado.8
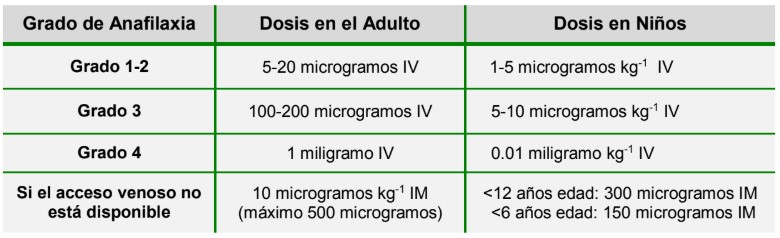
Figura 2: Dosis de los bolos de adrenalina en el manejo de la anafilaxia7
La respuesta a la adrenalina puede estar disminuida en aquellos pacientes en tratamiento con betabloqueantes, inhibidores de la enzima convertidora de la angiotensina, o aquellos que presentan un bloqueo espinal. La administración excesiva, por otra parte, puede causar arritmias ventriculares, edema pulmonar y crisis hipertensiva. La adrenalina tiene una ventana terapéutica estrecha y hay serias consecuencias cuando se administran dosis insuficientes o una sobredosis del fármaco. Por lo tanto, la adrenalina intravenosa debe ser utilizado por profesionales con experiencia (por ejemplo anestesiólogos o intensivistas) y en presencia de un monitoreo continuo. Cuando se presenta la anafilaxia fuera del contexto perioperatorio, se recomienda que la adrenalina sea inicialmente administrada vía intramuscular.9
Otras intervenciones en el manejo de los pacientes con anafilaxia incluyen la optimización de la condición cardiovascular mediante la reposición de líquidos por vía intravenosa (bolos repetidos de 20 ml kg-1 de líquidos intravenosos) y mejorando la posición del paciente para facilitar el retorno venoso. Además de la monitorización estándar, el control de la presión arterial invasiva permite una mejor valoración de la administración de adrenalina, un catéter venoso central facilita la administración de vasopresores e inotrópicos.
El Sugammadex, un agente de reversión para el bloqueo neuromuscular que producen el rocuronio y vecuronio, también puede revertir la anafilaxia provocada por rocuronium.9 El Sugammadex actúa encapsulando rocuronio y la IgE libre unida a él, facilitando la eliminación del complejo de Sugammadex-rocuronio del cuerpo. La eficacia de Sugammadex en la reversión de la anafilaxia esta sin embargo, aún en estudio.
Si la condición del paciente no mejora con estas intervenciones de primera línea, se deben considerar otros diagnósticos diferenciales. La Hipotensión resistente a tratamiento se puede controlar con la administración de otros vasopresores como la noradrenalina, metaraminol o vasopresina. En los pacientes que toman bloqueadores beta, el glucagón se puede administrar para revertir el bloqueo beta y mejorar la hipotensión. El broncoespasmo resistente puede ser tratado con salbutamol intravenoso.
MANEJO POST-CRISIS
Después de la reanimación inicial del paciente, los esteroides y los antihistamínicos pueden ser considerados. Sin embargo, ambos fármacos tienen inicio de acción lento y no han demostrado que puedan alterar los resultados clínicos.7 Los esteroides (dexametasona 0.1-0.4mg kg-1 o hidrocortisona 2-4mg kg-1) actúan inhibiendo la transcripción de los genes que codifican proteínas pro-inflamatorias y pueden ser eficaces en las reacciones bifásicas. Los antihistamínicos por vía intravenosa pueden llevar a más riesgos que beneficios, incluyendo el riesgo de hipotensión con la inyección rápida y lesión de los tejidos por extravasación8. Los antihistamínicos orales tienen menores efectos secundarios y puede ser eficaces en el grado 1 de reacciones anafilácticas. La combinación de los antagonistas de los receptores H1 y H2 (por ejemplo, el uso de difenhidramina con ranitidina) pueden ser mucho mejor que el uso los antagonistas H1 solos en el tratamiento de las manifestaciones cutáneas de la anafilaxis.10, 11
Cuando se produce la anafilaxia intraoperatoria, es prudente terminar la cirugía tan pronto como sea posible. Debe prepararse la admisión postoperatoria a la unidad de cuidados intensivos para su estricta vigilancia debido a que esta condición puede prolongarse hasta 32 horas y pueden ocurrir reacciones bifásicas en el 20% de los casos. Inclusive aquellos pacientes que presenten respuesta adecuada al tratamiento, deben ser monitoreados cuidadosamente durante al menos 6-8 horas si tuvieron síntomas respiratorios, y por no menos de 12-24 horas si tuvieron colapso cardiovascular. La fisiopatología y los factores de riesgo de reacciones bifásicas son desconocidos ya que no se han encontrado hallazgos consistentes entre los estudios. Varias de las hipótesis de reacciones bifásicas incluyen el tratamiento inadecuado de la reacción inicial, la liberación de mediadores de fase tardía de las células inmunes, la absorción retardada del antígeno del tracto gastrointestinal en la circulación sistémica y la activación de vías de mediadores secundarios.12
Se deben realizar otro tipo de exámenes complementarios apropiados, tales como gases en sangre arterial, pruebas de función renal y pruebas de función hepática que se deben considerar para detectar lesiones de hipoperfusión en otros órganos. Los niveles totales de triptasa en plasma pueden ayudar a confirmar el diagnóstico de anafilaxia. La triptasa se encuentra en los mastocitos en dos formas, α-protriptasa y β-triptasa. Mientras que en el plasma se puede encontrar α- protriptasa en condiciones normales, la β-triptasa sólo se libera a partir de gránulos de los mastocitos durante una reacción alérgica. Los niveles de triptasa plasmáticos totales miden tanto α-protriptasa como β-triptasa y pueden estar elevados en la anafilaxia. Los niveles de β-triptasa en plasma son más específicos para la anafilaxia y puede hacerse si están disponibles. Los niveles picos de triptasa se verán dentro de los 15-120 minutos después del inicio de la anafilaxia, antes de descender lentamente de nuevo a los niveles basales a las 24 horas. Como no se ha determinado un valor de corte definitivo para el diagnóstico de la anafilaxia, es importante que se tomen al menos dos muestras de sangre para determinar la triptasa total, la primera dentro de los 60 minutos de la reacción y la segunda a las 24 horas. En la anafilaxia es probable que el valor de la primera muestra sea significativamente mayor que el de la segunda. Si los niveles de triptasa permanecen altos durante más de 24 horas, se puede pensar en el inicio tardío de la anafilaxia, reacciones bifásicas, la mastocitosis subyacente o trastornos clonales de células cebadas.
Niveles elevados de triptasa total no son específicos para la anafilaxia y puede confundirse con otras condiciones no relacionadas tales como infarto de miocardio, embolia de líquido amniótico, o trauma. La elevación de la triptasa también puede estar ausente si la anafilaxia es mediada por basófilos o no es mediada por IgE. En un estudio en el cual se midieron los niveles de triptasa en pacientes con shock no relacionados con la anafilaxia, se compararon con los niveles en pacientes con anafilaxia grado 3 o 4; el valor predictivo positivo de los niveles totales de triptasa para el diagnóstico de la anafilaxia fue 99,7% y el valor predictivo negativo 27,9%.13 Los niveles de triptasa sólo pueden ayudar al diagnóstico de la anafilaxia en el contexto de las manifestaciones clínicas.
Otra prueba para apoyar el diagnóstico de la anafilaxia es la elevación de los niveles de histamina en plasma. Sin embargo, esto no es específico para la anafilaxia y debido a que la vida media de la histamina en el plasma es muy corta de 15-20 minutos, también es difícil en la práctica obtener un nivel elevado durante la reanimación. En orina de veinticuatro horas los niveles de histamina son más específicos para la anafilaxia y se pueden llevar a cabo si está disponible.
PREVENCION DE LA ANAFILAXIS
Un aspecto importante en la prevención de la anafilaxia en un futuro es la identificación de los posibles alérgenos. El paciente debe ser referido a un inmunólogo o un centro especializado en las pruebas de alergia. Cualquiera de las pruebas cutáneas (test de pinchazo o pruebas intradérmicas), la medición de los niveles de IgE específicos en suero, o pruebas de provocación se puedan llevar a cabo para identificar posibles alérgenos. Las pruebas cutáneas se pueden hacer para muchos alérgenos comunes, incluyendo agentes bloqueadores neuromusculares, anestésicos intravenosos, antibióticos, anestésicos locales, látex, clorhexidina, coloides y tintes azules. Estas pruebas son menos útiles en el diagnóstico de la alergia a los opiáceos, fármacos antiinflamatorios no esteroideos, y el paracetamol, en cuyos casos puede ser necesario realizar las pruebas de provocación oral.14
Las pruebas cutáneas deben ser diferidas hasta las 3-4 semanas después del episodio anafiláctico inicial para minimizar cualquier respuesta de falsos negativos debido al agotamiento de la histamina. Si las pruebas de punción cutánea son negativas, pero se sospecha fuertemente que el paciente es alérgico a un medicamento en particular, se puede realizar una prueba intradérmica o medir los niveles en suero de IgE específico. Sin embargo, la sensibilización asintomática es común. Una prueba cutánea positiva o nivel de IgE elevada específicos de los agentes sólo indica que el paciente está sensibilizado frente a ese agente, pero no comprueba que sea la causa de la anafilaxia. La interpretación de las pruebas de alergia se debe hacer en colaboración con un inmunólogo. Las consideraciones importantes a tomar en cuenta incluyen la relación temporal entre la administración del fármaco y presentación de la anafilaxia, la gravedad y la manifestación clínica del episodio anafiláctico y la respuesta del paciente al tratamiento.
Las pruebas de alergia deben llevarse a cabo en todos los pacientes de alto riesgo antes de realizar cualquier anestesia. Los pacientes de alto riesgo incluyen aquellos con antecedentes de anafilaxia intraoperatoria, alergia conocida a los medicamentos susceptibles de ser utilizados en la anestesia, los niños que se han sometido a múltiples intervenciones (en cirugía en particular para la espina bífida o mielomeningocele), y los pacientes con alergia al látex o alergia a los alimentos como a las frutas exoticas.15 Las pruebas de rutina en los pacientes que no presentan situación de riesgo no tiene ningún papel.
Después de un episodio anafiláctico, el anestesiólogo debe documentar claramente el incidente, el alérgeno sospechoso, tratamiento administrado y los efectos del tratamiento. Un escrito que contenga esta información debe ser enviado tanto a los equipos de atención primaria y secundaria del paciente. Las alertas de alergia deben ser actualizadas en todos los registros de los pacientes. El anestesiólogo también es responsable de remitir al paciente al inmunólogo para una mayor investigación y la realización de una visita de seguimiento para asesorar sobre anestesias futuras. La educación del paciente sobre las causas, síntomas y tratamiento inmediato de la anafilaxia, incluyendo el uso de adrenalina con auto-inyectadores, también es importante para prevenir la recurrencia.
Además de evitar las drogas que han dado positivas para la reacción de hipersensibilidad, han sido estudiadas otras formas de optimizar aún más la prevención en los pacientes de alto riesgo a la anafilaxia perioperatoria. Estos incluyen la administración preventiva de los glucocorticoides o antihistamínicos para los procedimientos que se consideran de alto riesgo de anafilaxis, por ejemplo procedimientos de diagnóstico que implican medios de contraste yodados, la terapia anti-veneno, inmunoterapia y terapia con anticuerpos anti-IgE. Sin embargo, ha habido pocos ensayos controlados aleatorios, y hasta el momento no existe una fuerte evidencia que indique que la premedicación puede reducir el riesgo y la amenaza de vida de la anafilaxis.16 Existe evidencia encontrada para apoyar el uso de antihistamínicos o esteroides como premedicación en pacientes con mastocitosis. La degranulación de los mastocitos desencadenada por la ansiedad en mastocitosis puede ser mejorada con la premedicación con benzodiazepina.17
La elección de los fármacos en las anestesias subsiguientes se guiará por los resultados de las pruebas de alergia y la indicación clínica de los medicamentos. Si no está disponible una alternativa segura, el paciente puede necesitar someterse a la desensibilización del medicamento desencadenante antes de un procedimiento electivo. La desensibilización debe ser realizada por el inmunólogo en la unidad de cuidados intensivos con un estrecho seguimiento y vigilancia del paciente. En pacientes con antecedentes de anafilaxia a los agentes bloqueadores neuromusculares, las técnicas anestésicas regionales o locales deben utilizarse siempre que sea posible. Si se requiere anestesia general con intubación endotraqueal, los agentes de bloqueo neuromusculares deben evitarse y las alternativas tales como los opioides pueden ser utilizadas para facilitar el procedimiento.
RESUMEN
Es necesario que todos los anestesiólogos estén en la capacidad de reconocer, manejar y prevenir la anafilaxia perioperatoria. Debido al gran número de fármacos y sustancias a los que los pacientes se encuentran expuestos durante la anestesia, la identificación de los agentes desencadenantes puede ser difícil. Las pruebas inmunológicas desempeñan un papel importante, pero los resultados deben ser interpretados con precaución ya que hay altas tasas de falsos positivos y negativos. La adrenalina sigue siendo el fármaco de primera línea más eficaz en el tratamiento de la anafilaxia. Existe una creciente comprensión de la fisiopatología de la anafilaxia, los estudios sobre la eficacia de otros medicamentos para el tratamiento inicial y biomarcadores para el diagnóstico alternativos están en marcha.
RESPUESTAS A LAS PREGUNTAS
- ..
a. Falso. Los agentes bloqueadores neuromusculares más comunes asociados con la anafilaxis son rocuronio y suxametonio. Existe una incidencia de 8 episodios de anafilaxia por cada 100.000 administraciones de rocuronio.
b. Falso. La anafilaxia se puede presentar con diferentes niveles de gravedad y no siempre tienen signos mucocutáneas. Los signos cutáneos pueden no estar presentes si hay hipotensión grave.
c. Falso. Puede haber bradicardia con hipotensión debido al reflejo de Bezold-Jarisch en hipovolemia severa.
d. Falso. Hay que comparar por lo menos dos veces los niveles de triptasa total en plasma porque hay muchas otras causas que pueden elevar un solo nivel de triptasa plasmática.
e. Cierto. Los niveles elevados de triptasa más allá de las 24 horas se pueden deber a la anafilaxia de aparición tardía o a una reacción bifásica. Otros diagnósticos diferenciales también deben considerarse incluidos mastocitosis o trastornos clonales de células cebadas. - ..
a. Falso. La adrenalina es siempre la primera línea de la intervención de la anafilaxia; el glucagón se puede dar si el paciente beta-bloqueado no responde a la adrenalina
b. Cierto. Los antihistamínicos no se deben utilizar en el manejo inmediato de la anafilaxia. Si se van a utilizar, los antihistamínicos orales tienen un perfil de efectos secundarios más seguro que los antihistamínicos por vía intravenosa.
c. Falso. La dosis de adrenalina depende de la clasificación de la anafilaxia y se debe ajustar a la respuesta clínica.
d. Falso. Los esteroides no se utilizan en el manejo inmediato debido a que su inicio es lento y no se ha demostrado que mejora el resultado clínico.
e. Cierto. La anafilaxia se puede prolongar hasta por 32 horas o el paciente puede tener una reacción bifásica. - ..
a. Cierto. Las pruebas cutáneas apropiadas deben ser seleccionadas e interpretadas por los inmunólogos experimentados.
b. Falso. Una prueba cutánea positiva sólo indica sensibilización al alérgeno, pero no verifica que el alérgeno sea la causa de la anafilaxia.
c. Falso. Las pruebas cutáneas se deben hacer por lo menos 3-4 semanas después de la anafilaxis, porque la histamina puede estar agotada durante la anafilaxia, lo que resulta en un riesgo de resultados falsos negativos.
d. Cierto. Si la alternativa segura no está disponible, el paciente puede tener que someterse a una desensibilización de la medicación bajo estrecha vigilancia en la unidad de cuidados intensivos.
e. Cierto. Dado que ciertos factores desencadenantes pueden ser encontrados en el entorno de la comunidad, es importante que el paciente evite los factores desencadenantes y busque atención médica cuando sea necesario.
REFERENCIAS Y LECTURAS RECOMENDADAS
- Muraro A, et al. on behalf of the EAACI Food Allergy and Anaphylaxis Guidelines Group. Anaphylaxis: guidelines from the European Academy of Allergy and Clinical Immunology. Allergy 2014;69:1026-1045.
- Dewachter P, Mouton-Faivre C, Emala CW. Anaphylaxis and Anesthesia. Anesthesiology 2009;111:1141-1150.
- FE Simons. Anaphylaxis. J Allergy Clin Immunol 2010;125:161-181.
- Kannan JA, Bernstein JA. Perioperative Anaphylaxis. Immunol Allergy Clin North Am 2015;35:321-334.
- Sadleir PHM, Clarke RC, Bunning DL, Platt PR. Anaphylaxis to neuromuscular blocking drugs: incidence and cross-reactivity in Western Australia from 2002 to 2011. Br J Anaesth 2013;110:981-987.
- Simons FER, Ardusso LRF, Bilo MB, Cardona V, Ebisawa M, El-Gamal YM. International consensus on anaphylaxis. World Allergy Organ J 2014;7:9.
- Australian and New Zealand College of Anaesthetists. ANZAAG-ANZCA Anaphylaxis Management Guidelines Version 1.1; 2013
- Link MS, Berkow LC, Kudenchuk PJ, Halperin HR, Hess EP, Moitra VK, Neumar RW, O’Neil BJ, Paxton JH, Silvers SM, White RD, Yannopoulos D, Donnino MW. Part 7: adult advanced cardiovascular life support: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation. 2015; 132(suppl 2):S444–S464.
- Simons FER, Ardusso LRF, Dimov V, Ebisawa M, El-Gamal YM, Lockey RF, et al. World Allergy Organization Anaphylaxis Guidelines: 2013 Update of the Evidence Base. Int Arch Allergy Immunol. 2013;162:193-204.
- Wechsler JB, Schroeder HA, Byrne AJ, Chien KB, Bryce PJ. Anaphylactic responses to histamine in mice utilize both histamine receptors 1 and 2. Allergy 2013;68:1338-1340.
- Lin RY, Curry A, Pesola GR, Knight RJ, Lee HS, Bakalchuk L, et al. Improved outcomes in patients with acute allergic syndromes who are treated with combined H1 and H2 antagonists. Ann Emerg Med 2000; 36:462-8.
- Tole JW, Lieberman P. Biphasic anaphylaxis: review of incidence, clinical predictors, and observation recommendations. Immunol Allergy Clin N Am. 2007; 27: 309-326.
- Laroche D, Gomis P, Gallimidi E, Malinovsky JM, Mertes PM. Diagnostic value of histamine and tryptase concentrations in severe anaphylaxis with shock or cardiac arrest during anesthesia. Anesthesiology 2014;121:272-279.
- Ewan PW, Dugue P, Mirakian R, et al. BSACI guidelines for the investigation of suspected anaphylaxis during general anaesthesia. Clin Exp Allergy 2010;40:15-31.
- Mertes PM, Malinovsky JM, Jouffroy L, Aberer W, Terreehorst I, Brockow K. Reducing the Risk of Anaphylaxis During Anesthesia: 2011 Updated Guidelines for Clinical Practice. J Investig Allergol Clin Immunol 2011;21:442-453.
- Sheikh A. Glucocorticoids for the treatment and prevention of anaphylaxis. Curr Opin Allergy Clin Immunol 2013;13:263-267.
- Bonadonna P, Lombardo C. Drug allergy in mastocytosis. Immunol Allergy Clin North Am 2014;34:397-405.



