Obstetric Anaesthesia
POINTS CLES
- Les femmes enceintes sont particulièrement sensibles aux pathogènes respiratoires à cause des modifications physiologiques de la grossesse et sont aussi plus vulnérables vis-à-vis des pneumonies bactériennes secondaires.
- Une transmission verticale au fœtus est rare.
- Chaque fois que c’est possible, une analgésie par voie péridurale précoce doit être recommandée aux femmes en travail qui ont ne infection suspectée ou confirmée par la COVID-19, mais il faut s’assurer de la numération plaquettaire à cause du risque accru de thrombocytopénie.
- Il faut éviter l’anesthésie générale sauf si elle est absolument nécessaire, selon les indications standard.
- L’utilisation d’un Equipement de Protection Personnelle doit être considérée pour tous les cas urgents à cause du risque d’échec des blocs neuraxiaux et de la nécessité dans ces cas d’une conversion à une anesthésie générale et à l’intubation (procédure génératrice d’aérosolisation).
INTRODUCTION
En Décembre 2019, une pneumonie de cause inconnue, identifiée secondairement comme causée par un coronavirus et appelée maladie du coronavirus 2019 (COVID-19), a d’abord été détectée à Wuhan, en Chine. Le virus responsable a été appelé ‘Severe Acute Respiratory Syndrome Coronavirus 20, ou SARS-CoV-2, à cause du lien avec le virus qui avait causé l’épidémie du Syndrome d’Atteinte Respiratoire Sévère ou ‘Severe Acute Respiratory Syndrome’ (SARS), en 2003.1 Les Coronavirus sont des virus à ARN monocaténaire qui provoquent une maladie pouvant aller en sévérité, d’un simple rhume à une pneumonie sévère et fatale.2
Les femmes enceintes peuvent être plus particulièrement sensibles aux pathogènes respiratoires à cause des modifications physiologiques à la fois de leurs systèmes immunitaire et cardiorespiratoire, les rendant intolérantes à l’hypoxie. Il existe des preuves suggérant que le risque d’une atteinte critique peut être plus élèvé aux stades avancés de la grossesse.2 Les parturientes sont aussi plus vulnérables aux pneumonies bactériennes secondaires, en plus du processus viral inflammatoire. Les conséquences cliniques chez les femmes enceintes durant l’épidémie de SARS-CoV-2 étaient pires que celles des femmes non enceintes, avec un plus grand taux d’intubation trachéale, de défaillance rénale, et de coagulation intra-vasculaire disséminée.3 Les données provenant de l’épidémie de MERS (Middle East Respiratory Syndrome) suggéraient aussi ces mauvais résultats. Heureusement, les données précoces suggèrent que la plupart des femmes enceintes atteintes par la COVID-19 ont une forme légère de la maladie, avec un taux de mortalité au Royaume-Uni, de 1%.2,4
SIGNES CLINIQUES
Dans la population générale, le début des symptômes survient habituellement au décours des 14 jours après l’exposition. Les symptômes peuvent être légers à sévères, et comportent le plus souvent une fièvre, une toux et moins fréquemment une dyspnée, une fatigue, une céphalée et une anosmie. Une infection asymptomatique est possible.
L’étude publiée par le « UK Obstetric Surveillance System » (UKOSS) est, à ce jour, l’une des plus larges études sur les femmes enceintes admises à l’hôpital avec la COVIS-19.2 Dans cette cohorte, 10% des femmes ont eu besoin d’un support respiratoire. La mortalité des femmes admises à l’hôpital avec la COVID-19 était de 1%, et ceci est équivalent au taux retrouvé dans une revue systématique complète.4 L’étude UKOSS a trouvé que les facteurs de risque chez les femmes enceintes atteintes par une forme sévère de la COVID-19, communs avec ceux retrouvés dans une population non obstétricale atteinte par la COVID-19, sont les suivants:5
- Noir, Asiatique ou de minorité ethnique
- Co-morbidités préexistantes (surtout cardiaque et respiratoire)
- Age inférieur à 35 ans
- IMC (Index de Masse Corporelle) élevé
Les femmes enceintes atteintes par la COVID-19 ont plus de risque d’accoucher par Césarienne, bien que l’étude UKOSS et d’autres séries de cas ont montré que la plupart des naissances par césarienne avaient une cause autre qu’un risque maternel secondaire à une infection par SARS-CoV-2.
Il y a des preuves qui suggèrent que les individus admis à l’hôpital avec la COVID-19 sont en hypercoagulabilité.6 Ceci, s’ajoute à l’état d’hypercoagulabilité de la grossesse, et rend les femmes enceintes infectées par la COVID-19 particulièrement à risque de thromboembolies.
En plus de l’impact de la COVID-19 sur la femme enceinte, on s’inquiète aussi d’un effet potentiel sur le fœtus et le nouveau-né. Une pneumonie virale chez les femmes enceintes est associée à un risque accru de naissance prématurée, de retard de croissance intra-utérin, et de mortalité périnatale.7 Les données actuellement disponibles montrent que même si le risque de naissance prématurée avant 37 semaines est augmenté, la COVID-19 n’est pas associée à un risque plus élevé de travail spontané.3 Une étude mono-centrique au Royaume Uni a trouvé un taux 4 fois plus élevé de mort-nés durant la période de la pandémie comparée à la période avant le début de la pandémie.8 Bien qu’aucune de ces morts à la naissance, signalées pendant la période de la pandémie, n’étaient survenues chez des femmes infectées par la COVID-19, des études de surveillance des femmes enceintes rapportent que 90% des cas positifs au SARS-CoV-2 sont asymptomatiques.9,10 Cependant, le taux plus élevé de mort-nés pourrait résulter de certains effets indirects comme l’hésitation des patientes à aller à l’hôpital durant la pandémie.
L’évidence suggère que la transmission de l’infection aux nouveau-nés de femmes atteintes par la COVID-19 peut survenir, bien que rare.11 Les résultats sur les nouveau-nés de femmes infectées par la COVID-19 sont le plus souvent rassurants. Contrairement au virus Zika, il n’y a pas d’évidence que le virus de la COVID-19 serait tératogène. Bien que 5 bébés sont morts dans l’étude UKOSS, 3 de ces décès n’étaient pas en relation avec l’infection a SARS-CoV-2; Pour les 2 mort-nés restants, il n’était pas clair si l’infection à SARS-CoV-2 avait contribué à ces décès.
EQUIPEMENT DE PROTECTION PERSONNELLE
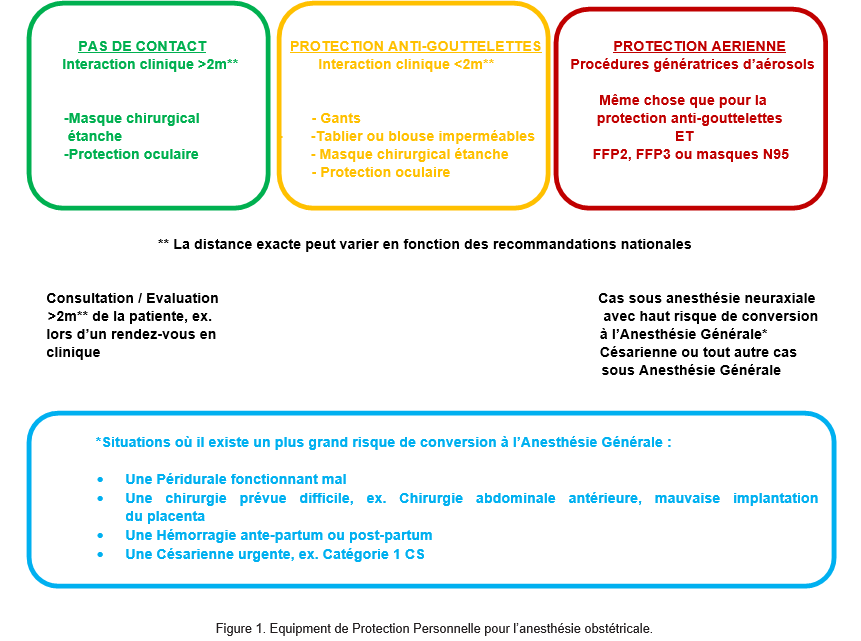
Le choix d’un équipement de protection personnelle lors de la prise en charge de patientes ayant une infection suspectées ou confirmées par la COVID-19, dépend du risque lié au mode de transmission.12 Le SARS-CoV-2, le virus qui cause la COVID-19, est initialement transmis à travers les gouttelettes respiratoires, ou par contact avec des objets et surfaces contaminés. Le virus se multiplie secondairement dans l’épithélium respiratoire. Bien que le SARS-CoV-2 ne soit pas un virus transmissible par l’air, ce mode de transmission est possible dans certaines circonstances ou situations cliniques où il y a une aérosolisation. Pour les procédures génératrices d’aérosolisation, des précautions doivent donc être prises. L’expiration profonde durant le travail et le fait de pousser pendant l’accouchement ne génèrent pas d’aérosolisation.11 (Figure 1)
PRINCIPES DE PRISE EN CHARGE
Le « Royal College of Obstetricians and Gynaecologists » a produit des recommandations complètes pour la prise en charge des patientes obstétricales atteintes par la COVID-19.11 Les principes généraux de cette prise en charge sont résumés ci-dessous :
- Lorsqu’une femme suspectée ou confirmée avoir la COVID-19, est admise à la maternité, les membres suivants d’un groupe multidisciplinaire doivent être informés : l’obstétricien senior, l’anesthésiste senior, la sage-femme en charge, et le neonatologiste ou le pédiatre senior.
- Une surveillance horaire de la femme comprenant la température, le rythme respiratoire et la saturation en oxygène doit être réalisée. L’objectif etant de garder la saturation en O2 au dessus de 94%, en titrant l’administration d’oxygène.
- Administrer avec précaution le remplissage par les fluides intraveineux. Vu l’association de la COVID-19 avec un Syndrome de Détresse Respiratoire Aigue, les femmes ayant des symptômes modérés à sévères de la COVID-19 devraient avoir leur état de remplissage surveillé de près, en notant les entrées et les sorties horaires. Des bolus de liquides de remplissage doivent être administrés à des volumes de 250–500 ml suivis d’une réévaluation avant de procéder à un autre remplissage.
4. Des efforts doivent être déployés pour minimiser le nombre du personnel qui rentre dans la chambre des patientes ou ayant un contact avec les patientes. Les unités doivent développer des protocoles locaux concernant le personnel nécessaire en cas d’urgence.
5. Un monitoring continu du rythme fœtal doit être utilisé.
6. La COVID-19 a été associée à une augmentation du risque d’événements thromboemboliques. Les procédures suivantes doivent être suivies pour toutes les femmes enceintes admises ayant une infection suspectée ou confirmée à la COVID-19:
- Les femmes doivent recevoir une prophylaxie par de l’héparine à bas poids moléculaire sauf si l’accouchement est prévu dans moins de 12 heures. La possibilité d’une analgésie ou d’une anesthésie neuraxiales, d’une délivrance ou d’une complication, doit être considérée avant de prendre cette décision et une évaluation individuelle du risque/bénéfice doit être réalisée.
- Toutes les femmes enceintes qui ont été hospitalisées et qui ont une infection confirmée a la COVID-19 devraient recevoir une thromboprophylaxie jusqu’a 10 jours après la sortie de l’hôpital. Pour les femmes qui ont une morbidité persistante, il faut considérer une plus longue durée de thromboprophylaxie.
- Les femmes qui sont admises avec une infection suspectée ou confirmée à la COVID-19 au cours des 6 semaines post-partum, devraient recevoir aussi une thromboprophylaxie pour la durée de leur admission et au moins pendant 10 jours après leur sortie. Il faut considérer de prolonger cette durée jusqu’a 6 semaines en post-partum pour les femmes ayant une morbidité persistante significative.
7. Les femmes enceintes ou qui ont accouché ont déjà un risque élevé d’anxiété et de dépression post-natales. Un diagnostic ou une suspicion de COVID-19 peuvent ne pas être favorables au bien-être maternel et fœtal, aggravant potentiellement la santé mentale. Ces femmes pourraient aussi se sentir plus isolées à cause des restrictions de visites et auraient besoin d’un support psychologique additionnel.
ANALGESIE AU COURS DU TRAVAIL
Les données publiées permettant d’émettre des recommandations pour l’analgésie au cours du travail, sont limitées et sont basées sur les données de risques de transmission virale du SARS-CoV-2 et d’autres virus similaires combinés avec des expériences partagées provenant de services de maternité s’occupant de patientes ayant la COVID-19.13
Protoxyde d’Azote
L’utilisation du système respiratoire Entonox ne constitue pas une procédure génératrice d’aérosolisation. Donc, un Equipement de Protection Personnelle n’est pas requis pour l’équipe qui s’occupe de femmes ayant une infection suspectées ou confirmées par la COVID-19 et qui voudraient utiliser une analgésie au Protoxyde d’Azote au cours du travail. Il y a, par contre, un risque de contamination virale du circuit respiratoire et ce circuit devrait contenir un filtre antiviral.11,13
Remifentanyl
ll n’y a pas de données actuelles sur l’utilisation d’une analgésie autocontrôlée (PCA) avec du Remifentanyl, chez les patientes obstétricales ayant une infection à la COVID-19. Cette technique devrait être utilisée avec précautions durant le travail à cause du risque de dépression respiratoire, surtout chez des patientes qui ont des signes respiratoires. Elle doit être évitée chez les femmes dont la saturation en Oxygène est < 95% à cause du risque de désaturation supplémentaire.13
Analgésie Neuraxiale
Il n’y a pas d’évidence que l’analgésie rachidienne ou péridurale sont contre-indiquées en présence de coronavirus. L’analgésie péridurale est recommandée dans toutes les indications standards, chez les femmes en travail avec une infection suspectée ou confirmée à la COVID-19. L’analgésie péridurale du travail pourrait conférer un bénéfice additionnel aux femmes ayant la COVID-19; La possibilité de convertir rapidement l’analgésie péridurale en anesthésie chirurgicale au cas où un accouchement par césarienne serait nécessaire, permettrait potentiellement d’éviter d’avoir recours à une Anesthésie Générale, procédure génératrice d’aérosolisation.
- Les premiers rapports suggéraient que la COVID-19 était associée une thrombocytopénie chez plus du tiers des patients et que le degré de baisse des plaquettes était corrélé à la sévérité de l’infection. Il est donc recommandé de vérifier le compte plaquettaire chez les patientes ayant la COVID-19 avant de pratiquer une rachianesthésie ou une analgésie péridurale.13
- Comme pour toute analgésie péridurale durant le travail, une surveillance régulière pour détecter précocement de possible problèmes doit être effectuée. Quand une analgésie péridurale est indiquée mais insuffisante ou ne peut être convertie avec succès à une anesthésie chirurgicale, on devrait envisager rapidement de repositionner le cathéter.
ANAESTHESIE POUR CESARIENNE
Considerations générales
- Chaque fois que possible, une salle d’opération dédiée à la COVID-19 doit être désignée et utilisée pour les patientes porteuses de la COVID-19. Elle doit être aménagée de sorte à éviter la contamination de l’équipement et assurer la sécurité de l’équipe soignante.
- Les patientes suspectées ou confirmées porteuses de la COVID-19 devraient porter des masques faciaux étanches au cours des transferts vers le bloc opératoire et la salle de réveil.
- L’anesthésie neuraxiale est préférable dans les indications habituelles parce qu’elle permet de réduire le besoin pour une anesthésie générale.
- Prévoir les stratégies nécessaires en cas d’échec de la technique d’analgésie neuraxiale.
- La douleur peropératoire doit être prise en charge de façon appropriée, et l’anesthésie générale pour soulager une douleur persistante ne devrait pas être refusée à cause de la présence d’une infection à la COVID-19.
- Le port d’un Equipement de Protection Personnelle est obligatoire mais demande du temps. Les femmes et leurs familles doivent être averties de retards potentiels.10
- L’Equipement de Protection Personnelle gêne la communication; une communication en boucle fermée et des and check-lists doivent être utilisées chaque fois que possible.
- Il faut minimiser le nombre du personnel soignant en salle d’opération tout en gardant un nombre suffisant.
- Pour une chirurgie réglée, les patientes suspectées ou confirmées porteuses d’une infection à la COVID-19 doivent être programmées en dernier afin de faciliter le nettoyage en profondeur de la salle d’opération.
Césarienne Urgente
Un des aspects les plus litigieux pour les anesthésistes quand ils prennent en charge une femme infectée par la COVID-19 et qui a besoin d’une césarienne en urgence, est le choix de l’Equipement de Protection Personnelle et plus particulièrement le choix entre des précautions vis-à-vis d’une transmission aérienne ou par gouttelettes. Si une anesthésie générale est planifiée, des précautions vis a vis d’une transmission aérienne sont indiquées, par contre si une anesthésie neuraxiale est planifiée, alors seules des précautions vis-à-vis des gouttelettes sont indiquées. Cependant, le risque de conversion peropératoire d’une anesthésie neuraxiale vers une anesthésie générale est plus élevé dans un contexte d’urgence et il serait approprié d’utiliser d’emblée des précautions vis-à-vis d’une transmission aérienne, même si une anesthésie neuraxiale est planifiée au départ.13,14
Le changement d’un masque facial chirurgical standard à un masque de type FFP2/3 ou N95 en cas de conversion à une anesthésie générale peut entrainer un retard et un risque de contamination du clinicien.
Des stratégies pour éviter le besoin d’une conversion peropératoire à une anesthésie générale doivent être considérées, y compris de recommencer la rachianesthésie ( ou une péri-rachi combinée ) plutôt que de prolonger une analgésie péridurale inefficace.
A cause des étapes additionnelles nécessaires pour préparer une anesthésie générale chez les patientes infectées a la COVID-19, et le risque accru d’aérosolisation, une rachianesthésie rapide peut être appropriée même pour une césarienne de catégorie 1. En cas d’urgence, la rachianesthésie doit être pratiquée par l’anesthésiste le plus expérimenté afin de minimiser le risque de tentatives répétées provoquant un retard ou une conversion à l’anesthésie générale.
Anesthésie Générale
Une induction à séquence rapide doit être réalisée de façon standardisée chez la femme enceinte. L’intubation et l’extubation sont des procédures génératrices d’aérosolisation et un Equipement de Protection Personnelle contre une transmission aérienne doit être porte.
- Ne pas utiliser de canule à haut débit pour la préoxygenation ou durant l’oxygénation apnéique.
- La videolaryngoscopie doit être utilisée en première ligne si elle est disponible, avec une intubation réalisée par l’anesthésiste le plus expérimenté. La videolaryngoscopie permet de maintenir une plus grande distance avec les voies aériennes de la patiente comparée a la laryngoscopie directe. Ne pas ventiler la patiente avant que le ballonnet de la sonde endotrachéale ne soit gonflé.
- Anticiper la désaturation rapide à cause de la défaillance de la fonction respiratoire.
- Porter une seconde paire de gants; retirer la paire de gants extérieure, une fois que l’intubation est réalisée et que la sonde d’intubation est sécurisée, à cause de la contamination par les secrétions respiratoires.
- Eviter l’auscultation pour confirmer la position de la sonde endotrachéale; utiliser des méthodes alternatives comme le soulèvement du thorax, et l’ETCO2.
- Minimiser le nombre du personnel en salle pendant l’extubation car c’est une procédure génératrice d’aérosolisation.
- Décider du service d’hospitalisation le plus approprié pour y placer la mère après l’anesthésie, dépendant de sa condition clinique. Ceci peut nécessiter une discussion avec l’équipe des soins intensifs.
PRISE EN CHARGE POSTOPERATOIRE ET POSTNATALE
- Les patientes réveillées qui sont suspectées ou confirmées porteuses de la COVID-19 devraient porter un masque facial étanche pendant leur transfert en salle de réveil.
- Malgré les réticences initiales concernant l’effet délétère des anti-inflammatoires non-stéroïdiens (AINS) chez les patients atteints par la COVID-19, il n’y a pas d’évidence clinique pour confirmer ceci. Il est actuellement admis que les AINS peuvent être utilisés pour l’analgésie postopératoire.
- A la fois, les patientes et l’équipe soignante ont besoin d’un support additionnel pendant la pandémie du SARS-CoV-2. Les femmes enceintes et en période postnatale ont un risque accru d’anxiété et de dépression. Les femmes et l’équipe soignantes doivent avoir une évaluation régulière de tout symptôme de santé mentale.11
Allaitement maternel
Il n’y a pas actuellement d’évidences suffisantes pour déconseiller l’allaitement maternel et séparer la mère de son enfant.11
Comme la principale préoccupation est que le virus peut se transmettre par les gouttelettes respiratoires plutôt que par le lait maternel, les mères qui allaitent devraient se laver les mains et porter un masque facial étanche avant de toucher le bébé.11 La recommandation actuelle concernant la prise en charge postnatale des bébés nés de mères ayant une infection suspectée ou confirmée par le SARS-CoV-2, est de garder la mère et l’enfant ensemble.
CONSIDERATIONS PLUS GENERALES POUR LA PRISE EN CHARGE OBSTETRICALE PENDANT LA PANDEMIE
Bien que l’intérêt du système de santé se soit focalisé sur la COVID-19, ceci ne peut pas se faire aux dépens d’une perte des standards existants dans d’autres secteurs de santé. Durant l’épidémie d’Ebola en Sierra Leone en 2016, il a été démontré qu’après le début de l’épidémie, il y avait une diminution du nombre de femmes consultant pour des soins anténataux et postnataux ainsi que pour les accouchements dans les centres de soins, avec un accroissement de 35% de la mortalité dans ces centres et une augmentation de 24% des bébés mort-nés.15 Les cliniciens devraient œuvrer à atténuer l’impact de la baisse des consultations ante et postnatales afin de diminuer les conséquences maternelles et fœtales durant la pandémie.
RESUME
La présence de l’infection à la COVID-19 représente un défi pour les anesthésistes et pour toute l’équipe de soins. Le risque de rencontrer dans les maternités, des femmes enceintes porteuses d’une infection suspectée ou confirmée à la COVID-19, doit être considéré, et des procédures spécifiques de prise en charge doivent être mises en place. Les unités doivent développer des protocoles pour les situations habituelles et pour les différents scenarios possibles.
REFERENCES
- Gorbalenya AE, Baker SC, Baric RS, et al. Severe acute respiratory syndrome-related coronavirus: the species and its viruses—a statement of the Coronavirus Study bioRxiv 2020; doi: 10.1101/2020.02.07.937862
- Wong SF, Chow KM, Leung TN, et al. Pregnancy and perinatal outcomes of women with severe acute respiratory syndrome. Am J Obstet Gynecol. 2004;191:292-297.
- Knight M, Bunch K, Vousden N, et al. Characteristics and outcomes of pregnant women admitted to hospital with confirmed SARS-CoV-2 infection in UK: national population based cohort BMJ. 2020;369:m2107. doi:10.1136/bmj. m2107
- Khalil A, Kalafat E, Benlioglu C, et al. SARS-CoV-2 infection in pregnancy: a systematic review and meta-analysis of clinical features and pregnancy outcomes. EClinicalMedicine. 2020; doi: 1016/j.eclinm.2020.100446
- Williamson EJ, Walker AJ, Bhaskaran K, et al. OpenSAFELY: factors associated with COVID-19 death in 17 million patients. Nature. 2020; doi: 1038/s41586-020-2521-4
- Bikdeli B, Madhavan MV, Jimenez D, et al. COVID-19 and thrombotic or thromboembolic disease: implications for prevention, antithrombotic therapy, and follow-up. J Am Coll Cardiol. 2020;75(23):2950-2973.
- Goodnight WH, Soper Pneumonia in pregnancy. Crit Care Med. 2005;33(suppl 10):S390-S397. doi: 10.1097/01.ccm. 0000182483.24836.66
- Khalil A, von Dadelszen P, Draycott T. Change in the incidence of stillbirth and preterm delivery during the COVID-19 pandemic. 2020; doi:10.1001/jama.2020.12746
- Campbell KH, Tornatore JM, Lawrence KE, et al. Prevalence of SARS-CoV-2 among patients admitted for childbirth in southern Connecticut. JAMA. 2020;323(24):2520-2522.
- Sutton D, Fuchs K, D’Alton M, et al. Universal screening for SARS-CoV-2 in women admitted for delivery. N Engl J Med. 2020;382(22):2163-2164.
- Royal College of Obstetricians and Coronavirus (COVID-19) infection in pregnancy. Version 10.1. RCOG 2020. https://www.rcog.org.uk/coronavirus-pregnancy. Accessed July 10, 2020.
- Cook Personal protective equipment during the coronavirus disease (COVID) 2019 pandemic—a narrative review.Anaesthesia. 2020;75(7):920-927.
- Bampoe S, Odor PM, Lucas Novel coronavirus SARS-CoV-2 and COVID-19. Practice recommendations for obstetric anaesthesia: what we have learned thus far. Int J Obstet Anesth. 2020; 43:1-8.
- Kinsella SM. A prospective audit of regional anaesthesia failure in 5080 caesarean sections. Anaesthesia. 2008;63(8):822-832.
- Jones SA, Gopalakrishnan S, Ameh CA, et ‘Women and babies are dying but not of Ebola’: the effect of the Ebola virus epidemic on the availability, uptake and outcomes of maternal and newborn health services in Sierra Leone. BMJ Glob Health. 2016; 1(3):e000065.



