Regional Anaesthesia
PONTOS-CHAVE
- O bloqueio poplíteo é um bloqueio distal do nervo ciático em que a combinação com um bloqueio do nervo safeno proporciona anestesia ou analgesia regionais para cirurgia de pé e tornozelo.
- A divisão do nervo ciático em seus ramos, o nervo comum e o nervo tibial, ocorre tipicamente cerca de 6,5 cm acima da dobra poplítea.
- Um cateter pode ser inserido para prolongar a duração da analgesia.
INTRODUÇÃO
A maioria da inervação sensorial e motora do pé e da perna inferior é fornecida pelo nervo ciático. Há um componente apenas sensorial menor fornecido pelo nervo safeno, que deriva, ele próprio, do nervo femoral. O bloqueio do nervo ciático na fossa poplítea é uma técnica comum para fornecer anestesia e analgesia regionais para cirurgia de pé e tornozelo. Este bloqueio tem a vantagem em relação a abordagens mais proximais ao nervo ciático por preservar a função motora dos músculos isquiotibiais. Ainda pode resultar em queda do pé, ocasionalmente causando problemas de mobilidade, que podem resultar em adiamento da alta, particularmente em pacientes idosos. O bloqueio poplíteo, como uma abordagem mais distal de bloqueio do nervo ciático, também reduz a chance de lesão nervoso.
A fim de fornecer analgesia ou anestesia completas abaixo do joelho, o bloqueio poplíteo do ciático deve ser usado junto com um bloqueio do nervo femoral ou safeno. Se um torniquete for necessário para cirurgia com paciente consciente, o torniquete deve ser aplicado na panturrilha, pois um bloqueio poplíteo do ciático não fornecerá um bloqueio mais proximal. O uso de ultrassom permite a visualização direta em tempo real do(s) nervos e da dispersão de anestésico local (AL) e, dessa forma, pode melhorar a chance de bloqueio nervoso bem-sucedido.1
ANATOMIA
Nervo Ciático
O nervo ciático (NC) deriva dos ramos ventrais do plexo lombossacral L4-S3. Ele sai da pelve como a estrutura mais lateral via forame ciático maior abaixo do músculo piriforme, e tem trajeto entre o trocânter maior e a tuberosidade isquiática para descer na região posterior da coxa em direção à fossa poplítea2 (Figuras 1 e 2).
O nervo ciático é o maior e mais largo nervo no corpo, e, em seu maior trecho, pode ter mais de 2 cm de largura e 0,5 cm de espessura.3-5 O nervo tibial (NT) é formado por fibras das divisões anteriores dos ramos anteriores do nervo ciático, enquanto o nervo fibular comum (NFC) é formado pelas divisões posteriores dos ramos anteriores do nervo ciático. Ambos são envolvidos por uma bainha fascial comum até se dividirem em seus respectivos componentes.2 Deve-se observar que o NT e o NPC não trocam fibras dentro da bainha.4
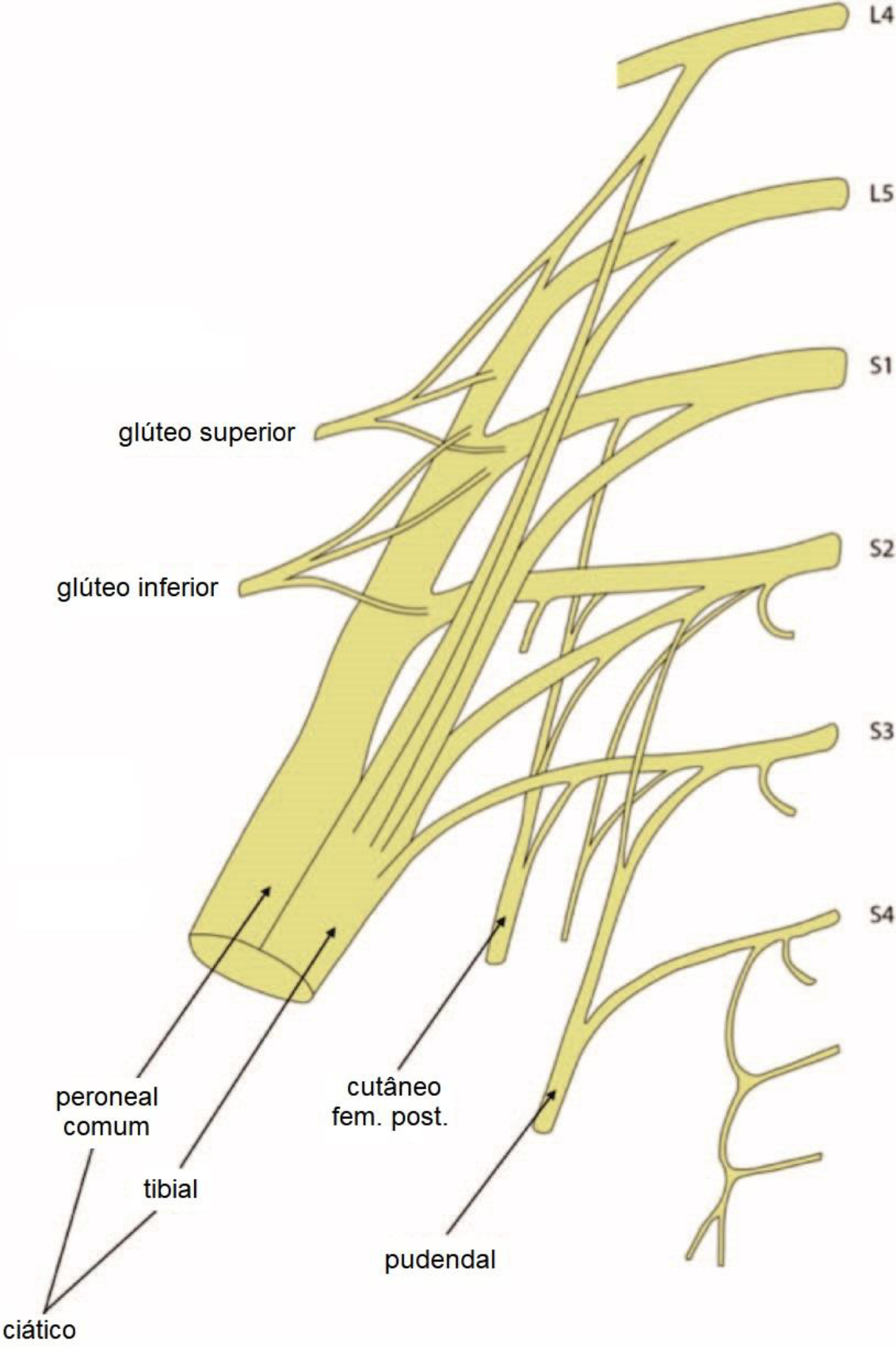
Figura 1. Anatomia simplificada do plexo lombossacral. Observe o nervo ciático surgindo das raízes nervosas L4, L5, S1, S2 e S3. Fonte: Cortesia de Joanna Levy.
Variações Anatômicas
A divisão ocorre tipicamente a cerca de 6,5 cm da dobra da fossa poplítea, embora haja variação anatômica significativa de qualquer valor entre aproximadamente 5 cm e 18 cm acima da dobra poplítea.2,4 Em um pequeno grupo de pacientes, a divisão alta do NC pode ocorrer na pelve, e, ocasionalmente, a trifurcação pode ocorrer com um ramo muscular adicional ao m. sóleo.3 O ultrassom ajuda na identificação de anatomia incomum que poderia, de outra forma, passar despercebida com uma técnica de marcações ou estimuladora nervosa (Figura 3).
O Percurso dos Nervos Tibial e Fibular
A fossa poplítea é formada pelo músculo bíceps femoral superolateralmente, o semitendinoso superomedialmente, e as cabeças lateral e medial do gastrocnêmio inferiormente.5 Ao entrar na fossa poplítea, ambos os nervos ficam localizados superficiais e laterais à artéria e veia poplíteas. O NT, que geralmente é o ramo maior, fica mais medialmente, intimamente relacionado aos vasos, enquanto o NFC fica lateralmente e mais superficialmente (Figura 4).
O nervo tibial
Dentro da perna, o NT se ramifica no nervo cutâneo sural médio antes de descer posteomedialmente para suprir os músculos posteriores da perna e da pele no calcanhar, via nervos plantares lateral e médio. O nervo sural é formado pelo nervo cutâneo sural médio e um ramo anastomótico fibular. Ele supre a pelo nos aspectos posteriores e laterais da perna e na lateral do pé.5,6
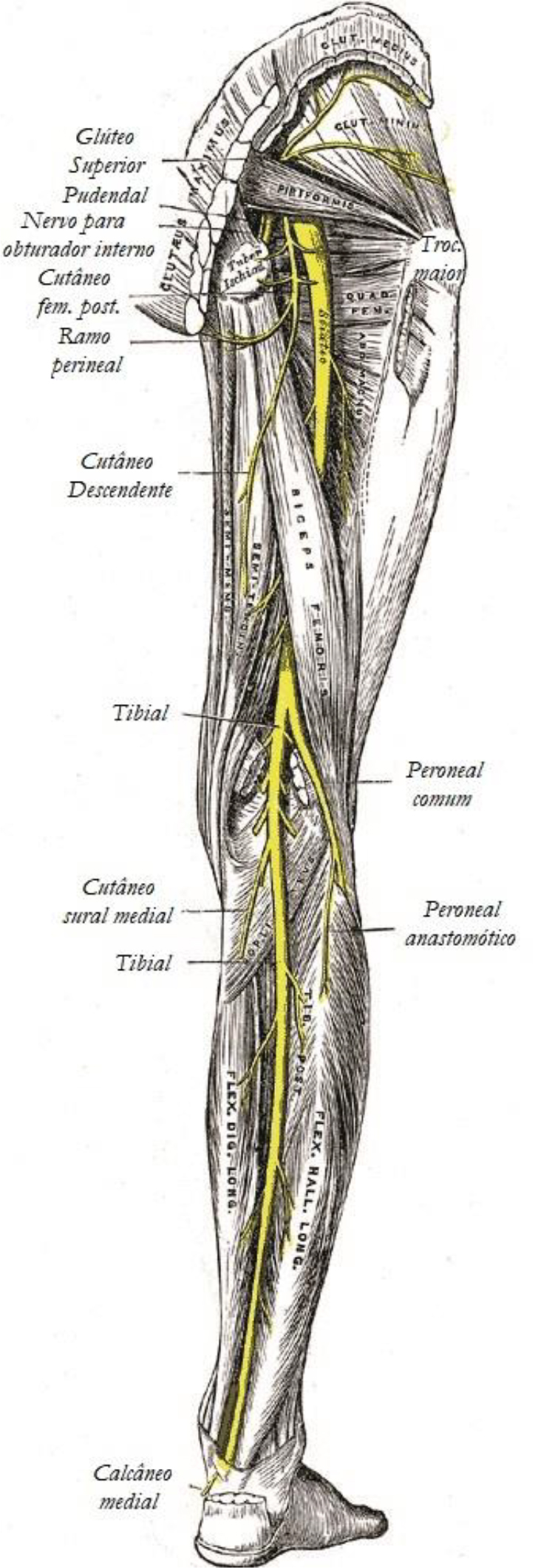
Figura 2. O percurso do nervo ciático. Fonte: Gray’s Anatomy of the Human Body, 20ª ed. (domínio público). http://www.bartleby.com/107/illus832.html.
O nervo peroneal comum
O NFC desce lateralmente na fossa poplítea, suprindo a pele na parte súperolateral da perna posterior, antes de circundar o pescoço da fíbula para se dividir nos ramos superficial (NFS) e profundo (NFP). Os nervos peroneais suprem os músculos da perna anterior. O NFS supre a pelo no terço distal da superfície anterior da perna e do dorso do pé, enquanto o NFP supre a pele do primeiro espaço interdigital. 5,6
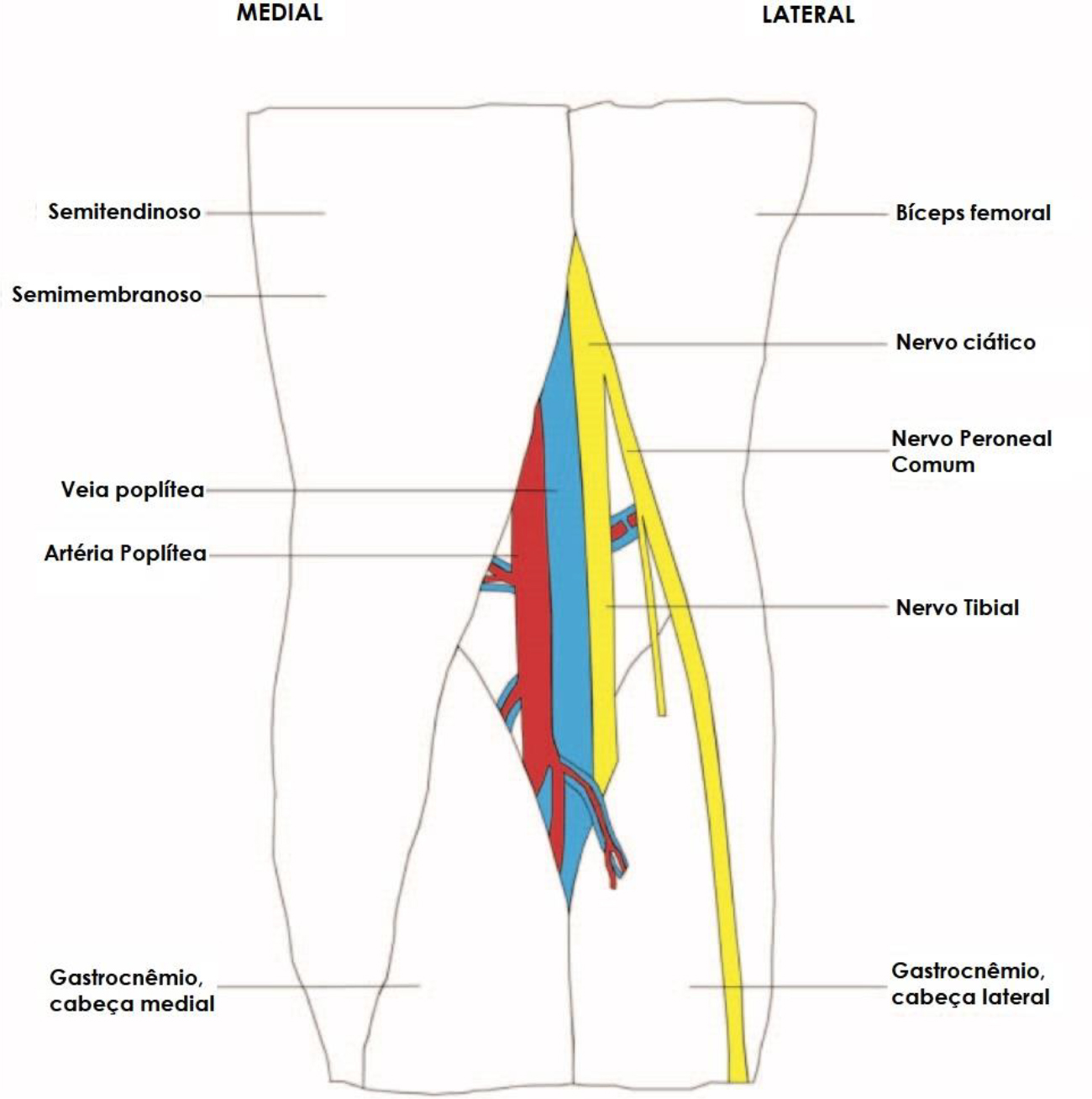
Figura 3. Anatomia simplificada da fossa poplítea direita. Fonte: Cortesia de Joanna Levy.
O nervo safeno (ramo do nervo femoral).
Vale observar que a pele no aspecto medial da perna e do pé é suprido pelo nervo safeno, um ramo do nervo femoral que percorre o lado tibial da perna em próxima associação com a veia safena grande.5,6 O nervo safeno apenas fornece inervação sensorial à perna anterior.
A figura 5 demonstra a inervação cutânea do membro inferior.
INDICAÇÕES
Esta lista não pretende ser exaustiva, mas as seguintes operações podem se beneficiar de um bloqueio poplíteo. Um bloqueio do nervo femoral ou safeno também pode ser necessário se a cirurgia envolver o aspecto medial da perna ou pé. Por favor, veja o Tutorial ATOTW nº 301: Bloqueio do canal adutor guiado por ultrassom (bloqueio do nervo safeno), e o Tutorial ATOTW nº 284: Bloqueio do nervo femoral guiado por ultrassom.
- Cirurgia de pé e tornozelo
- Cirurgia vascular
- Angioplastia de membro inferior
- Analgesia para cirurgia do joelho posterior (dor do joelho posterior)
CONTRAINDICAÇÕES
Absolutas
- Recusa do paciente
- Inflamação ou infecção no local da injeção
- Alergia ao AL
Relativas
- Transtornos de anticoagulação e sangramento
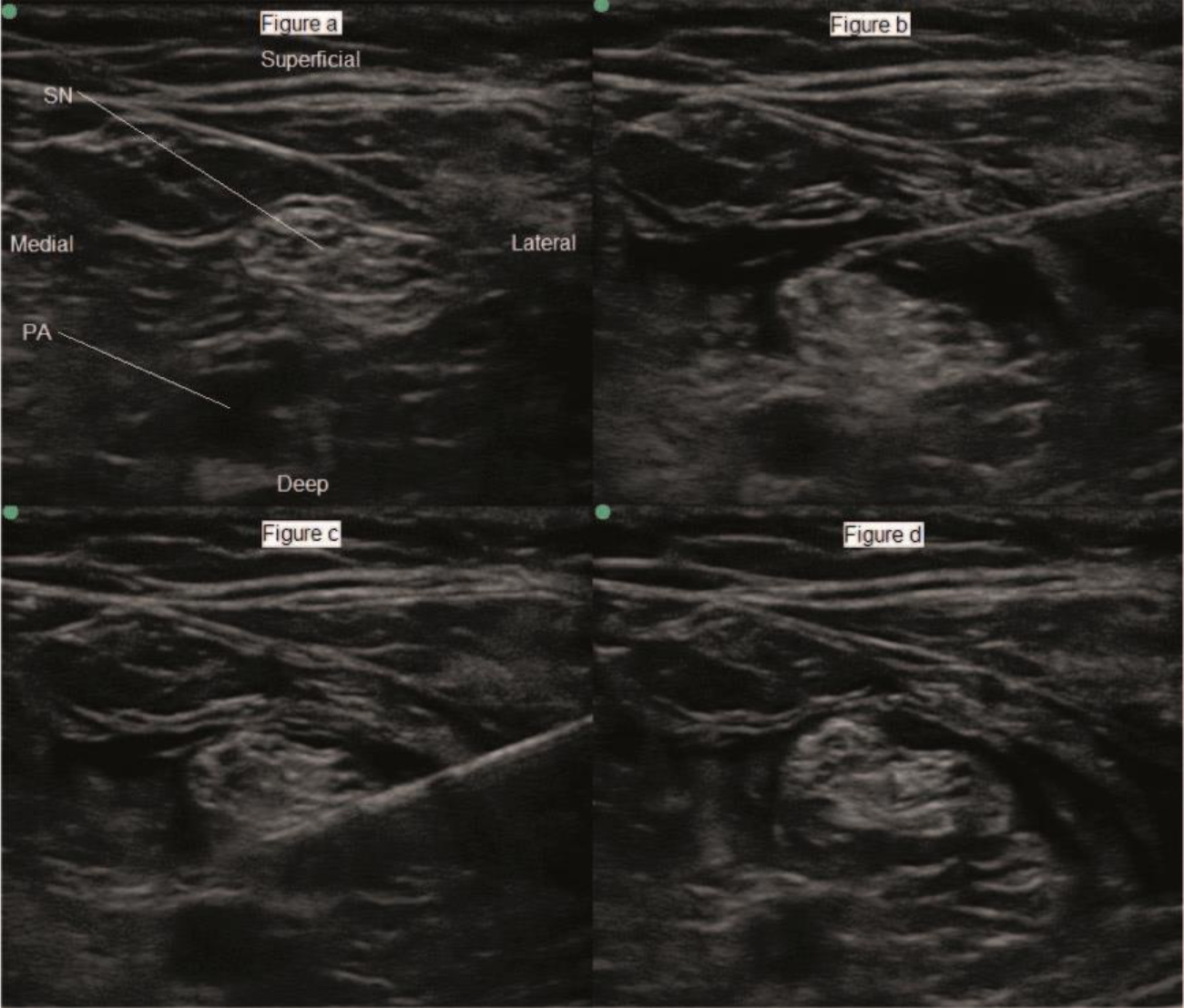
Figura 4. O percurso do nervo ciático de proximal a distal (scans sequenciais de “a” a “d”) conforme se divide em nervo tibial e nervo fibular comum. NC indica o nervo ciático; AP, artéria poplítea; VP, veia poplítea; Sm, músculo semimebranoso; St, músculo semitendinoso; BF, músculo bíceps femoral; NT, nervo tibial; e NPC, nervo peroneal comum. Fonte: Arquivo do Dr. David Levy e do Dr. Andrew McEwen.
- Neuropatias periféricas pré-existentes
- Onde o bloqueio sensorial pode mascarar uma síndrome compartimental
COMPLICAÇÕES
São as mesmas para qualquer técnica de anestesia regional:
- Fracasso do bloqueio
- Hemorragia/contusão/hematoma
- Infecção
- Dano nervoso
- Toxicidade do AL
- Alergia ao AL
Escolha do LA
A escolha do anestésico local, da concentração e do volume deve ser ajustada aos objetivos específicos de anestesia cirúrgica, analgesia pós-operatória, velocidade de início da ação, duração do bloqueio, e efeitos de limitação motora.
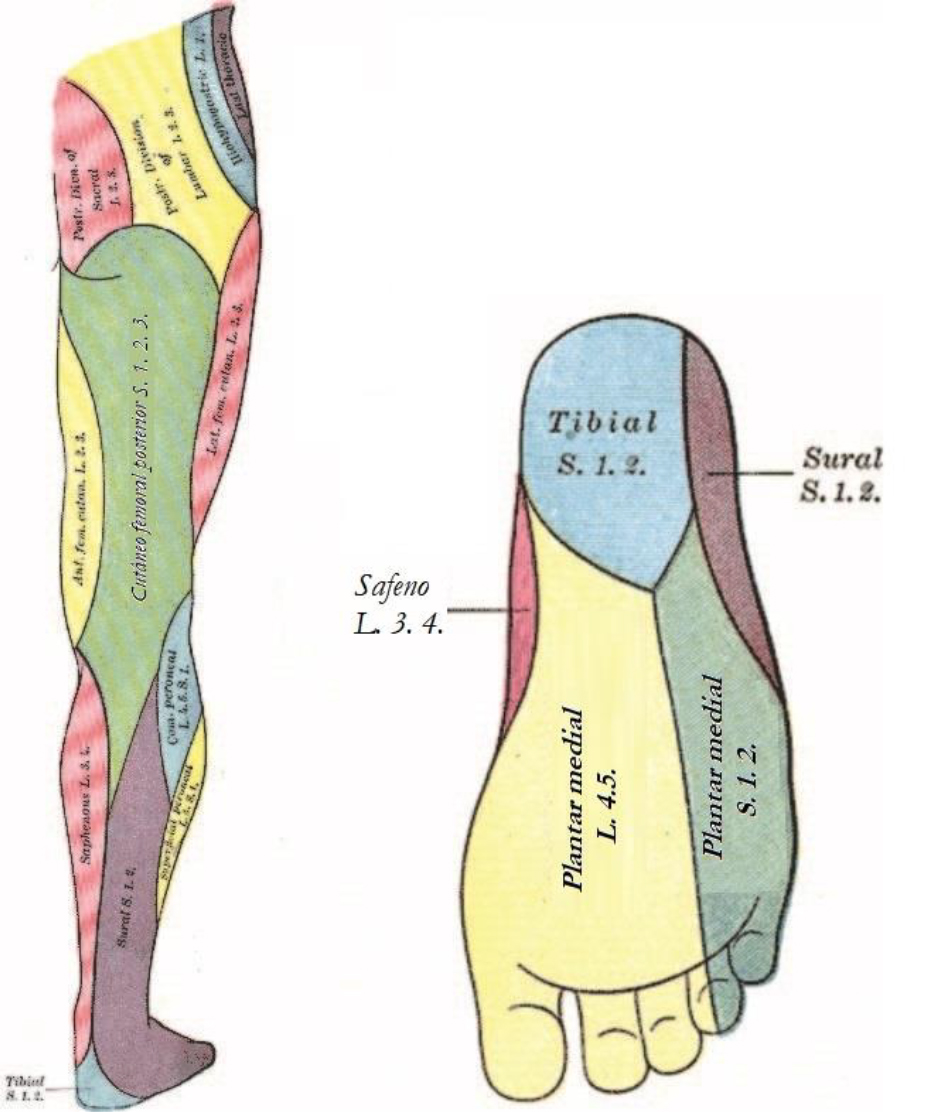
Figura 5. Distribuição dos nervos cutâneos do membro inferior e pé. Fonte: Gray’s Anatomy of the Human Body, 20ª ed. (domínio público). http://www.bartleby.com/107/illus831.html e http://www.bartleby.com/107/illus834.html.
A levobupivacaína (0,25%-0,5%) e a bupivacaína (0,25%-0,5%) proporcionam bloqueios com início de ação mais lento — elas são comumente utilizadas no Reino Unido. Uma alternativa, a ropivacaína (0,2%-0,75%) proporciona um início de ação moderadamente mais rápido com longa duração de ação. Para bloqueios com início de ação mais rápido, mas durações mais curtas, a lidocaína (1%-2%) ou prilocaína (1%) pode ser empregada.
Não há diferença significativa na velocidade de início ou na duração da ação da bupivacaína quando comparada à levobupivacaína. Descobriu-se que o tempo médio até o início da ação é de 15 a 35 minutos, com uma duração de 13 ± 1 horas com a primeira medicação para dor geralmente necessária entre 14 e 15 horas após o bloqueio. 7-9 A ropivacaína 0,75% em um estudo mostrou-se agir logo aos 13 minutos, com uma duração de analgesia de até 16 horas.8
TÉCNICA ESTÍMULO NERVOSO X TÉCNICA GUIADA POR ULTRASSOM
O bloqueio poplíteo guiado por ultrassom mostrou ter uma taxa de sucesso mais alta, exigir menos tempo para ser realizado, e estar associado com menos dor no procedimento quando comparado à técnica de estímulo nervoso. 1,10 A tecnologia ultrassom usada para a inserção de cateteres mostrou estar associada a uma taxa de sucesso mais alta e a menos punções vasculares, e é mais barata, pois reduz o tempo para a colocação do cateter e reduz o contato subsequente entre enfermeiro(a) e paciente.11-12 Por essas razões, o ultrassom deve ser considerado o “padrão de ouro” ao se realizar um bloqueio poplíteo.
PREPARAÇÃO PRÉ-BLOQUEIO
Antes de começar, assegure-se de que há indicações adequadas para um bloqueio poplíteo, e nenhuma contraindicação. Obtenha o consentimento do(a) paciente e informe-o(a) quanto à provável duração do bloqueio.
Assegure-se de que o local/lado está claramente marcado, o(a) paciente está monitorado(a), o acesso intravenoso obtido, e que a assistência, equipamento e drogas para ressuscitação estão disponíveis. Para detalhes completos sobre a preparação para bloqueios de nervos periféricos, veja o Tutorial ATOTW nº 134: Bloqueios de nervos periféricos — iniciando.
Equipamento
- Aparelho de ultrassom com sonda de alta frequência
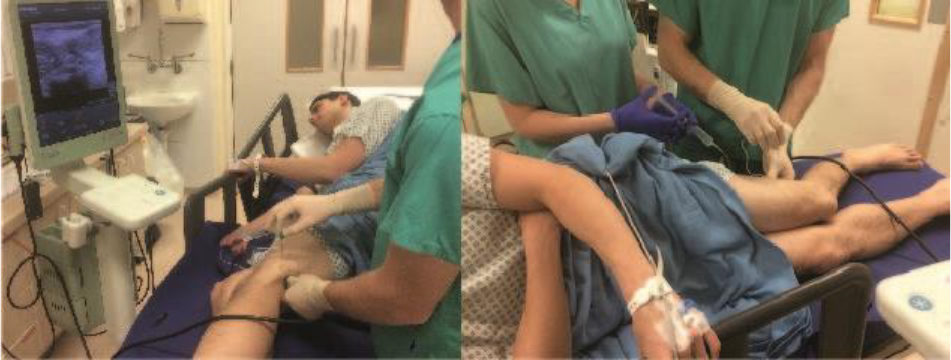
Figura 6. Posicionamento lateral para o bloqueio do nervo poplíteo. Fonte: Arquivo do Dr. David Levy e do Dr. Andrew McEwen.
- Agulha de ultrassom isolada de calibre 22, de bisel curto, de 80 a 100 mm
- Antisséptico para a pele
- Luvas estéreis
- 1 a 5 ml de AL de ação curta para a pele
- AL para o bloqueio (geralmente 20 ml)
Uma dose segura deve ser calculada com base no peso do(a) paciente.
Posicionamento do(a) Paciente
Quando possível, esse bloqueio deve ser realizado em um(a) paciente consciente ou levemente sedado(a). Isso auxilia no reconhecimento de injeção intraneural inadvertida, que pode ser detectada pelo(a) paciente que relata dor durante a injeção. Além disso, pode auxiliar no reconhecimento precoce da toxicidade do AL caso o(a) paciente reclame de formigamento perioral ou tinido, ou fique confuso(a).
- Confirme o local e lado operatório com o(a) paciente e verifique se o membro marcado corresponde com as informações no formulário de consentimento. Na nossa instituição, nós realizamos uma verificação “Pare antes de Bloquear” (https://www.rcoa.ac.uk/sites/default/files/CSQ-PS-sbybsupporting.pdf).13
- Aplique monitoramento padrão completo e garanta o acesso intravenoso.
- Caso necessário, proceda com um bloqueio neuraxial central, sedação ou um anestésico geral, de acordo com o plano anestésico.
- O bloqueio pode ser realizado em uma posição de decúbito ventral, lateral ou dorsal. Quando em decúbito dorsal, o joelho pode ser flexionado ou, alternativamente, ficar reto com um suporte embaixo da perna inferior e tornozelo para suspendê-la em altura suficiente para acomodar uma sonda de ultrassom (Figuras 6 e 7).
- Nossa preferência é realizar o bloqueio em uma posição lateral com o lado operatório (lado a ser bloqueado) mais alto.
- Com o(a) paciente lateral, nós então posicionamos a máquina de ultrassom na frente do(a) paciente, enquanto ficamos de pé atrás do(a) paciente. Isso garante uma boa posição para o(a) operador(a) ver a tela e realizar o bloqueio confortavelmente.
- Limpe o local com um antisséptico e permita que seque.
- Uma sonda de ultrassom de alta frequência pode ser colocada em uma orientação transversal na dobra poplítea definida para uma profundidade inicial de 4 a 6 cm (Figuras 6 e 7). Cuidado extra: Caso se use a posição em decúbito ventral, deve-se ter cuidado particular para garantir que o lado correto seja bloqueado, uma vez que o(a) paciente é virado(a) para deitar sobre o próprio abdômen.
Cuidado extra: Caso se use a posição em decúbito ventral, deve-se ter cuidado particular para garantir que o lado correto seja bloqueado, uma vez que o(a) paciente é virado(a) para deitar sobre o próprio abdômen.
CONDUTA PRÁTICA DO BLOQUEIO
Técnica de Varredura
- A sonda do ultrassom deve ser segurada transversalmente à coxa para ganhar uma visão de eixo curto dos nervos e vasos (Figuras 6 e 7).
- Identifique a artéria e veia poplíteas na fossa poplítea. O NT deve ser visto superficial à veia aparecendo como uma estrutura ecogênica brilhante. O NFC fica lateralmente (Figura 8).
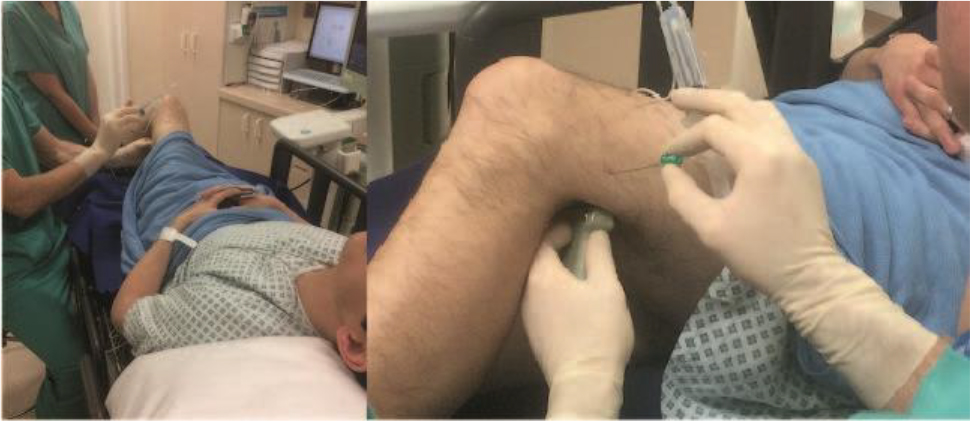
Figura 7. Posicionamento em decúbito dorsal para o bloqueio do nervo poplíteo. Fonte: Arquivo do Dr. David Levy e do Dr. Andrew McEwen.
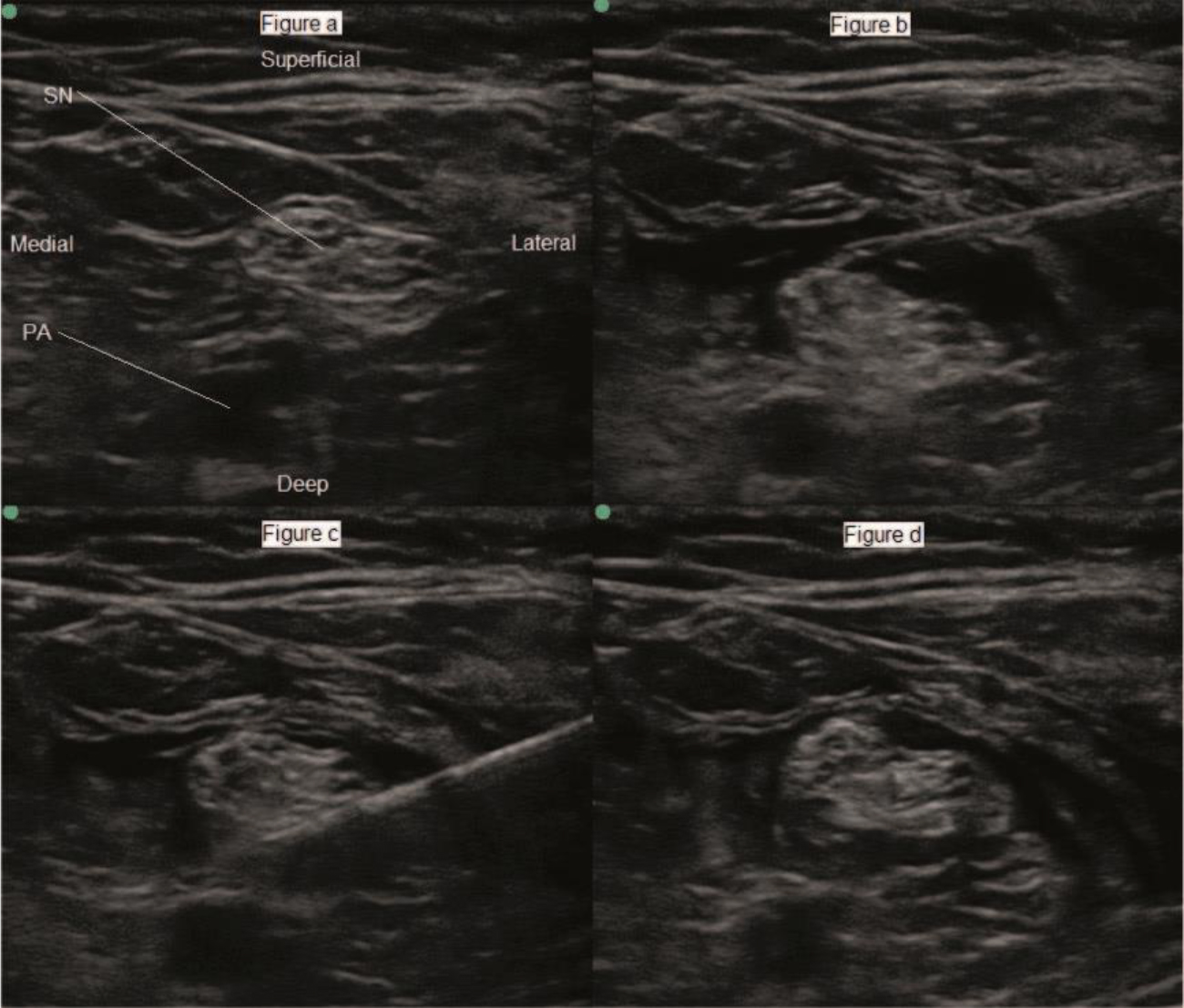
Figura 8. (a) Imagem de ultrassom do nervo ciático. (b e c) Colocação da agulha superficial e produnda ao nervo ciático com dispersão do anestésico local ao redor do nervo. (d) Dispersão circunferencial do anestésico local ao redor do nervo (vista como uma borda hipoecoica ao redor do nervo). Observe que o nervo ciático está prestes a se separar nos dois componentes nervosos. NC indica o nervo ciático; AP, artéria poplítea; Fonte: Arquivo do Dr. David Levy e do Dr. Andrew McEwen.
- Ambos os nervos são altamente anisotrópicos (eles aparecem brilhantes quando a sonda está perpendicular a eles, mas ficam indistintos com uma mudança no ângulo da sonda), então, inclinar a sonda de forma que ela fique a 90° em relação aos nervos melhorará a visualização significativamente.
- Otimizar a imagem, ajustando as configurações de profundidade, ganho e frequência.
- Faça a varredura proximalmente para identificar onde o NFC e o NT convergem para formar o NC.
Inserção da Agulha
- É conveniente bloquear o NC com uma única injeção, mas o NPC e o NT também podem ser bloqueados individualmente, e o bloqueio é mais bem realizado onde o(s) nervo(s) é(são) identificado(s) mais facilmente.
- Caso o início da ação da anestesia ou analgesia seja importante, o NPC e o NT podem ser visados individualmente, já que isso está associado a uma redução relativa do tempo de início da ação de aproximadamente 30%.14
- Injete uma pequena quantia de lidocaína 1% para anestesiar a pele.
- A agulha de anestésico local deve ser usada como uma agulha “exploradora” para verificar se o ângulo de abordagem está correto.
- Uma abordagem no plano deve ser usada com a agulha inserida a partir do aspecto lateral da coxa em uma profundidade correspondente ao local onde o nervo foi identificado no ultrassom (Figura 8). As vantagens desta abordagem são as seguintes:
- Isso permite que toda a extensão da agulha seja vista, reduzindo potencialmente a chance de dano a estruturas adjacentes.
- Garantirá que a agulha está tão paralela quanto possível à sonda do ultrassom e, portanto, melhorará sua visualização (ângulos mais íngremes refletem raios de ultrassom para longe do transdutor, diminuindo a visibilidade da agulha).
- Uma abordagem alternativa é fora do plano. A maioria dos anestesistas estarão familiarizados com o uso de uma agulha e sonda de ultrassom desta maneira. Todavia, pode ser difícil garantir que a ponta da agulha sempre seja vista.
- Use 1 a 2 ml de AL para confirmar o local correto da injeção.
- Injete um volume total de 20ml de AL ao redor do NC; isso pode ser dividido, caso se esteja bloqueando nervos individuais.
- A injeção deve ocorrer lentamente e ser dividida em alíquotas de 5 ml de cada vez. Cada injeção de 5 ml deve ser seguida de aspiração. A injeção deve parar imediatamente caso haja aspiração de sangue, ou resistência/dor durante a injeção.
- A dispersão circunferencial do AL pode melhorar as chances de bloqueio sensorial bem-sucedido.15
- Um método alternativo envolve uma única injeção de AL abaixo da bainha perineural comum, que pode servir como uma barreira à absorção do AL.16-18
- Uma técnica de autoinjeção pode ser usada, maximizando a dispersão do AL através de vários bolus menores, e reduzindo a chance de erro de comunicação.19 Várias técnicas foram descritas, mas, essencialmente, este método envolve segurar a agulha e a seringa com a mesma mão para permitir que o(a) operador(a) aperte o êmbolo da seringa quando necessário ao mesmo tempo em que usa a sonda do ultrassom com a outra mão.
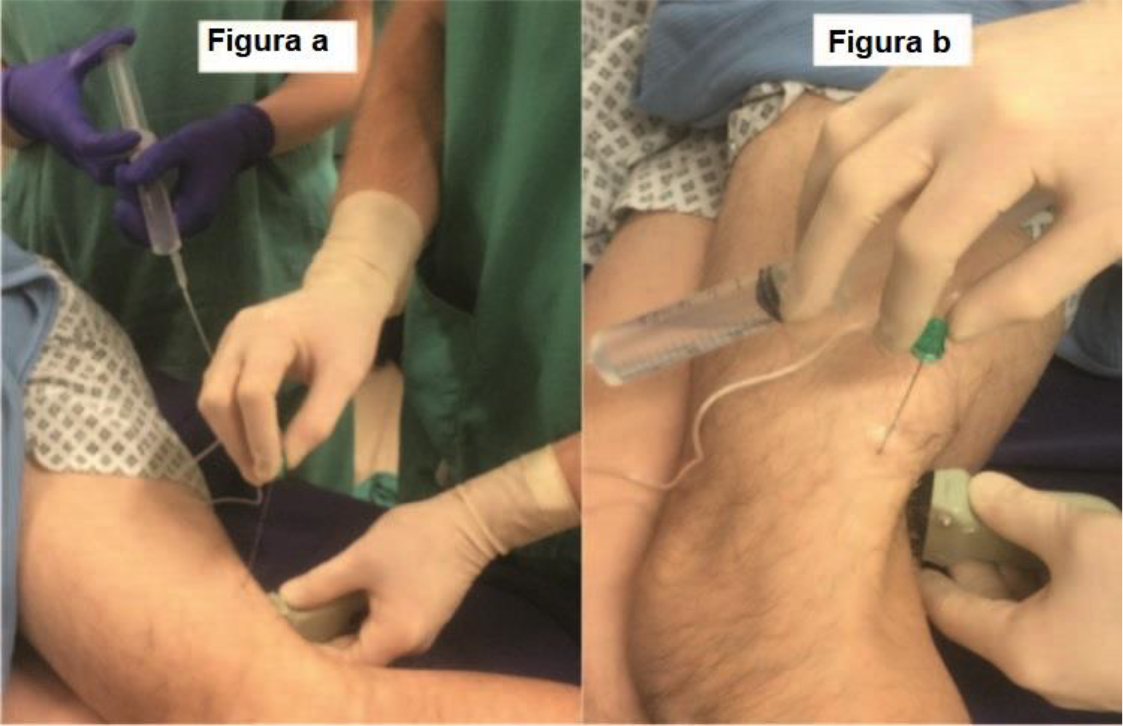
Figura 9. (a) Injeção de anestésico local por um assistente. (b) Autoinjeção de anestésico local. Fonte: Arquivo do Dr. David Levy e do Dr. Andrew McEwen.
- Alternativamente, o(a) operador(a) pode controlar a sonda do ultrassom e a agulha enquanto um(a) assistente controla a entrega do AL (Figura 9).
- A dispersão do AL deve ser visualizada em todos os pontos. Se a dispersão de AL não for vista com clareza, considere a possibilidade de colocação intravascular da agulha, exigindo, portanto, o reposicionamento da agulha.
- Caso se deseje uma analgesia de longo prazo, um cateter pode ser inserido adjacente ao NC depois que a dose inicial tenha sido administrada. Entretanto, isso é feito da melhor maneira usando-se uma abordagem fora do plano visando cranialmente, de forma que o cateter siga o percurso do nervo proximalmente. Esta técnica está associada a poucas complicações precoces ou tardias, e a uma boa taxa de sucesso.20
- Na instituição dos autores, tipicamente usamos levobupivacaína 0,125% por meio de infusão a uma taxa de 0 a 10 ml por hora ao se usar cateteres popliteos. Alternativamente, injeções de bolus a cada 6 horas podem ser usadas. A desvantagem desta abordagem é um aumento da carga de trabalho. Um protocolo deve ser iniciado com toda a equipe treinada em manejo de cateteres de nervos periféricos e, também, de modo importante, no reconhecimento e manejo inicial de toxicidade de AL.
Injeção Subparaneural X Dispersão Circunferencial
O parâmetro definitivo para o bloqueio do NC na fossa poplítea é tradicionalmente descrito como a dispersão circunferencial da AL ao redor do nervo. Como mencionado acima, o NC é composto pelo NT e NFC dentro de uma bainha fascial paraneural comum (esta é separada do epineuro do nervo). Uma técnica mais recente, tornada possível pela alta qualidade das imagens de ultrassom, envolve a identificação da bainha paraneural hiperecoica. Embora presente em toda a extensão do NC, é mais reconhecível no ponto em que o NC se bifurca e, dessa forma, esta região pode ser visada como o ponto de inserção da ponta da agulha (o espaço entre a bainha paraneural e o epineuro). O AL deve ser visto se espalhando ao redor dos dois nervos.16,17 De modo mais importante, não deve haver mudança no diâmetro do nervo, já que isso significa injeção intraneural, que pode causar dano neurológico de longo prazo. Se isso ocorrer ou se for encontrada alta pressão durante a injeção do AL, então o(a) operador(a) deve para imediatamente e reposicionar a localização da ponta da agulha. A técnica subparaneural está associada a um bloqueio previsível que tem início de ação mais rápido e duração mais longa do que quando o NFC e o NT são bloqueados com dispersão circunferencial convencional, e tem a vantagem de não requerer múltiplos reajustes da agulha.17,18
Contudo, um ponto importante a se destacar é que a injeção subparaneural no bloqueio do nervo poplíteo tem dados limitados sobre seu perfil de segurança. A colocação da agulha precisar ser mais perto do nervo do que na abordagem convencional, aumentando o risco potencial de injeção intraneural, e é possível que o efeito da pressão do AL possa levar a isquemia neuronal. Um estudo, com algumas limitações, de fato sugeriu uma possível lesão neurológica subclínica, e deve-se ter isso em mente ao se decidir sobre a técnica a ser empregada.21
CUIDADOS PÓS-PROCEDIMENTO
- Continuar o monitoramento de rotina, com consideração específica dos sintomas e sinais de toxicidade do AL.
- Documentar o bloqueio, incluindo as seguintes informações:
- Que um “pare antes de bloquear” ocorreu13
- Anestesia: consciente/sedação/anestesia geral/anestésico espinhal
- Lado e local do bloqueio nervoso
- Posicionamento

Tabela 1. Resolvendo problemas durante a realização do bloqueio do nervo poplíteo
-
- Orientação por ultrassom
- Em/Fora do plano
- AL usado na pele
- Tipo e tamanho de agulha
- Volume, concentração e tipo de AL usado
- Facilidade de injeção, se a dor estiver presente durante a injeção, aspiração negativa
- O(A)s pacientes devem ser acompanhados pós-operativamente para garantir que a sensação normal retornou no tempo apropriado.
DICAS CLÍNICAS
- Antes da injeção, pode-se usar um Doppler colorido para identificar vasos próximos que devem ser evitados. Comprimir a panturrilha pode ajudar a aumentar o fluxo venoso e ajudar a identificar o NT.
- Apalpar os vasos com uma sonda pode ajudar a identificar a veia poplítea, que pode estar escondida por causa da pressão feita pela sonda. O NT é tipicamente maior e mais brilhante, e fica mais medialmente, próximo dos vasos.
- Identificar a profundidade do nervo e inserir a agulha aproximadamente na mesma distância da sonda enquanto se insere a agulha no plano garantirá que o caminho da agulha seja horizontal e melhorará a visualização da agulha.
- O início da ação anestésica, caso se pretenda anestesia regional em paciente consciente, pode levar até 30-45 minutos, e o(a) paciente pode não demonstrar um bloqueio motor profundo.
RESUMO
- O bloqueio poplíteo guiado por ultrassom mostrou ter uma taxa de sucesso mais alta, exigir menos tempo para ser realizado, e estar associado com menos dor peri-procedimento quando ao uso de estimulador nervoso.
- Pode fornecer analgesia e anestesia para toda a perna inferior quando combinado com um bloqueio do nervo safeno.
- Se um torniquete for necessário para cirurgia em paciente consciente, o torniquete deve ser aplicado na panturrilha.
- Um período de analgesia mais longo pode ser alcançado com a inserção de um cateter poplíteo contínuo, potencialmente reduzindo a administração sistêmica de opioides.
AGRADECIMENTOS
Agradecemos ao Dr. David Hay, Estagiário Especialista em Anestesia.
REFERÊNCIAS
- Van Geffen GJ, van den Broek E, Braak GJ, Giele JL, Gielen MJ, Scheffer GJ. A prospective randomised controlled trial of ultrasound guided versus nerve stimulation guided distal sciatic nerve block at the popliteal fossa. Anaesth Intensive Care. 2009;37:32-37.
- Tomaszewski KA, Graves MJ, Henry BM, et al. Surgical anatomy of the sciatic nerve: a meta-analysis. J Orthop Res. 2016;34:1820- 1827.
- Adibatti M, Sangeetha V. Study on variant anatomy of sciatic nerve. J Clin Diagn Res. 2014;8:AC07-AC09.
- Saleh HAM, El-fark MMO, Abdel-Hamid GA. Anatomical variation of sciatic nerve division in the popliteal fossa and its implication in popliteal nerve blockade. Folia Morphol. 2009;68: 256-259.
- Moore KL, Agur AM. Essential Clinical Anatomy. 2nd ed. Philadelphia, PA: Lippincott Williams and Wilkins; 2002.
- Gray H. Gray’s Anatomy of the Human Body 20th ed. (1918). New York, NY: Bartleby; 2000.
- Casati A, Chelly JE, Cerchierini E, et al. Clinical properties of levobupivacaine or racemic bupivacaine for sciatic nerve block. J Clin Anesth. 2002;14:111-114.
- Sinardi D, Marino A, Chillemi S, Siliotti R, Mondello E. Sciatic nerve block with lateral popliteal approach for hallux vagus correction. Comparison between 0.5% bupivacaine and 0.75% ropivacaine. Minerva Anestesiol. 2004;70:625-629.
- Yadeau JT, Lasala VR, Paroli L, et al. Clonidine and analgesic duration after popliteal fossa nerve blockade: randomized, doubleblind, placebo-controlled study. Anesth Analg. 2008;106:1916-1920.
- Danelli G, Fanelli A, Ghisi D, et al. Ultrasound vs nerve stimulation multiple injection technique for posterior popliteal sciatic nerve block. Anaesthesia. 2009;64(6):638-642.
- Ehlers L, Jensen JM, Bendtsen TF. Cost-effectiveness of ultrasound vs nerve stimulation guidance for continuous sciatic nerve block. Br J Anaesth. 2012;109:804-808.
- Schnabel A, Meyer-Frießem CH, Zahn PK, et al. Ultrasound compared with nerve stimulation guidance for peripheral nerve catheter placement: a meta-analysis of randomized controlled trials. Br J Anaesth. 2013;111:564-572.
- Safe Anaesthesia Liaison Group. Stop Before You Block. 2011. https://www.rcoa.ac.uk/standards-of-clinical-practice/ wrong-siteblock (accessed 01/03/2019)
- Prasad A, Perlas A, Ramlogan R, Brull R, Chan V. Ultrasound-guided popliteal block distal to sciatic nerve bifurcation shortens onset time: a prospective randomised double-blind study. Reg Anesth Pain Med. 2010;35:267-271.
- Brull R, Macfarlane AJR, Parrington S, et al. Is circumferential injection advantageous for ultrasound-guided popliteal sciatic nerve block?: a proof-of-concept study. Reg Anesth Pain Med. 2011;36(30):266-270.
- Karmakar MK, Shariat AN, Pangthipampai P, et al. High-definition ultrasound imaging defines the paraneural sheath and the fascial compartments surrounding the sciatic nerve at the popliteal fossa. Reg Anesth Pain Med. 2013;38:447-451.
- Perlas A, Wong P, Abdallah F, et al. Ultrasound-guided popliteal block through a common paraneural sheath versus conventional injection: a prospective, randomized, double-blind study. Reg Anesth Pain Med. 2013;38:218-225.
- Choquet O, Brault Noble G, Abbal B, et al. Subparaneural versus circumferential extraneural injection at the bifurcation level in ultrasound-guided popliteal sciatic nerve blocks: a prospective, randomized, double-blind study. Reg Anesth Pain Med. 2014;39:306-311.
- Pappin D, Christie I. The Jedi grip: a novel technique for administering local anaesthetic in ultrasound-guided regional anaesthesia. Anaesthesia. 2011;66:840-852.
- . Borgeat A, Lambert M, Theodorou P, Vienne P. The feasibility and complications of the continuous popliteal nerve block: a 1001 case survey. Anesth Analg. 2006;103:229-233.
- Cappelleri G, Cedrati VLE, Fedele LL, et al. Effects of the intraneural and subparaneural ultrasound-guided popliteal sciatic nerve block: a prospective, randomized, double-blind clinical and electrophysiological comparison. Reg Anesth Pain Med. 2016;41:430- 437.
- Cave G, Harrop-Griffiths W, Harvey M, et al. Management of Severe Local Anaesthetic Toxicity. AAGBI Safety Guideline 2010.



