Paediatric Anaesthesia
INTRODUCCIÓN
- Laringoespasmo
- Apnea por succinilcolina
- Hipertermia maligna (MH)
- Anafilaxia
La primera parte de este tutorial ha cubierto el laringoespasmo y la apnea de la succinilcolina. Este tutorial tiene como objetivo proporcionar una mejor comprensión de la presentación, el tratamiento inmediato y el posterior manejo de la HM y la anafilaxia.
PREGUNTAS
Antes de continuar, trate de responder las siguientes preguntas. Las respuestas se pueden encontrar al final del tutorial.
- En cuanto a la anafilaxia en los niños:
a. Los relajantes musculares son el desencadenante más común en los niños
b. La adrenalina IV es preferible a IM
c. La dosis IV de adrenalina es 10mcg/kg (0.1ml/kg de 1:10.000)
d. La clorfeniramina y la hidrocortisona son tratamientos agudos
e. Mastocitostriptasa niveles pico en 6 horas después de la exposición - En cuanto a las urgencias pediátricas:
a. El broncoespasmo se produce en más de la mitad de todas las reacciones anafilácticas
b. La succinilcolina siempre se da en una dosis de 2mg/kg
c. La bradicardia es tratada con atropina 2mcg/kg IV
d. La mutación HM se encuentra en el cromosoma 19
e. El tirón traqueal es una señal clínica habitual en pediatría.
LA HIPERTERMIA MALIGNA
La hipertermia maligna (MH) es un trastorno fármaco-genético del músculo esquelético inducido por la exposición a ciertos agentes anestésicos desencadenantes. Se hereda de forma autosómica dominante; alrededor del 60% de las familias con MH tienen mutaciones en el gen RYR1, localizado en el cromosoma 19q. Se calcula que la incidencia de MH en la población general es de 1:10.000 – 15000. Afecta a todas las razas y a ambos sexos (pero es más común en algunas poblaciones, como el pueblo maorí en Nueva Zelanda). Se presenta más habitualmente por las técnicas y la anestesia realizadas durante una cirugía menor en niños o en adultos jóvenes, debido al hecho de que la mayoría de la gente tiene su primera exposición a la anestesia durante los años de la infancia. Las tasas de mortalidad se han reducido de manera espectacular del 75% al 2-3% en todos los casos, debido a una mayor conciencia y un mejor tratamiento.
MECANISMO
En alrededor del 60% de los casos la hipertermia maligna se debe a una mutación del receptor de rianodina (tipo1), ubicado en el retículo sarcoplásmico (SR), los orgánulos dentro de las células del músculo esquelético que almacenan calcio. Normalmente, el RYR1 se abre en respuesta a los aumentos en el nivel intracelular de Ca2+ mediados por LTYPE los canales de calcio, lo que resulta en un incremento drástico en los niveles de concentración del calcio intracelular y muscular. En pacientes MH, el resultado final de esta mutación es un gran incremento y no controlado de la liberación de Ca2+. El proceso de reabsorción de este exceso de Ca2+ consume grandes cantidades de adenosina trifosfato (ATP), el portador de energía celular principal y genera el calor excesivo que es el sello de la enfermedad. La célula del músculo está dañada por el agotamiento de ATP (y, posiblemente por las altas temperaturas) y las “fugas” de componentes celulares en la circulación, incluyendo potasio, mioglobina, creatina, fosfato y creatinina quinasa.
Los dos agentes anestésicos desencadenantes más comunes son:
- Succinilcolina
- Los gases anestésicos volátiles, por ejemplo: el halotano, isoflurano, desflurano y sevoflurano.
PRESENTACIÓN CLÍNICA
La presentación clínica puede ser variada y por lo tanto, difícil de reconocer, de ahí la necesidad de un alto índice de sospecha. Un caso de MH puede tener un inicio rápido y florido, convirtiéndose en amenaza para la vida dentro de un corto período de tiempo, o un lento inicio más insidioso.
Signos musculares
- Rigidez muscular generalizada
- Espasmo del masetero
- La hiperpotasemia
- Aumento de los niveles de CK
- Mioglobinuria
- Insuficiencia renal aguda
Los signos de aumento del metabolismo
- Taquicardia
- Pirexia
- Aumento de la final de la espiración niveles de CO2 a pesar de una ventilación adecuada
- Arritmias cardíacas
- La acidosis metabólica
- Coagulopatía intravascular diseminada (CID)
Manejo
El plan de manejo se basa en las recomendaciones de la Asociación de Anestesistas de Gran Gran Bretaña e Irlanda (AAGBI).
Los objetivos del tratamiento son: eliminar el agente de activación, administrar el dantrolene, apoyar al paciente y prevenir complicaciones.
Las indicaciones se dividen en 4 secciones:
El Reconocimiento, la Administración de inmediato, Monitoreo y Tratamiento y Seguimiento.
Reconocimiento
Un aumento inusual en ETCO2 Y un inexplicable aumento del ritmo cardíaco Y un aumento inexplicable de las necesidades de oxígeno. Los cambios de temperatura son un signo tardío.
Manejo inmediato
- Elimine todos los agentes desencadenantes
- Pida ayuda, organice un circuito de respiración limpia
- Hiperventile con oxígeno al 100%
- ABANDONE/ TERMINE la cirugía tan pronto como sea posible.
Monitoreo y Tratamiento
- Dar DANTROLENE 2.5mg/kg IV en bolo y bolo repetidos 1mg/kg según sea necesario hasta un máximo de 10mg/kg,
- Iniciar una refrigeración activa
- Compruebe y maneje posibles complicaciones (hiperpotasemia, arritmias, acidosis metabólica y mioglobinemia).
- Inicie / mantenga vigilancia total AAGBI y las líneas centrales y arteriales invasivas
- Envíe muestras de sangre para FBC, U & Es, plasma de creatinina quinasa (CK), estudios de coagulación y los gases en sangre arterial.
Seguimiento
Traslado a UCI, monitorear el síndrome de insuficiencia renal aguda y el compartimental.
Seguimiento posterior
Todos los pacientes y sus familias deben recibir asesoramiento después del evento. Lo ideal sería que todos los casos con sospecha de MH deben ser referidos e investigados por una unidad especializada. En el Reino Unido todas las pruebas se producen en Leeds. Las pruebas consisten en biopsias de músculo invasivo y puede no ser apropiado para los niños pequeños.
La biopsia de músculo se toma del muslo bajo LA y se somete a la contractura de cafeína halotanolas pruebas. Esto implica bañar el músculo en soluciones de cafeína o halotano y observar contractura. Tiene una muy alta sensibilidad (97%) y una alta especificidad (78%). Los resultados son MH negativo, MH susceptibles o equívoco (estos pacientes se consideran positivos por seguridad).
En los países en desarrollo es poco probable que puedan realizarse estudios especializados. En tales casos, todos los pacientes y sus familias, por lo tanto, deben ser considerados como susceptibles MH.
Puntos importantes para la anestesia de pacientes con susceptibilidad conocida a MH:
- La susceptibilidad a la HM no es una contraindicación absoluta para la anestesia general
- Debe utilizarse una técnica segura respecto de MH, evitando succinilcolina y todos los agentes volátiles. Todos los anestésicos locales son seguros, así como la anestesia total intravenosa (TIVA).
- Pocos hospitales tienen una máquina “libre de anestesia volátil”, debido a las limitaciones en los recursos y en el mantenimiento. En esos casos, eliminar todos los vaporizadores y circuitos de respiración de una máquina y limpiar con alto flujo de oxígeno durante 30 minutos antes de usarla.
- Utilizar los nuevos circuitos de respiración y dispositivos de vía aérea, como la máscara laríngea y los tubos endotraqueales.
- Monitoreo mínimo: la presión arterial no invasiva, electrocardiograma, oximetría de pulso, muestreo de las vías respiratorias con monitores de presión de gas y la temperatura central continua deben seguidos durante el período perioperatorio.
No todos los casos se presentan ante la exposición a la primera anestesia. Anestesias previas sin incidentes no excluyen MH como diagnóstico, de darse las señales.
ANAFILAXIA
La anafilaxis es una reacción alérgica que pone en peligro la vida, mediada por la liberación de histamina y otras sustancias de los mastocitos después de la exposición a ciertos antígenos. Hay una falta de coherencia en las manifestaciones clínicas y por lo tanto hay una amplia gama de posibles presentaciones clínicas. Además, el tiempo de la reacción en relación con la exposición al agente de activación puede variar. Ambos hechos significan que el diagnóstico puede ser difícil y se requiere un alto índice de sospecha.
AGENTES DESENCADENANTES COMUNES EN PROCEDIMIENTOS CON ANESTESIA:
- Relajantes musculares
- Látex
- Antibióticos
- Coloides
Lo más común en los niños es la anafilaxia causada por penicilina, los medios de contraste o las nueces.
Reconocimiento
Como se indicó anteriormente la presentación clínica de una reacción anafiláctica es variada. La más común de las presentaciones incluye:
- El colapso cardiovascular (88%)
- Eritema (48%)
- Broncoespasmo (40%)
- El angioedema (24%)
- Erupción cutánea (13%)
- Urticaria (8%)
La incidencia en la anestesia se estima en 1 en 10-20.000 y la mortalidad general (en todos los grupos de edad) es del 5%. Ha sido clasificado clínicamente en 5 grados:
- I. Reacción cutánea solamente: urticiaria, eritema, angioedema
- II. Como arriba, pero también con hipotensión, taquicardia o broncoespasmo
- III. Como II, pero más grave: Colapso, arritmias
- IV. Paro cardiaco y / o respiratorio
- V. Muerte
Tratamiento inmediato
- Suspenda el agente desencadenante (si se lo conoce o se lo sospecha)
- Pida ayuda
- Entregue oxígeno al 100%
- Descarte obstrucción de la vía aérea o del circuito respiratorio, intube la tráquea si no ha sido hecho
- Dé adrenalina (epinefrina), ya sea por vía intravenosa (IV) o intramuscular (IM). La adrenalina IM es menos probable que provoque arritmias potencialmente peligrosas para la vida, pero puede ser mal absorbida si la perfusión se ve comprometida, de modo que la dosis puede ser ineficaz. La administración de Adrenalina IV debe valorarse muy cuidadosamente y la misma debe ser administrada sólo por anestesistas familiarizados con su uso.
- Dé un bolo de 20ml/kg de cristaloides.
Tratamiento posterior
Una vez estable considerar:
- IV clorfenamina
- IV hidrocortisona
- Los broncodilatadores tales como salbutamol si hay sibilancias persistentes.
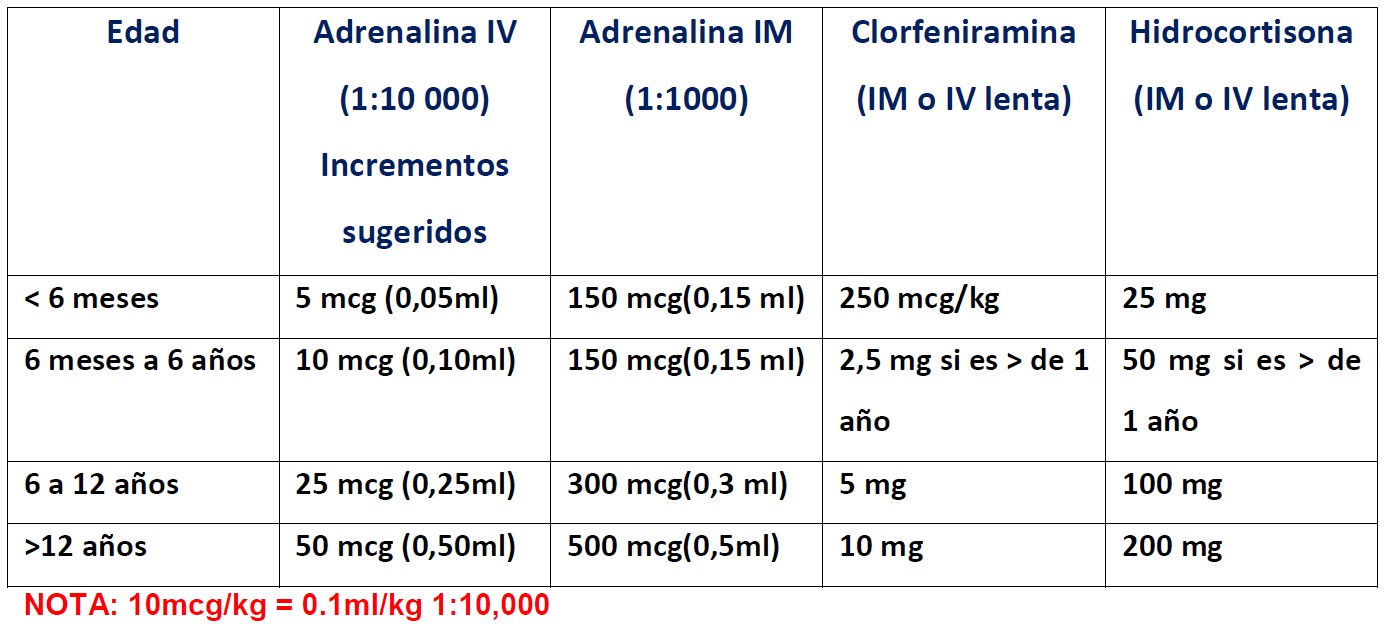
Tabla 1: Dosis de drogas en anafilaxis
Vía Intramuscular versus Vía Intravenosa de Adrenalina
La vía IM es la forma más adecuada de administración de adrenalina para la mayoría de los profesionales de la salud para el tratamiento de la anafilaxia, tanto en adultos como niños. Hay un mayor margen de seguridad, no requiere el acceso intravenoso y es más fácil de aprender.
Las dosis se administran en bolos de 150/300/500mcg (dependiendo de la edad), que se pueden repetir en intervalos de 5 minutos de acuerdo con la respuesta del paciente.
La Adrenalina IV está reservada exclusivamente para uso de especialistas. Sólo aquellos entrenados en pediatría y expertos en el uso IV de adrenalina deben considerar esta vía de administración.
No hay evidencia en la que basar una recomendación de dosis. Algunos niños pueden responder a un bolo tan pequeño como 1mcg/kg. Las dosis se deben dar monitoreadas y tituladas según la respuesta. Se ha sugerido dosis incrementales de adrenalina IV con una meta total de dosis de 10mcg/kg. En los niños pequeños puede ser necesaria una dilución adicional de la solución. Se debe tener un cuidado especial en el cálculo de dosis en estas circunstancias.
Estudios posteriores anafilaxia
Todo paciente que ha tenido una reacción anafiláctica sospechosa bajo anestesia debe ser plenamente estudiado, si es posible. El paciente debe ser consciente del agente activador/ desencadenante y cada registro hospitalario deberá estar claramente etiquetado con una alerta.
Los estudios posteriores a la operación deben incluir las pruebas estándar para informar cualquier tratamiento o cuidado requerido:
FBC / electrolitos / ABG / ECG / RX de tórax
Los estudios específicos para ayudar identificar el diagnóstico y para identificar el desencadenante de la reacción incluyen:
- Mastocitostriptasa (tubo de acero inoxidable – tapa amarilla en el Reino Unido) que ha de adoptarse:
– tan pronto como sea posible (pero no a expensas de medidas terapéuticas)
– 1-2 hrs (pico)
– 24 horas (línea de base) - Las pruebas de punción cutánea una vez que el paciente se haya recuperado totalmente.
RESPUESTAS A LAS PREGUNTAS
1. F F F F F
2. F F F V F
REFERENCIAS Y LECTURA ADICIONAL
- Halsall PJ, Hopkins PM. Malignant Hyperthermia BJA CEPD Reviews 2003; 3 (1): 5-9.
- AAGBI Guidelines 2011: Malignant Hyperthermia crisis http://www.aagbi.org/publications/publications-guidelines/M/R
- British Malignant Hyperthermia Association (BMHA) online,, http://www.bmha.co.uk
- AAGBI Safety Guidelines 2009: Suspected anaphylactic reactions associated with anaesthesia http://www.aagbi.org/sites/default/files/anaphylaxis_2009_0.pdf
Tutorial en: http://resources.wfsahq.org/tutorial-of-the-week/tutorial-of-the-week/atotw-articles-2013/288/detail



