Paediatric Anaesthesia
INTRODUÇÃO
- Laringoespasmo
- Suxamethonium
- Apneia Hipertermia Maligna (HM)
- Anafilaxia
A primeira parte deste tutorial abordou o laringoespasmo e a apnéia por suxametônio. Este tutorial tem como objetivo proporcionar uma melhor compreensão da apresentação, do tratamento imediato e o manuseio subsequente da hipertermia maligna e da anafilaxia.
PERGUNTAS
Antes de continuar, tente responder às seguintes perguntas. As respostas podem ser encontradas no final do tutorial.
- Quanto à anafilaxia em crianças:
a. Relaxantes musculares são os desencadeadores os mais comuns em crianças
b. A via venosa é preferível à via intramuscular para administração de adrenalina
c. A dose IV de adrenalina é 10mcg/kg (0.1ml/kg 1:10.000)
d. A clorfeniramina e a hidrocortisona são tratamentos para a fase aguda da anafilaxia
e. Níveis de triptase de mastócitos têm pico em 6 horas após a exposição ao antígeno - Quanto a emergências pediátricas:
a. Broncoespasmo ocorre em mais de metade de todas as reações anafiláticas
b. Succinilcolina é sempre utilizada na dose de 2mg/kg
c. Bradicardia é tratada com atropina 2mcg/kg IV
d. A mutação da hipertermia maligna está localizado no cromossoma 19
e. Tiragem supra-esternal (puxão traqueal) é um sinal clínico normal em pediatria.
HIPERTERMIA MALIGNA
A hipertermia maligna (HM) é um distúrbio genético farmacogenético do músculo esquelético induzido por exposição a certos agentes anestésicos. É herdada de forma autossômica dominante, com cerca de 60% das famílias HM apresentando mutações no gene RYR1 localizado cromossoma 19q. A incidência de HM na população em geral é estimada em 1:10.000 – 15.000. Afeta todas as raças e ambos os sexos (mas é mais comum em algumas populações, como o povo Maori da Nova Zelândia). Manifesta-se mais comumente em crianças ou adultos jovens submetidos a cirurgias de pequeno porte por causa das técnicas anestésicas utilizadas para tais procedimentos e pelo fato de que a maioria das pessoas têm a sua primeira exposição a anestesia durante seus anos de infância. As taxas de mortalidade caíram drasticamente de 75% para 2-3% de todos os casos devido ao aumento da conscientização e a um melhor tratamento (1).
Mecanismo
Em cerca de 60% dos casos, a hipertermia maligna é devida a uma mutação do receptor de rianodina (tipo 1), localizado no retículo sarcoplasmático (RS), a organela das células de músculo esquelético que armazena cálcio. Normalmente, RYR1 abre em resposta a aumentos nos níveis de Ca++ intracelular mediada por canais de cálcio tipo L, resultando assim num aumento drástico nos níveis de cálcio intracelulares e contração muscular. Em pacientes portadores de HM, o resultado final desta mutação um aumento muito maior da entrada e da liberação de Ca++ do retículo sarcoplasmático. O processo de reabsorver esse excesso de Ca++ consome grandes quantidades de trifosfato de adenosina (ATP), a principal transportadora de energia celular e gera o calor excessivo que é a a característica principal da doença. A célula muscular é danificada pela depleção de ATP (e, possivelmente, pelas altas temperaturas) e constituintes celulares “extravasam” para a circulação, incluindo potássio, mioglobina, creatina, fosfato e creatina-fosfoquinase.
Os dois agentes anestésicos desencadeantes mais comuns são:
- Succinilcolina
- Anestésicos inalatórios halogenados: halotano, enflurano, isoflurano, desflurano e sevoflurano
Apresentação clínica
A apresentação clínica pode variar, dificultando o reconhecimento da crise. Daí a necessidade de manter-se alto índice de suspeita. Um caso de HM pode ter um início rápido e florido, tornando-se uma ameaça à vida dentro de um curto espaço de tempo, ou apresentar-se de maneira mais lenta e insidiosa.
Sinais musculares
- rigidez muscular generalizada
- espasmo masseter
- Hipercalemia
- Aumento dos níveis de CK
- Mioglobinúria
- Insuficiência renal aguda
Sinais de aumento do metabolismo
- Taquicardia
- Febre
- Aumento dos níveis PaCO2 e do CO2 expirado final, apesar de ventilação adequada
- Arritmias cardíacas
- Acidose metabólica
- Coagulação intravascular disseminada (CIVD)
Manuseio
O plano de manuseio da Hipertermia Maligna apresentado neste tutorial é baseado nas recomendações da Associação de Anestesistas da Grã-Bretanha e Irlanda (AAGBI) (2). Os objetivos do tratamento inclui: remover o agente gatilho, administrar dantrolene, cuidados suportivos e prevenir complicações. As diretrizes são divididas em quatro seções: ceconhecimento, tratamento imediato, monitoramento & tratamento e acompanhamento.
Reconhecimento
Aumento inexplicável na ETCO2 e inexplicável aumento da freqüência cardíaca e aumento inexplicável na necessidade de oxigênio. As alterações de temperatura são sinais tardios.
Manuseio de imediato
- REMOVA todos os agentes desencadeantes
- PEÇA AJUDA, providencie circuito respiratório limpo
- HIPERventile com OXIGÊNIO a 100%
- INTERROMPA OU FINALIZE cirurgia o mais brevemente possível.
Monitorização e tratamento
- Administre bolus de DANTROLENE 2.5mg/kg IV e repetir 1mg/kg, enquanto necessário até no máximo 10mg/kg,
- Inicie RESFRIAMENTO ATIVO
- Verifique e trate prováveis complicações (hipercalemia, arritmias, acidose metabólica e mioglobinemia)
- Inicie/mantenha a monitorização básica e instale a linhas venosa central e arterial invasiva
- Envie amostras de sangue para hemograma completo, testes de função renal, eletrólitos, creatina fosfoquinase (CPK), testes de coagulação e gasometria arterial
Seguimento
Transferência para UTI, manter vigilância para detecção de de insuficiência renal aguda e síndrome compartimental
Manuseio subsequente
A todos os pacientes e suas famílias deve ser oferecido aconselhamento após o evento. Idealmente, todos os casos de suspeita de HM devem ser encaminhados para e investigado por uma unidade especializada. No Reino Unido, todos os testes são realizados em Leeds. O teste consiste de biópsias musculares invasivas e pode não ser adequado para crianças pequenas.
A biópsia é feita a partir de músculo da coxa sob anestesia local. A amostra de músculo é submetido a testes de contratura com cafeína e halotano. Isto envolve banhar o músculo em soluções de cafeína ou halotano e observar a ocorrência de contratura. A sensibilidade é muito elevada (97%) bem como é elevada especificidade do teste (78%). Os resultados possíveis do teste são: negativo para HM, susceptível à HM ou não conclusivo (estes pacientes são consideradas positivos por segurança) (3) Nos países em desenvolvimento as investigações especializadas podem não estar disponíveis. Nesses casos, todos os pacientes e suas famílias devem ser considerados como suscetíveis à HM, quando submetidos a anestesia.
Pontos importantes para anestesia envolvendo pacientes suscetíveis à HM:
- suscetibilidade HM não é uma contra-indicação absoluta à anestesia geral
- Uma técnica segura em relação à HM deve ser utilizada, evitando succinilcolina e todos os agentes voláteis. Os anestésicos locais e a anestesia venosa total são seguros.
- Poucos hospitais têm aparelho de anestesia livres de anestésicos voláteis, por limitações de recursos. Em tais casos, recomenda-se remover todos os vaporizadores e circuitos de respiração de uma máquina e lavar o sistema com alto fluxo de oxigênio por 30 minutos antes de utilizar o equipamento em pacientes susceptíveis para HM.
- Usar circuitos respiratórios e dispositivos para manutenção das vias aéreas novos.
- Monitorização mínima: pressão arterial não invasiva, eletrocardiograma, oxímetro de pulso, monitorização do CO2 expirado e da temperatura central.
Nota: Nem todos os casos de HM se manifestam na primeira exposição a agentes anestésicos. Assim, uma história de anestesia geral anterior sem intercorrências não exclui a possibilidade de manifestação da complicação e a HM deve ser incluída como diagnóstico diferencial se alguma manifestação o sugerir.
ANAFILAXIA
Anafilaxia é uma reação alérgica potencialmente fatal mediada pela libertação de histamina e de outras substâncias de mastócitos após exposição a certos antígenios. As manifestações clínicas são variáveis, podendo consistir de diversas combinações de sinais e sintomas. Além disso, o tempo de reação em relação à exposição ao agente desencadeador pode variar. Por causa disto, o diagnóstico pode ser difícil de forma que um alto índice de suspeita é necessário.
Os agentes desencadeantes comuns em anestesia incluem:
- Relaxantes musculares
- Látex
- Antibióticos
- Colóides
Mais comumente em crianças, anafilaxia é causada pela penicilina, meios de contraste ou nozes.
Reconhecimento
Como dito acima o quadro clínico de uma reação anafilática é variado. As apresentações mais comuns incluem:
- colapso cardiovascular (88%)
- eritema (48%)
- broncoespasmo (40%)
- Angioedema (24%)
- Erupção cutânea (13%)
- Urticária (8%)
A incidência durante anestesia é estimada em 1:10-20.000 anestesias e a mortalidade geral (em todos os grupos de idade) é de 5%. A anafilaxia é classificada clinicamente em cinco tipos:
I. somente reação cutânea: urticária, eritema, angioedema
II. como I, mas também hipotensão, taquicardia ou broncoespasmo
III. como II, mas mais grave: colapso, arritmias cardíacas
IV. parada cardíaca ou respiratória
V. morte
TRATAMENTO IMEDIATO (7)
- PARAR agente desencadeante (se conhecido ou suspeito)
- Pedir AJUDA
- Administrar OXIGÊNIO 100% de oxigênio
- Excluir obstrução das vias aéreas ou do circuito respiratório, intubar a traquéia se se o paciente não estiver intubado
- Administrar ADRENALINA (epinefrina), quer por via intravenosa (IV) ou intramuscular (IM). A ADRENALINA por via IM é menos susceptível de provocar arritmias potencialmente fatais, mas pode ser fracamente absorvida se a perfusão estiver comprometida, de tal modo que a dose pode ser ineficiente. A adrenalina por via venosa deve ser cuidadosamente titulada os efeitos desejados e apenas administrada por anestesistas familiarizados com a sua utilização.
- Para obter informações sobre qual as vias de administração e as doses de adrenalina ver Tabela 1.
- Administrar um bolus de cristaloide de 20ml/kg
Manuseio subsequente
Uma vez estabilizado o paciente, considerar a administração de :
- clorfenamina
- hidrocortisona
- broncodilatadores como salbutamol se broncospasmo persistente
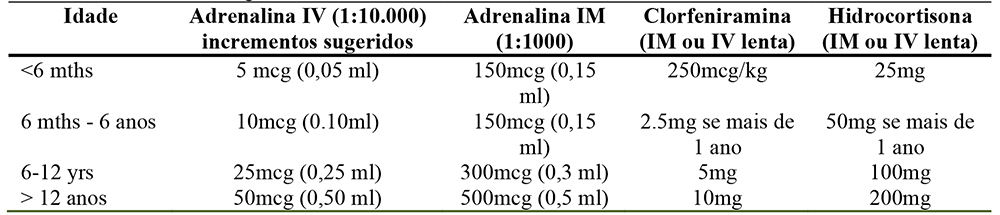
Tabela 1: Doses de drogas em anafilaxia
Nota: 10mcg/kg = 0.1ml/kg 1:10.000
Via intramuscular versus intravenosa para a adrenalina
A via IM é a forma mais adequada de administrar adrenalina para a maioria dos profissionais de saúde que tratam anafilaxia, em adultos e crianças. Há uma maior margem de segurança, que não requer o acesso intravenoso e é mais fácil de aprender.
As doses são administradas em bolus 150/300/500mcg (dependendo da idade), que podem ser repetidas em intervalos de 5 minutos de acordo com a resposta do paciente.
A adrenalina por via venosa é reservada apenas para uso por especialistas. Somente especialistas com treinamento em anestesia pediátrica e acostumados ao uso IV da adrenalina devem considerar esta via de administração.
Não há nenhuma evidência sobre a qual basear as dosagens recomendadas. Algumas crianças podem responder a um bolus tão pequeno quanto 1mcg/kg. As doses devem ser administradas com monitorização e tituladas para obter a resposta desejada. A Tabela 1 fornece doses incrementais sugeridos de IV adrenalina com uma meta total de dose de 10mcg/kg. Em crianças pequenas, pode ser necessária uma maior diluição da solução. Cuidado extra deve ser tomado ao calcular doses nessas circunstâncias.
Exames pós-anafilaxia
Qualquer paciente que tenha tido uma suspeita de reação anafilática durante a anestesia deve ser investigado, se possível. O paciente deve ser notificado dos agentes alergênicos e os registros hospitalares devem conter etiquetas alertando quanto à alergias identificadas ou suspeitas no paciente. Investigações no pós-operatório deve incluir testes laboratoriais para guiar o manuseio: hemograma, gasometria arterial, eletrocardiograma, Radiografia de tórax e investigações específicas para identificar os fatores alergênicos desencadeadores da crise, que incluem:
- Tryptase mastocítica (tubo separador de soro – tampa amarela no Reino Unido) em amos-tras coletadas:
- Assim que possível (mas não atrasando medidas terapêuticas)
- 1-2 horas após o início da crise (pico)
- 24 horas (valores basais)
- testes cutâneos após a recuperação total do paciente
RESPOSTAS A PERGUNTAS
- FFFFF
- FFFTF
REFERÊNCIAS E LEITURA ADICIONAL
- Halsall PJ, Hopkins PM. Malignant Hyperthermia BJA CEPD Reviews 2003; 3 (1): 5-9.
- AAGBI Guidelines 2011: Malignant Hyperthermia crisis http://www.aagbi.org/publications/publications-guidelines/M/R
- British Malignant Hyperthermia Association (BMHA) online, http://www.bmha.co.uk
- AAGBI Safety Guidelines 2009: Suspected anaphylactic reactions associated with anaesthesia http://www.aagbi.org/sites/default/files/anaphylaxis_2009_0.pdf



