Paediatric Anaesthesia
PREGUNTAS
Antes de continuar, trate de responder las siguientes preguntas. Las respuesta las podrá encontrar al final del artículo, junto con la explicación. Por favor responda Verdadero o Falso:
- La Salmonella typhi:
a) Es un bacilo gram-positivo.
b) También se conoce como fiebre entérica.
c) Tiene una exotoxina.
d) Se transmite por la ingestión de alimentos o agua contaminados por la materia fecal.
e) Se encuentra en otros animales aparte de los seres humanos - En cuanto al diagnóstico de la fiebre tifoidea:
a) El diagnóstico de la fiebre tifoidea no puede ser confirmada por la presentación clínica.
b) El diagnóstico definitivo se puede hacer mediante el aislamiento de bacterias a partir de tejidos.
c) Las biopsias por punción de los puntos rosa en la piel son útiles en el diagnóstico.
d) Las bacterias pueden ser cultivadas a partir de sangre, orina y heces.
e) El cultivo de médula ósea es el menos sensible para el diagnóstico. - En relación con el tratamiento de la fiebre tifoidea:
a) La terapia con antibióticos sólo debe basarse en pruebas específicas de laboratorio.
b) Las Fluroquinolonas son el tratamiento antibiótico de primera línea.
c) El ceftriaxone y la azitromicina se incluyen en el tratamiento de cepas resistentes a los fármacos.
d) La terapia con esteroides en combinación con antibióticos han demostrado reducir la mortalidad.
e) Los portadores crónicos de fiebre tifoidea requieren un tratamiento de 3 semanas de antibióticos con amoxicilina, TMP-Sulfa, o ciprofloxacina.
Puntos Claves
- La Fiebre tifoidea entérica es una infección bacteriana transmitida por la ruta fecal-oral exclusivamente a través del huésped humano.
- La perforación intestinal es una complicación potencialmente letal asociada a la respuesta inflamatoria de las placas de Peyer.
- El diagnóstico definitivo requiere del cultivo exitoso de sangre, heces, piel y otros lugares infectados.
- La terapia oportuna con antibióticos reduce la mortalidad.
- Las estrategias preventivas incluyen las mejoras de la gestión pública del agua y alcantarillado.
- Las vacunas disponibles están muy limitadas en cuanto a eficacia y duración, para ser utilizadas ampliamente en regiones endémicas.
INTRODUCCION
La fiebre tifoidea, también conocida como fiebre entérica, es una infección bacteriana del sistema gastrointestinal que ha azotado a la humanidad. El Tifo pertenece a la familia de las enterobacterias, y el género de Salmonella. Estos bacilos anaerobios facultativos gram-negativos también son flagelados, móvil, y no formador de esporas. Aunque el organismo carece de una exotoxina para promover la enfermedad, es muy antigénico y causa una respuesta inflamatoria intensa en los tejidos. La fiebre tifoidea se asocia con la Salmonella typhimurium serotipos (S. typhi) y paratyphimurium (S. paratyphi) 0,1 (1)
Mientras que una gran variedad de animales pueden estar infectados con Salmonella, sólo los seres humanos llevan los serotipos de la S. typhi y S. paratyphi asociados con la fiebre tifoidea. Por lo tanto el ganado, animales de compañía y otros animales no son ni portadores ni los vectores de fiebre tifoidea (2). Los humanos adquieren esta enfermedad de otros seres humanos a través de la transmisión fecal-oral, más comúnmente en el agua o alimentos contaminados. No es de extrañar que la mayor carga de la enfermedad se encuentra entre los países más pobres del mundo, donde los servicios de agua y saneamiento son los menos robustos. La salmonelosis no tifoidea (SNT) se puede diseminar por animales distintos a los seres humanos y se presenta como una gastroenteritis leve. SNT está más allá del alcance de nuestra discusión de la fiebre tifoidea y no se elaborará (1).
EPIDEMIOLOGIA
La fiebre tifoidea es más común en áreas urbanas que rurales. En todo el mundo hay más de 22 millones de casos y más de 200.000 muertes cada año, lo que representa una tasa de mortalidad del 1-4% (3,4). La carga de la enfermedad de la fiebre tifoidea es más baja en el mundo desarrollado y más alta en entornos con recursos limitados. América del Norte y Europa tienen menos de 10 casos por cada 100.000 personas por año, mientras que el centro y el sudeste de Asia tienen 10 veces esa cantidad representando las tasas más altas en el mundo. La carga de la enfermedad es difícil de estimar en los países africanos debido a las limitaciones en las capacidades de análisis de laboratorio (4,5). Los brotes son más frecuentes en países de bajos recursos porque están asociados con los alimentos y el agua contaminada y con los campos fertilizados por las aguas residuales, vendedores ambulantes, frutas y verduras crudas, contactos enfermos, acceso limitado al aseo y a la capacidad limitada para lavarse las manos.
PATOFISIOLOGIA
Una vez ingeridas, las bacterias de la fiebre tifoidea cruzan la capa epitelial de la pared intestinal. A continuación, son consumidas rápidamente por macrófagos y transportadas a los agregados de tejido linfoide en el intestino delgado (Placas de Peyer) donde la función inmune del intestino es más concentrada. Las bacterias de la fiebre tifoidea alteran la señalización de la célula huésped y la función de tal manera que las células huésped en última instancia, promueven la supervivencia y la reproducción de S. typhi y S. paratyphi.
El período de incubación de la infección tifoidea está caracterizada por la replicación y transferencia de S. typhi y S. paratyphi desde las placas de Peyer en el sistema gastrointestinal, a través de los linfáticos a los órganos del sistema retículo endotelial incluyendo los ganglios linfáticos, bazo, médula ósea e hígado. Una vez en la vesícula biliar la S. typhi y S. paratyphi son secretadas de vuelta al tracto gastrointestinal. Habiendo estado expuestas previamente al organismo, las placas de Peyer responden con una reacción inflamatoria intensa llevando a la congestión y coagulación de la microcirculación y capilares con la liberación de enzimas líticas lisosomales y otros mediadores inflamatorios (1,3). Esto ocasiona varios grados de necrosis y ulceración de las placas de Peyer con una manifestación clínica de sangrado y perforación. El íleo terminal es el lugar más común de perforación, pero también ha sido reportada en cualquier lugar desde el duodeno hasta el colon incluyendo la vesícula biliar y apéndice (3). (Figura 1).
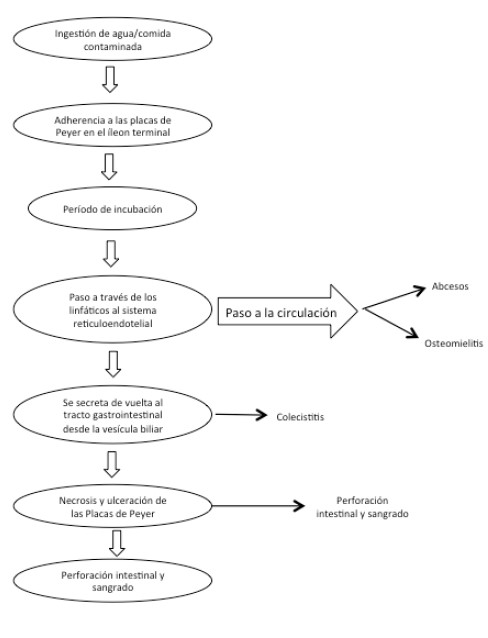
Figura 1. Etiopatogenia de la perforación intestinal tifoidea Dependiendo de la fuerza del sistema inmune del huésped y del tamaño de la inoculación, la fase de incubación puede durar de 3 días a 3 semanas (1). Durante este intervalo, un paciente puede no tener síntomas o quejas muy vagas de fiebre y dolor abdominal. Una vez que la carga bacterial alcanza una masa crítica, se dice que el individuo tiene una infección tifoidea activa.
SIGNOS Y SINTOMAS
Aunque la S. typhi es cuatro veces más común que la S. paratyphi, en general, el aspecto clínico de las infecciones por S. typhi y S. paratyphi es virtualmente indistinguible. Los signos y síntomas de la infección consisten principalmente en dolores abdominales incluyendo fiebre asociada con dolor de cabeza palpitante frontal, náuseas, vómitos, dolor abdominal, anorexia, diarrea, estreñimiento, hemorragia gastrointestinal y hepatoesplenomegalia. Las quejas sistémicas también son comunes y más del 75% de los pacientes declaran tener síntomas similares a los de la gripe. Los problemas neurológicos incluyen la meningitis, el síndrome de Guillain-Barré y delirio caracterizado por murmurar y escoger ropa y objetos imaginarios. La coagulación intravascular diseminada, el síndrome urémico hemolítico, insuficiencia renal, insuficiencia cardíaca e insuficiencia respiratoria han sido reportados como consecuencia de una infección grave. Mientras que ninguna constelación específica de síntomas es patognomónica de la enfermedad, una erupción cutánea transitoria, descrita como manchas color rosa, puede ser biopsiada para confirmar el diagnóstico (1).
La gravedad y duración de la fiebre tifoidea depende de varios factores del huésped incluyendo la edad, la integridad del sistema inmunológico y el tracto GI así como de la alcalinización del estómago. Se ha encontrado que un ambiente más acidótico en el estómago es bactericida, mientras que una infección concomitante de Helicobacter pylori, que aumenta el pH gástrico, promueve la enfermedad (1). En casos no tratados que se auto-resuelven, hasta el 4% de los pacientes se convertirán en portadores asintomáticos y continuarán eliminando las bacterias en la orina y las heces.
COMPLICACIONES
S. typhi tiene la capacidad de afectar prácticamente todos los sistemas de órganos; como resultado los pacientes son vulnerables a una amplia variedad de complicaciones. La perforación intestinal, que ocurre en el 1-3% de los casos, se asocia con la mayor mortalidad (1,3,4).
Incluso cuando se trata agresivamente, la mortalidad con perforación puede ser tan alta como 40%. En contraste, sólo hay una tasa de mortalidad del 1% con tratamiento en casos no perforados. Las perforaciones pueden ocurrir en cualquier lugar desde el duodeno hasta el colon, aunque el íleon es el sitio más común. La perforación de la vesícula biliar también ha sido reportada. En los niños, con frecuencia hay múltiples perforaciones presentes (3). La anestesia en un niño con perforación intestinal tifoidea se discutirá en el próximo tutorial.
Las complicaciones adicionales incluyen insuficiencia cardíaca por miocarditis o endocarditis, insuficiencia hepática por hepatitis o pancreatitis, insuficiencia renal por pielonefritis o glomerulonefritis, insuficiencia respiratoria por neumonía, así como coagulación intravascular diseminada, artritis y orquitis (1).
Aunque ambos sexos pueden ser infectados por igual, algunas evidencias sugieren que los pacientes masculinos sufren significativamente más perforaciones intestinales que los pacientes femeninos. La fiebre tifoidea puede afectar a personas de todas las edades, pero la carga es más pesada entre los niños de 5 a 10 años. En las regiones endémicas, los niños representan más del 50% de los casos de perforación intestinal (5).
En un informe publicado de un brote en Uganda de 2007-2009, hubo 577 casos con 249 perforaciones intestinales y 47 muertes, lo que resultó en una tasa de incidencia de 8.092 casos por 100.000 personas (4). Aunque esto probablemente no representa la tasa de incidencia de la población como Un conjunto, sí hace hincapié en que durante un brote la carga de la enfermedad puede ser tremenda.
DIAGNOSTICO
El diagnóstico de la fiebre tifoidea no se puede confirmar basándose únicamente en la presentación clínica. Debido a que los síntomas de la fiebre tifoidea son tan variables, el diagnóstico diferencial puede ser bastante amplio. Deben excluirse otras enfermedades infecciosas como la malaria, el VIH, la hepatitis, los virus gastrointestinales y las infecciones bacterianas como C.difficile o E. coli. La sospecha de causas más comunes de fiebre como la malaria con frecuencia retrasa el diagnóstico de la fiebre tifoidea. También deben considerarse la malignidad, los procesos reumáticos y las enfermedades inflamatorias intestinales.
El S Tifoidea debe aislarse de los tejidos para que se pueda realizar un diagnóstico definitivo. Las biopsias de punción de las manchas de rosa en la piel, o cultivos de sangre, orina, médula ósea o heces son a menudo adecuadas para el diagnóstico. Los cultivos de médula ósea son los más sensibles al 55-90% y pueden crecer S. typhi incluso en el marco de 5 días de tratamiento con antibióticos. Desafortunadamente, un paciente puede tener fiebre tifoidea activa y no presentar un cultivo positivo para las bacterias (1).
En tales escenarios, la prueba de Widal tiene cierta eficacia y sigue siendo la prueba serológica más comúnmente utilizada. Se evalúa la aglutinación entre los anticuerpos en la sangre del paciente y los antígenos H (flagelos) y O (somáticos) de S. typhi. La prueba está plagada por una alta tasa de falsos positivos, ya que los anticuerpos de otras enfermedades infecciosas como el dengue, la malaria y la salmonelasalmonella no tifoidea también reaccionan de forma cruzada con los antígenos de S. typhi. La inmunización previa o la exposición a la enfermedad también pueden causar falsos positivos en la enfermedad aguda. La preparación pobre del antígeno comercial es responsable de falsos positivos y falsos negativos. Además, los portadores de S. typhi y otros con baja producción de anticuerpos pueden tener resultados falsos negativos en el establecimiento de infección aguda (6,7).
En las regiones del mundo donde la fiebre tifoidea es endémica, los recursos de laboratorio también son muy limitados. La identificación con PCR de S. typhi resuelve muchas de las deficiencias de los cultivos y la prueba de Widal, pero estos estudios son caros y requieren de la disponibilidad de algunas de las tecnologías más avanzadas. Como resultado de las limitaciones del laboratorio, los profesionales deben tener un alto índice de sospecha de la enfermedad y confiar en la constelación familiar de los síntomas descritos anteriormente.
MANEJO MEDICO
El manejo médico es el tratamiento de elección para la Fiebre Tifoidea. El diagnóstico oportuno y el inicio de un tratamiento antibiótico adecuado son fundamentales para el éxito del tratamiento y la reducción de la mortalidad. La mayoría de los casos no complicados no requieren hospitalización. Cuando sea posible, se debe realizar cultivos y detectar las susceptibilidades para ayudar a guiar la terapia con antibióticos. Si no se dispone de pruebas de laboratorio, los antibióticos deben seleccionarse en función de las susceptibilidades regionales. Las fluoroquinolonas, como la ciprofloxacina y la ofloxacina, son el tratamiento antibiótico de primera línea para S. typhi y S. paratyphi. Se sabe que el cloranfenicol, la amoxicilina y el TMP-SMX (trimetoprim-sulfametoxazol / bactrimel) son eficaces contra las cepas susceptibles de la fiebre tifoidea. Para cepas resistentes a fármacos o tratamiento empírico, la cobertura antibiótica se amplía para incluir ceftriaxona y azitromicina (1,5).
Los antibióticos se pueden administrar PO o EV dependiendo del fármaco, y los cursos de tratamiento rara vez superan los 21 días. Se ha demostrado que la terapia con esteroides, dexametasona, en combinación con antibióticos reduce la mortalidad y se considera una terapia estándar para el tratamiento de la enfermedad. Los portadores crónicos de la fiebre tifoidea requieren un ciclo más largo de 4-6 semanas de antibióticos con amoxicilina, TMP-SMX o ciprofloxacina (1).
La intervención quirúrgica sólo se recomienda en el caso de perforación intestinal. Si no se ha identificado perforación, la cirugía no está indicada ya que podría propagar la infección. Además, es difícil identificar qué áreas resecar, ya que la enfermedad puede ser omnipresente en el intestino (3).
Sobrevivir a la Sepsis
Las Guías para Sobrevivir a la Sepsis recientemente revisadas proporcionan un excelente marco para el manejo de los casos de fiebre tifoidea que se han complicado por la perforación intestinal. El niño o adulto que se presenta para laparotomía debido a la perforación tifoidea casi siempre tendrá shock séptico concomitante. La definición de sepsis es una fuente documentada o sospechada de infección, así como síntomas del síndrome de respuesta inflamatoria sistémica. Estos síntomas incluyen estados mentales alterados, taquipnea, fiebre o hipotermia, leucocitosis o leucopenia, taquicardia (posiblemente bradicardia si el niño es menor de 1 año) e hipotensión sistémica. También hay evidencia de disfunción del órgano final incluyendo un lactato elevado, creatinina, o una nueva coagulopatía.
La mortalidad en la sepsis se minimiza cuando la condición se diagnostica y trata rápidamente. Las actuales Guías para Sobrevivir a la Sepsis para adultos recomiendan que dentro de las 3 horas del diagnóstico se extraigan los cultivos, se administran antibióticos empíricos, se mide el nivel de lactato y se administra un bolo líquido de 30 ml/kg. En un plazo de 6 horas, el objetivo es tratar la hipotensión y la perfusión de órganos finales midiendo una PVC y una saturación venosa mixta, si está disponible. Los vasopresores pueden añadirse para mantener un PAM de 55-65mmHg con un objetivo de PVC> 8mmHg o un SVO2> 70%.
Los objetivos hemodinámicos son similares en los pacientes pediátricos, pero hay algunas diferencias de manejo en las guías de supervivencia de la sepsis. Un niño en dificultad respiratoria inicialmente debe ser manejado con oxígeno por cánula nasal de alto flujo o CPAP. La resucitación con líquidos debe comenzar con 20 ml/kg de cristaloide o un equivalente de albúmina con el objetivo de mantener el relleno capilar <2 segundos, presiones normales de la sangre, estado mental inicial, producción de orina de 1 ml/kg/hr y en última instancia SVO2 del 70%. Los antibióticos empíricos se deben administrar dentro de 1 hora del diagnóstico. Se deben seguir las pautas de ACCM-PALS si el niño está en shock y se debe dar sangre a un objetivo inicial de concentración de hemoglobina de 10 g/dl. Una vez estable, se puede permitir la hemoglobina de 7 g/dl. [Véase ATOTW 278 sobre la sepsis pediátrica (2013)]
Tanto en pacientes pediátricos como en pacientes adultos, deben agregarse vasopresores para mantener los objetivos hemodinámicos si el shock es refractario a los bolos de líquido. Se deben emplear estrategias de ventilación protectora del pulmón. Éstos típicamente implican volúmenes corrientes bajos de 6-7ml/kg, tarifas respiratorias más altas, aplicación de PEEP, e hipercapnia permisiva. En niños, si la hipotensión no responde a bolos de líquidos y vasopresores, la insuficiencia suprarrenal debe ser considerada y manejada con esteroides (8).
PREVENCION
La prevención es el método preferido de tratamiento de la fiebre tifoidea. Las estrategias incluyen servicios de saneamiento mejorados, eliminación de aguas residuales, servicios de tratamiento de agua e identificación temprana y minimización de brotes.
Las vacunas están disponibles para varios de los serotipos tifoideos, pero su eficacia es limitada. Además, no hay vacuna para S. paratyphi, que representa hasta el 25% de la fiebre tifoidea. El potencial de las vacunas es limitado porque son ineficaces para prevenir la enfermedad en el caso de un inóculo grande. Se recomienda la discreción cuando se hacen las elecciones de alimentos mientras se viaja en un área endémica de fiebre tifoidea. A pesar de esta limitación, las vacunas siguen siendo justificadas ya que se comportarán como un complemento al tratamiento y limitarán la extensión y duración de la enfermedad.
Hay dos formas de la vacuna de S. typhi que actualmente están comercialmente disponibles; Sin embargo, ninguna forma está disponible para niños menores de 2 años de edad. La vacuna oral atenuada viva, Ty21a, se administra cada dos días para 3 dosis. Tiene una eficacia de 67-80% y proporciona cierta protección cruzada contra S. paratyphi. Requiere una vacuna de refuerzo cada 5 años, y generalmente no se da hasta la edad de 6 años. La vacuna Vi CPS es una forma parenteral alternativa que presenta el polisacárido Vi de la cápsula bacteriana de S. typhi. Se puede administrar a niños de tan sólo 2 años de edad, pero requiere un refuerzo cada 2 años y tiene una eficacia de 55-72%. La vacunación tifoidea se recomienda para las personas que visitan áreas endémicas o de alto riesgo, pero no para aquellos que residen en ellos, y no para aquellos con una infección aguda (9).
RESUMEN
La fiebre tifoidea es una enfermedad infecciosa que afecta exclusivamente a los seres humanos y se transmite por vía fecal oral. Aunque típicamente resulta en síntomas gastrointestinales, la fiebre entérica tifoidea puede presentarse como una enfermedad multisistémica cuando la infección es grave. Las estrategias de manejo implican un diagnóstico rápido o un alto índice de sospecha, una terapia antibiótica apropiada y un inicio temprano del tratamiento de la sepsis. La perforación intestinal tifoidea es una complicación grave si no se dispone de intervención quirúrgica inmediata.
Habrá un tutorial sobre anestesia para paciente pediátrico con perforación intestinal tifoidea.
RESPUESTAS A LAS PREGUNTAS:
- Salmonella typhi:
a. Falso: Son bacilos anaeróbicos gramnegativos, facultativos.
b. Verdadero: Salmonella typhi también se conoce como fiebre entérica.
c. Falso: No tiene una exotoxina para producir la enfermedad pero por ser fuertemente antigénico produce una intensa reacción inflamatoria a su presencia en tejidos
d. Verdadero: Se transmite por ingestión de alimentos o agua contaminada por materia fecal.
e. Falso: Sólo se encuentra en los seres humanos. - Con respecto al diagnóstico de fiebre tifoidea:
a. Verdadero: Los síntomas de la fiebre tifoidea son muy variables con una amplia gama de diagnósticos
diferenciales. El tifo debe aislarse de los tejidos para que se pueda realizar un diagnóstico definitivo.
b. Verdadero.
c. Verdadero: Las biopsias de punción de las manchas de rosa en la piel, o los cultivos de sangre, orina,
médula ósea o heces a menudo son adecuados para el diagnóstico.
d. Verdadero.
e. Falso: Los cultivos de médula ósea son los más sensibles al 55-90% y pueden crecer S. typhi incluso en
el marco de 5 días de tratamiento antibiótico. - Sobre el tratamiento de la fiebre tifoidea:
a. Falso: Los antibióticos deben seleccionarse basándose en susceptibilidades regionales si no se dispone
de pruebas de laboratorio específicas.
b. Verdadero: Las fluoroquinolonas son el tratamiento antibiótico de primera línea para S. typhi y S.
paratyphi.
c. Verdadero: Para cepas resistentes a fármacos o tratamiento empírico, la cobertura antibiótica se amplía
para incluir ceftriaxona y azitromicina.
d. Verdadero: Se ha demostrado que el tratamiento con esteroides con dexametasona en combinación con
antibióticos reduce la mortalidad y se considera una terapia estándar para el tratamiento de la enfermedad.
e. Falso: Los portadores crónicos de la fiebre tifoidea requieren un ciclo más largo de 4-6 semanas de
antibióticos con amoxicilina, bactrimel o ciprofloxacina.
REFERENCIAS Y LECTURAS
- Longo D, Fauci A, Kasper D. Harrison’s principles of internal medicine: Salmonellosis. 18th Ed. New York, N.Y.: McGraw Hill Medical, 2012.
- Musher D, Musher B. Contagious Acute Gastrointestinal Infections. N Engl J Med,2004; 351: 2417-2427.
- Ukwenya AY, Ahmed A, Garba ES. Progress in management of typhoid perforation. Ann Afr Med 2011; 10(4): 259-265.
- Neil KP, Sodha SV, Lukwago L, et al. A large outbreak of typhoid fever associated with a high rate of intestinal perforation in Kasese District, Uganda, 2008–2009. Clin Infect Dis 2012; 54(8): 1091–9.
- Wain J, Hendriksen RS, Mikoleit M, et al. Typhoid Fever. The Lancet 2014; 385(9973): 1136-1145.
- Wain J, Hosoglu S. The laboratory diagnosis of enteric fever. J Infect Dev Ctries 2008; 2(6): 421-5.
- Olopoenia L, King A. Widal agglutination test – 100 years later: still plagued by controversy. Postgrad Med J 2000; 76(892): 80-4.
- Surviving Sepsis Campaign, International Guidelines for Management of Severe Sepsis and Septic Shock: 2012, http://www.survivingsepsis.org/guidelines/Pages/default.aspx (accessed on 9/24/2016)
- Slayton R, Date K, Mintz E. Vaccination for typhoid fever in Sub-Saharan Africa. Hum Vaccin Immunother 2013; 9(4): 903-906.



