Paediatric Anaesthesia
Pontos-chave
- Fístula traqueo-esofágica (FTE) associada ou não à atresia de esôfago (AE) tem uma incidência mundial de 1 a cada 3000-4000 nascimentos, sendo a maioria dos casos diagnosticados no período pós-natal. Até 50% das crianças possuem outras anormalidades congênitas em associação a FTE/AE.
- Antes do procedimento cirúrgico, uma minuciosa avaliação pré-operatória deve ser realizada, com especial atenção no sistema respiratório e cardiológico do neonato, incluindo-se um eco cardiograma para que possam ser detectadas possíveis lesões cardíacas congênitas.
- Considerações intra-operatórias para reparo da FTE/AE incluem antecipação de dificuldades com a via aérea, potencial perda sanguínea e planejamento para o manejo pós-operatório do paciente.
- Os desfechos em neonatos com FTE/AE melhoram significativamente devido a avanços nas técnicas cirúrgicas, anestésicas e cuidados intensivos. Entretanto, taxas de mortalidade permanecem altas, principalmente em localidades com baixos recursos.
INTRODUÇÃO
Fístula traqueo-esofágica (FTE), associada ou não à atresia de esôfago (AE), é uma anormalidade congênita com incidência mundial de 1 a cada 3000-4000 nascimentos. Embora a FTE possa ocorrer isoladamente, em até 50% dos pacientes haverá associação com outras anormalidades congênitas, sendo as mais comum as doenças cardíacas. Em até 25% dos pacientes com FTE são diagnosticados com a síndrome VACTERL (anormalidades Vertebrais, Ânus imperfurado, defeitos Cardíacos, fístula Traqueo-esofágica, agenesia Renal, anormalidades de membros “Limb”, mas comumente displasia radial).2 (Figura 1)
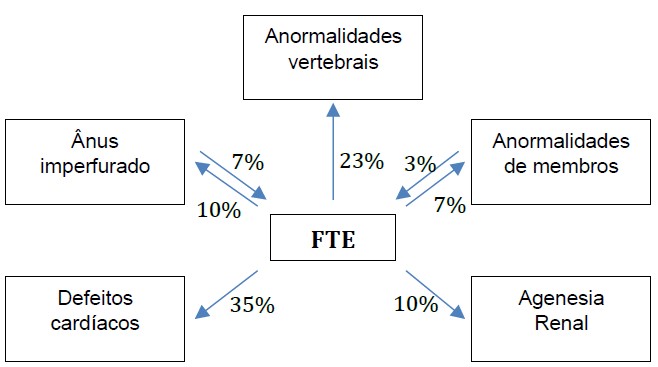
Figura 1. Frequencia dos defietos da síndrome VACTERL e FTE2
Pediatras clínicos devem reconhecer que crianças com FTE, especialmente aquelas com doenças cardíacas congênitas complexas, irão requerer mais procedimentos cirúrgicos e serão mais desafiadoras no período perioperatório. Nossa habilidade como anestesiologistas em antecipar os possíveis desafios dessas crianças nos períodos pré-operatório, intraoperatório e pós-operatório desempenha um importante papel no seu tratamento e sobrevida.
Anatomia da fistula da traqueo-esofágica
Durante a quarta semana da vida embrionária, a traqueia é diferenciada do esôfago. Se houver uma separação incompleta da traqueia do assoalho do intestino largo, serão formadas malformações traqueo-esofágicas. De acordo com o sistema de classificação de Gross, existem 6 variações anatômicas de FTE com e sem AE (tipos A-F, figura 2).3
No tipo C, a lesão mais comum que ocorre em mais de 90% dos casos, existe uma fístula entre a traquéia e o segmento esofágico inferior acima da carina, enquanto a bolsa esofágica superior termina em um fundo cego no mediastino.3
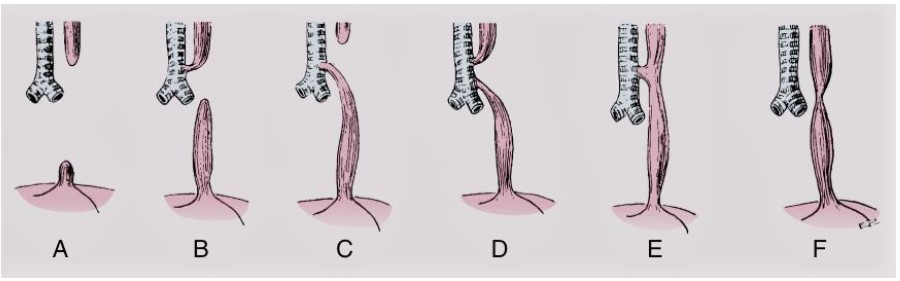
Figura 2. Variantes da fístula traqueoesofágica com e sem atresia de esôfago.3 Reproduzido com permissão de Elsevier
Diagnóstico
Ao contrário de muitas outras anomalias congênitas, FTE não é facilmente diagnosticado no pré-natal. O mais comum achado ultrassonográfico pré-natal associado a FTE/AE é polidrâmnio secundário à obstrução esofágica e a incapacidade do feto em engolir o líquido amniótico. Contudo, o polidrâmnio é um sinal inespecífico e é causado por anomalias congênitas em menos de 20% das vezes.3 Como resultado, a maioria dos casos de FTE/AE, tanto em situações de baixos recursos e como em altos, são diagnosticados no pós-natal, quando os pacientes apresentam salivação excessiva e sufocamento após alimentação. Para confirmar a presença de AE, um cateter de sucção é inserido oralmente ou nasalmente no recém-nascido e não pode passar mais de 10 cm para o esôfago.
O diagnóstico pode então ser confirmado por radiografia de tórax que demonstra o cateter no fundo cego da bolsa esofágica superior (Figura 3).
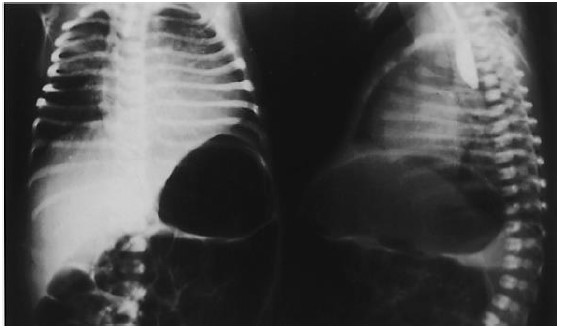
Figura 3. Lesão tipo C com distensão gástrica. Esôfago com fundo cego na imagem lateral. Reproduzida com permissão de Elsevier 3
Nas localidades com escassez de recursos, os pacientes devem ser encaminhados da periferia para instalações de cuidados de saúde terciários para tratamento definitivo que pode levar vários dias. Este período de tempo é frequentemente associado com aspiração, pneumonia e às vezes sepse.4 Dependendo da condição física do neonato à chegada ao estabelecimento de cuidados de saúde terciários, não é incomum que o reparo cirúrgico seja atrasado de 3 dias a 2 semanas após o nascimento. Idealmente, durante este período de tempo, uma sonda nasogástrica passada para a bolsa superior é aspirada intermitentemente usando sucção de baixa pressão. Os desequilíbrios de fluidos e eletrólitos são corrigidos e a sepse é gerenciada com antibióticos. Antes do reparo definitivo, especialmente para anatomias mais complexas, às vezes é necessário realizar uma esofagostomia cervical para drenagem da bolsa superior e colocar um tubo de gastrostomia para alimentação enteral.4O reparo definitivo é então realizado em uma data posterior após a condição do neonato ter estabilizado.
AVALIAÇÃO PREOPERATÓRIA
Não é incomum para os neonatos com FTE apresentar complicações respiratórias, pois são propensos a aspiração. A radiografia de tórax pode revelar infiltrados pulmonares. A prevenção e o tratamento de complicações pulmonares são imperativos para reduzir a morbidade e a mortalidade. Para minimizar o risco de desenvolver pneumonite por aspiração, são realizadas as seguintes intervenções: todos os alimentos orais são interrompidos, o neonato é mantido em posicionamento vertical e a sucção intermitente da bolsa esofágica superior é realizada para diminuir o acúmulo de saliva.
Uma avaliação pré-operatória minuciosa deve se concentrar na determinação da presença e possível implicação anestésica de quaisquer anormalidades congênitas coexistentes, especialmente defeitos cardíacos. A alta prevalência de cardiopatia congênita torna necessária um eco cardiografia pré-operatória. Os defeitos cardíacos como defeito do septo ventricular, defeito do septo atrial, tetralogia de Fallot são comumente associados à FTE e afetarão o manejo anestésico. Além disso, um eco cardiograma pode revelar anomalias do arco aórtico, que podem afetar a técnica cirúrgica. Relata-se que cerca de 5% dos pacientes apresentam arco aórtico à direita, o que requer uma toracotomia esquerda.5
Embora as avaliações pré-operatórias respiratórias e cardíacas sejam essenciais, se um neonato tiver alguma anomalia da síndrome VACTERL, devem ser realizados testes específicos de diagnóstico para avaliar anomalias coexistentes. Se um sulco sacral estiver presente, é prudente obter uma ultrassonografia lombar para avaliar a anatomia neuraxial, especialmente se é planejado colocar um cateter caudal para analgesia pós-operatória. Além disso, deve-se obter uma ultrassonografia renal para descartar a hidronefrose ou outras anomalias renais, que também podem afetar o manejo anestésico.
MANEJO INTRAOPERATÓRIO
Antes do reparo cirúrgico, deve ser desenvolvido um plano intra-operatório detalhado que leve em consideração a técnica cirúrgica, o manejo das vias aéreas e a potencial perda de sangue.
Técnica cirúrgica
Existem duas abordagens cirúrgicas principais para o reparo FTE/AE: a abordagem cirúrgica tradicional através de uma toracotomia aberta e a abordagem toracoscópica. A toracoscopia é minimamente invasiva e é realizada com o uso de pequenas câmeras de fibra óptica por cirurgiões que obtiveram treinamento especializado na técnica. A principal vantagem da toracoscopia é a redução das sequelas musculoesqueléticas, como a escápula “alada”. No entanto, devido à compressão do pulmão ipsilateral com pneumotórax operatório para alcançar um espaço de trabalho adequado, a dessaturação é comum, assim como a redução do retorno venoso como resultado da compressão direta de estruturas vasculares como a veia cava inferior e o átrio direito. A absorção de dióxido de carbono resulta em hipercarbia e acidose que pode ser mal tolerada por esses neonatos.
Para a técnica aberta, que é a técnica de escolha nos países em desenvolvimento, já que o equipamento e treinamento para reparação toracoscópica não estão disponíveis, o paciente é posicionado na posição de decúbito lateral. Geralmente, o bebê está em decúbito lateral esquerdo para uma abordagem de toracotomia direita, a menos que haja evidência de um arco aórtico do lado direito, caso em que uma toracotomia esquerda é realizada. Um reparo aberto total pode ser realizado como um procedimento em estágio único em que a fístula é ligada e o esôfago é principalmente anastomosado. Se a fístula estiver no nível da carina, pode ser necessária uma ventilação monopulmonar, predispondo a criança a hipoxemia, hipercarbia e a desenvolver um aumento da resistência vascular pulmonar. O pulmão deve ser cuidadosamente re-expandido para eliminar atelectasias antes do fechamento.
Conduta anestésica
O gerenciamento anestésico na sala de operação deve incluir monitores de rotina (ECG, manguito de pressão sanguínea, CO2 exalado final, sonda de temperatura e um oxímetro de pulso, a menos que exista uma lesão cardíaca dependente do ducto, caso em que serão necessários dois oxímetros de pulso para a medição de saturações pré e pós-ductais). Se disponível, uma linha arterial para o monitoramento hemodinâmico contínuo e análise de gases no sangue é útil. De preferência, a linha arterial é colocada na extremidade superior esquerda, pois o braço direito é elevado com acesso limitado durante a toracotomia direita. Pelo menos duas linhas endovenosas periféricas devem ser colocadas, e o sangue cruzado deve estar disponível na sala de cirurgia. Se houver uma grande probabilidade de necessidade de nutrição parenteral no pós-operatório, deve-se obter acesso venoso central.
O objetivo durante a indução é intubar o bebê, minimizando a distensão do estômago. Se medidas não forem tomadas para evitar a distensão gástrica, poderá ser muito difícil ou quase impossível ventilar a criança, podendo levar ao colapso hemodinâmico. Existem várias maneiras de proteger as vias aéreas. A abordagem conservadora envolve uma intubação acordada, para evitar a pressão positiva da ventilação com máscara, no entanto, deve ser dada atenção à possibilidade de aumento da pressão intracraniana e hemorragia intraventricular no bebê prematuro. Outra técnica é induzir anestesia geral através de anestésico inalatório, para que se mantenha a ventilação espontânea e posteriormente o cirurgião realiza uma broncoscopia rígida. O papel da broncoscopia é determinar a localização e o tamanho exatos da fístula e auxiliar na colocação do tubo endotraqueal (TET), que deve ficar distalmente à fístula, mas acima da carina.2,3 Se a broncoscopia de fibra óptica (BFO) estiver disponível, após a colocação do TET, a BFO pode ser usada para posicionar corretamente o tubo TET. A carina é identificada e, em seguida, o TET é puxado para trás (com BFO dentro de TET) até que a fístula seja visualizada, então o TET é avançado apenas distalmente à fístula. A colocação do TET pode ser um desafio, especialmente quando a FTE está localizada ao nível da carina. Em tais casos, um cateter de Fogarty pode ser colocado na fístula e a inflação do balão do cateter ajuda a evitar a aspiração gástrica e a ventilação inadvertida através da fístula.
Uma vez posicionado, existem várias maneiras de confirmar a colocação do tubo endotraqueal em boa posição apenas distal à fístula:
- Auscultação dos sons da respiração
- Intubação do tronco principal direito (ou esquerdo) com retirada gradual até a ventilação bilateral, idealmente cerca de 1 cm acima da carina
- Radiografia de tórax
- Ultrassonografia
- Se uma gastrostomia estiver presente, haverá borbulhamento ou falta de borbulhamento quando o tubo estiver acima ou abaixo da comunicação da fístula
Atualmente, a necessidade de gastrostomias varia dependendo da configuração dos recursos. Nos países desenvolvidos, as gastrostomias não são rotineiramente realizadas porque o gás da traquéia pode contornar os pulmões e sair através do estômago, levando à perda de ventilação efetiva. Em situações de poucos recursos, no entanto, onde a broncoscopia pode não estar disponível, após a indução inalatória e respiração espontânea, o cirurgião rotineiramente realiza uma gastrostomia. Isso é seguido por intubação endotraqueal sob técnica de inalação profunda ou com técnica de relaxamento muscular e ventilação manual suave. A gastrostomia inicial permite que o gás seja ventilado e evita a distensão gástrica e minimiza o risco de aspiração.
Uma vez que a via aérea está segura e o acesso intravenoso e arterial apropriado é obtido, o paciente será posicionado na posição de decúbito lateral e os pontos de pressão serão cuidadosamente preenchidos. Manutenção de oxigenação adequada pode ser um grande problema intra-operatório. As acumulações de sangue ou secreções no tubo endotraqueal podem levar à obstrução das vias aéreas, requerendo sucção traqueal frequente. A manipulação cirúrgica das vias aéreas e o colapso do pulmão superior devido ao uso de afastadores também podem levar a episódios de hipoxemia acentuada. A comunicação estreita com a equipe cirúrgica é de suma importância, e o equipamento de intubação deve estar prontamente disponível em caso de extubação acidental, com a necessidade de reintubação emergente.
CONSIDERAÇÕES PÓS-OPERATÓRIAS
Após o reparo cirúrgico da FTE através de uma toracotomia, os recém-nascidos a termo sem comorbidades podem ser extubados no pós-operatório. Os bebês com outras anomalias congênitas ou infantes que necessitam de procedimentos cirúrgicos mais complexos podem precisar de intubação pós-operatória durante alguns dias na unidade de terapia intensiva neonatal. Um cateter nasofaríngeo é utilizado para sucção e é cuidadosamente gravado ou suturado no lugar de modo a evitar a inserção após o local da anastomose esofágica.
Em situações de recursos escassos, os pacientes são conduzidos na unidade de terapia intensiva, que geralmente é uma UTI geral, pois as unidades de cuidados intensivos neonatais não estão prontamente disponíveis. A ventilação pós-operatória é frequentemente realizada com um ventilador versátil de UTI adaptado para neonatos e não especificamente com ventilador neonatal. Isso coloca múltiplos desafios em termos de configuração do ventilador e adequação da ventilação. Em particular, o desafio da adequação da ventilação pode ser agravado pela disponibilidade errática da medição do gás sanguíneo arterial e pelo fato da equipe de enfermagem não estar treinada em cuidados críticos neonatais.
Técnicas anestésicas regionais, como cateteres epidurais caudais, foram utilizadas para o manejo da dor, mas na maioria dos locais a analgesia pós-operatória é mantida com opioides e paracetamol. Em alguns países em desenvolvimento, os bloqueios dos nervos intercostais são realizados pelo cirurgião.
Complicações pós-operatórias
Embora os resultados em neonatos com FTE/AE tenham melhorado significativamente devido aos avanços no manejo cirúrgico, anestésico e de cuidados intensivos, complicações pós-operatórias ainda são comuns. As complicações pós-operatórias precoces incluem principalmente estenoses esofágicas e vazamentos anastomóticos. Alguns vazamentos podem requerer tratamento cirúrgico, se não for possível fechar espontaneamente. As estenoses esofágicas podem exigir dilatação múltipla por balão, mas a maioria das estenoses precoces responde a 2-3 dilatações. Após um reparo de FTE, recomenda-se que os pacientes tenham acompanhamento endoscópico por até três anos. Se houver sinais de esofagite, o seguimento é prolongado por mais três anos e são obtidas biópsias para determinar se há esôfago de Barrett, uma lesão pré-cancerosa.7
O refluxo gastresofágico persistente é provavelmente o problema de longo prazo mais comum e ocorre com mais frequência após um reparo primário tardio. Se os sintomas gastresofágicos forem severos, a intervenção cirúrgica pode ser necessária através da fundoplicatura de Nissen. Além disso, muitos pacientes com FTE / AE apresentam dismotilidade esofágica, o que pode levar ao desenvolvimento de obstrução esofágica e insuficiência de crescimento.
Uma complicação mais rara, mas que pode definir resultados a longo prazo após o reparo FTE / AE é a traqueomalácia. A traqueomalácia pode causar colapso da via aérea, resultando em estridor, apneia ou pneumonia recorrente. A traqueomalácia tende a melhorar após os primeiros 3 a 5 anos de vida, mas se for severa, pode requerer tratamento com traqueopexia ou aortopexia7,8.
De uma forma geral, as taxas de mortalidade são inferiores a 10% nos países desenvolvidos. O sistema Spitz prevê o prognóstico de pacientes com FTE / AE com base nos pesos de nascimento e na presença ou ausência de doença cardíaca congênita grave (Tabela 1). Os bebês com baixo peso ao nascer com anomalias cardíacas possuem as maiores taxas de morbidade e mortalidade.3

Tabela 1. Taxas de sobrevivência de Spitz, 2006.
Em regiões de baixos recursos, as taxas de mortalidade permanecem altas e variam de 40% a 80% .6 As altas taxas de mortalidade têm sido atribuídas à apresentação tardia, muitas vezes associada à aspiração e pneumonia. Outros fatores que contribuem para a mortalidade incluem cuidados de suporte mínimos, como falta de cuidados intensivos neonatais e nutrição parenteral para alimentação precoce. As complicações pós-operatórias precoce incluem sepse e insuficiência respiratória. As complicações pós-operatórias tardias em sobreviventes são as mesmas descritas nos países desenvolvidos. Tal como acontece com outras anomalias congênitas, crianças com FTE / AE requerem cuidados multidisciplinares de apoio a longo prazo com acompanhamento para minimizar complicações adicionais.
REFERÊNCIAS E LEITURA ADICIONAL
- Goyal, A; Jones, M.O; Couriel, J.M; Losty, P.D. Oesophageal atresia and trachea-oesophageal fistula. Archives of Disease in Childhood-Fetal and Neonatal Edition. 2006; 91(5) F381-F384.
- Hung O, Murphy MF. Management of the difficult and failed airway. 2ndedn. New York: McGraw-Hill Medical, 2011.
- Davis PJ, Cladis PF, Motoyama EK. Smith’s anesthesia for infants and children. 8thedn. Philadelphia: Mosby Publishing, 2011.
- Adebo OA. Oesophageal atresia and 5rachea-oesophageal fistula: review of a 10 year personal experience. West AfrJ Med 1990; 9(3): 164- 169.
- Harrison MR, Hanson BA, Mahour GH, Takahashi M, Weitzman JJ, The significane of right aortic arch in repair of esophageal atresia and tracheoesophageal fistula. J PediatrSurg 1977; 12:861-869.
- Ameh EA, Bickler SW, Lakhoo K, Nwomeh BC, Poenaru D. Oesophageal Atresia. Paediatric surgery: A comprehensive Text for Africa. Global Help Publication 2010; 306-309.
- Kovesi T, Rubin S. Long-term complications of congenital esophageal atresia and/or tracheoesophageal fistula. Chest 2004; 126:915-925.
- Schalamon J, Lindahl H, Saarikoski H et al. Endoscopic follow-up in esophageal atresia-for how long is it necessary? J PediatrSurg 2003; 38:702-704.



