Obstetric Anaesthesia
PUNTOS CLAVE
- Las mujeres embarazadas son especialmente susceptibles a los patógenos respiratorios debido a los cambios fisiológicos del embarazo así como por ser más vulnerables a las neumonías bacterianas secundarias.
- La transmisión vertical al feto no es común
- En lo posible, la analgesia epidural temprana debería ser recomendada a las mujeres en labor con sospecha o confirmación de enfermedad por coronavirus 2019, pero debe asegurarse el chequeo previo de la cuenta plaquetaria debido al riesgo aumentado de trombocitopenia.
- Evitar la anestesia general a menos que sea absolutamente necesario por indicaciones estándar.
- La colocación (Donning) de equipo de protección personal de “precaución por aerosoles” debe considerarse para los casos de emergencia por el riesgo de bloqueo neuroaxial fallido y la consecuente necesidad de conversión a anestesia general e intubación (un procedimiento generador de aerosoles).
INTRODUCCION
En Diciembre 2019 una neumonía de causa desconocida, subsecuentemente identificada como causada por un coronavirus y nombrada enfermedad por coronavirus 2019 (COVID-19), fue por primera vez detectada en Wuhan, China. El virus causante fue nombrado “síndrome respiratorio agudo severo por coronavirus 2” o SARS-CoV-2, ya que está relacionado con el virus que causó el brote del “síndrome respiratorio agudo severo” (SARS) en 2003.1 Los Coronavirus son virus RNA de cadena simple que causan enfermedades que varían en severidad desde el catarro común hasta neumonía severa y fatal.2
Las mujeres embarazadas pueden ser especialmente susceptibles a los patógenos respiratorios debido a los cambios fisiológicos tanto en su sistema inmune como en el cardiorrespiratorio lo que las hace intolerantes a la hipoxia. Hay alguna evidencia que sugiere que el riesgo de enfermedad crítica puede ser mayor en las etapas tardías del embarazo.2 Las parturientas también son más vulnerables a neumonía bacteriana secundaria adicionalmente al proceso inflamatorio viral. Los resultados clínicos de las mujeres embarazadas durante la epidemia del SARS fueron peores que los de mujeres no embarazadas, con tasas más altas de intubación traqueal, falla renal, y coagulación intravascular diseminada.3 Datos del brote del Síndrome Respiratorio del Medio Este (MERS) también fueron sugestivos de resultados peores. Para tranquilidad, los datos tempranos que emergen de la experiencia COVID-19 sugieren que la mayoría de mujeres embarazadas con COVID-19 experimentarán una enfermedad leve, con una tasa de mortalidad en el Reino Unido de 1%.2,4
CARACTERISTICAS CLINICAS
En la población general, el inicio de los síntomas es usualmente dentro de los 14 días después de la exposición. Los síntomas van de leves a severos, y más comúnmente incluyen fiebre y tos y con menos frecuencia disnea, fatiga, cefalea, y anosmia. La infección asintomática es posible.
El estudio realizado por el Sistema de Vigilancia Obstétrica del Reino Unido (UKOSS) de mujeres embarazadas ingresadas a un hospital con COVID-19 es uno de los estudios más grandes hasta la fecha.2 En esta cohorte, 10% de las mujeres requirieron soporte ventilatorio. La mortalidad para mujeres admitidas al hospital con COVID-19 fue de 1%, y esto es consistente con la tasa identificada en una revisión sistemática exhaustiva.4 El estudio UKOSS encontró que en común con la población no-obstétrica, los factores de riesgo para las mujeres embarazadas que desarrollan COVID-19 severo, incluyen los siguientes:5
- Ser de etnicidad Negra, Asiática, o minoritaria
- Comorbilidades preexistentes (particularmente cardíaca o respiratoria)
- Edad >35 años
- Indice de masa corporal aumentado
Las mujeres embarazadas con COVID-19 tienen más probabilidad de parto por cesárea, aunque el estudio UKOSS y otras series de casos encontraron que la mayoría de cesáreas fueron por indicaciones distintas a compromiso materno debido a infección por SARS-CoV-2.
Hay evidencia emergente que sugiere que los individuos admitidos al hospital con COVID-19 también son hipercoagulables.6 Esto, aunado al estado hipercoagulable del embarazo, vuelve a las parturientas con COVID-19 particularmente vulnerables al tromboembolismo.
Adicionalmente al impacto de COVID-19 en una mujer embarazada, hay preocupación acerca del efecto potencial en los resultados fetales y neonatales. La neumonía viral en las mujeres embarazadas se asocia con un riesgo aumentado de nacimientos prematuros, retardo del crecimiento intrauterino, y mortalidad perinatal.7 Datos disponibles al momento muestran que aunque el riesgo de nacimientos prematuros de menos de 37 semanas está aumentado, COVID-19 no está asociado a un riesgo aumentado de labor espontánea.3 Un estudio unicéntrico en el Reino Unido encontró un aumento de casi 4 veces en la tasa de óbitos en el curso de la pandemia en comparación con el período antes del inicio de ella.8 A pesar que ninguno de los óbitos que sucedió en el período de la pandemia fue en mujeres con COVID-19, los estudios de vigilancia en mujeres embarazadas reportan que tanto como un 90% de los casos positivos de SARS-CoV-2 son asintomáticos.9,10 Sin embargo el aumento de óbitos puede haber resultado de efectos indirectos tales como la negativa de las pacientes a acudir al hospital en el momento que se necesita durante una pandemia.
La evidencia sugiere que la transmisión de la infección a los neonatos e infantes de mujeres con COVID-19 puede suceder, pero no es común.11 Los resultados para infantes de mujeres con COVID-19 son mayormente tranquilizadores. A diferencia del virus del Zika, no hay evidencia que el COVID-19 es teratogénico. A pesar que 5 bebés fallecieron en el estudio UKOSS, 3 de las muertes no estuvieron relacionadas con infección por SARS-CoV-2; de los 2 óbitos restantes no estuvo claro si el SARS-CoV-2 contribuyó a las muertes.
EQUIPO DE PROTECCION PERSONAL
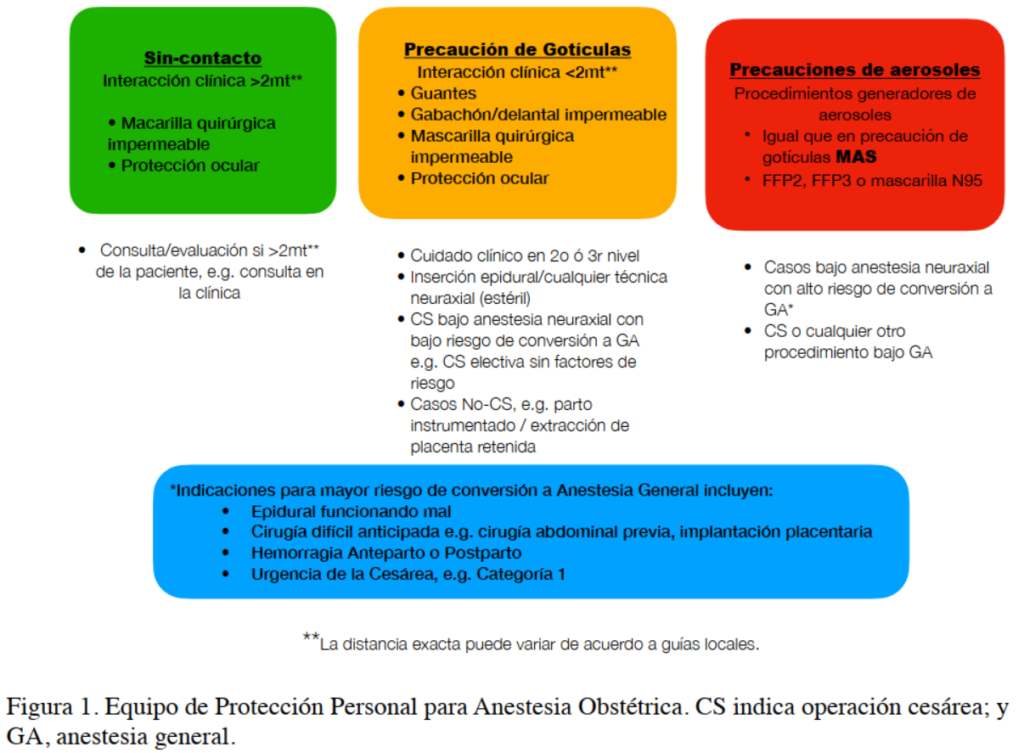
El escoge del equipo de protección personal (PPE) al manejar pacientes positivas a o con sospecha de COVID-19 va a depender del riesgo del modo de transmisión.12 SARSCoV-2, el virus que causa COVID-19, se transmite principalmente a través de gotículas respiratorias, o por contacto con superficies y objetos contaminados. El virus subsecuentemente se replica en el epitelio respiratorio. A pesar que no se considera que el SARS-CoV-2 sea un virus aerotransportado, la transmisión aérea puede ser posible en circunstancias específicas o escenarios clínicos donde se generan aerosoles. Para los procedimientos generadores de aerosoles (PGA) se indican precauciones de aerotransmisión. La exhalación profunda en labor de parto y el pujo durante la expulsión no son generadores de aerosoles.11 (Figura 1).
PRINCIPIOS DE MANEJO
El Colegio Real de Obstetras y Ginecólogos ha producido guías exhaustivas para el manejo de pacientes obstétricas con COVID-19.11 Los principios generales de manejo se resumen abajo.
- Cuando una mujer con confirmación o sospecha de COVID-19 es admitida al área de maternidad, los siguientes miembros del equipo multidisciplinario deberían ser informados: el obstetra y el proveedor de anestesia de mayor rango, la partera a cargo, y el neonatólogo o pediatra de mayor rango.
- Observaciones maternas horarias incluyendo temperatura, frecuencia respiratoria y saturaciones de oxígeno deben ser tomadas. Apuntar a mantener la saturación de oxígeno a más de 94%, y ajustar de conformidad la terapia de oxígeno.
- Tener precaución con el manejo de los fluídos intravenosos. Dada la asociación de COVID-19 con el síndrome de distress respiratorio agudo, las mujeres con síntomas moderados a severos de COVID-19 deberían tener su balance hídrico monitorizado cuidadosamente, con registros horarios de ingresos y egresos de fluidos. Bolos de líquidos deberían ser administrados en volúmenes de 250-500 ml con revaluación antes de proceder con mayor resuscitación con líquidos.
- Esfuerzos deberían realizarse para minimizar el número de miembros del personal que ingresan a la habitación de la paciente o que tienen contacto con la paciente, y las unidades deberían desarrollar planes locales acerca del personal esencial para escenarios de emergencia.
- Monitoreo cardiotocográfico continuo debería ser utilizado para monitoreo fetal.
- COVID-19 se ha asociado con un riesgo aumentado de eventos tromboembólicos. Los siguientes procedimientos deberían seguirse para todas las embarazadas que ingresan con infección por COVID-19 (o sospecha de infección por COVID-19):
- Las pacientes deberían recibir heparina de bajo peso molecular profiláctica a menos que el nacimiento se espere dentro de las siguientes 12 horas. La probabilidad de analgesia o anestesia neuroaxial, parto, o complicaciones debería ser considerada cuando se tome esta decisión y realizar una evaluación del riesgo-beneficio individual.
- Todas las mujeres embarazadas que han sido hospitalizadas y se ha confirmado COVID-19 deberían recibir tromboprofilaxis por 10 días después del alta hospitalaria. Para las mujeres con morbilidad persistente, considerar una mayor duración de la tromboprofilaxis.
- Si las pacientes son admitidas con sospecha o confirmación de COVID-19 dentro de las 6 semanas postparto, deberían recibir tromboprofilaxis por el período de su admisión y al menos 10 días después del alta hospitalaria. Considere extender este período hasta 6 semanas para pacientes con presencia de morbilidades significativas.
7. Las pacientes embarazadas y puérperas ya tienen un riesgo aumentado de ansiedad y depresión postnatal. Un diagnóstico o etiqueta de sospecha de COVID-19 puede no conducir a bienestar materno o fetal, potencialmente empeorando los síntomas de salud mental. Las pacientes también pueden sentirse más aisladas donde hay indicaciones de restricción a las visitas y pueden necesitar soporte sicológico adicional.
ANALGESIA PARA LABOR
Datos publicados apoyando recomendaciones de práctica para analgesia de labor son limitados y están basados en datos sobre los riesgos de transmisión del SARS-CoV-2 y otros virus similares, combinados con experiencias compartidas que emergen de las unidades de maternidad donde se atienden a las pacientes con COVID-19.13
Oxido Nitroso
El uso de un sistema respiratorio Entonox no constituye un PGA. Por lo tanto, el PPE para PGA no debería se requerido por el personal que atiende a pacientes con sospecha o confirmación de COVID-19 que desean usar analgesia con óxido nitroso durante la labor. Hay, sin embargo, un riesgo de contaminación viral del sistema de respiración y el circuito del equipo debe contener un filtro antiviral. 11,13
Remifentanil
Al momento no hay datos acerca del uso de analgesia controlada por paciente (PCA) con remifentanil en las pacientes obstétricas con infección por COVID-19. Esto debe ser usado con precaución en labor debido al riesgo de depresión respiratoria, especialmente en pacientes con síntomas respiratorios y evitado en pacientes con saturaciones de oxígeno <95% debido al riesgo de mayor desaturación.13
Analgesia Neuraxial
No hay evidencia que la analgesia epidural o espinal esté contraindicada en presencia de coronavirus. La analgesia epidural está recomendada para indicaciones estándar a pacientes en labor con sospecha o confirmación de COVID-19. La analgesia epidural para labor puede otorgar un beneficio adicional en pacientes con COVID-19; la habilidad para convertir rápidamente la epidural a anestesia quirúrgica en el evento de requerir un parto operatorio podría potencialmente evitar la necesidad de anestesia general, un PGA.
- Reportes tempranos sugirieron que COVID-19 estaba asociado a trombocitopenia en hasta un tercio de pacientes y que el grado de descenso plaquetario correlacionaba con la severidad de la infección. Es buena práctica corroborar la cuenta plaquetaria en una paciente con COVID-19 antes de colocar una epidural o espinal.13
- Como en cualquier epidural para labor, control regular para facilitar la identificación temprana de problemas debería efectuarse. Donde la analgesia epidural es inadecuada y poco probable que sea exitosamente convertida a anestesia para procedimientos quirúrgicos, una recolocación temprana debería considerarse.
ANESTESIA PARA OPERACION CESAREA
Consideraciones
- Donde sea posible, un quirófano dedicado para COVID-19 debería ser designado para atender pacientes con COVID-19 y debería ser modificado en consecuencia para evitar contaminación del equipo y reforzar la seguridad del personal.
- Pacientes con sospecha o confirmación de COVID-19 deberían usar una mascarilla para las transferencias a la sala de operaciones y el área de recuperación.
- La anestesia neuraxial es preferible para las indicaciones usuales porque reduce la necesidad de anestesia general.
- Considere estrategias para el manejo de una técnica neuraxial fallida.
- El dolor intraoperatorio debe ser manejado apropiadamente, y no debería negarse la anestesia general para aliviar el dolor por la presencia de COVID-19
- La colocación (Donning) del PPE es mandatoria y consume tiempo. Las pacientes y sus familias deberían ser informadas sobre los potenciales retrasos.10
- El PPE interfiere con la comunicación; comunicación en asa cerrada y listas de chequeo deberían ser utilizadas cada vez que sea posible.
- Minimice el número de personal clínico en la sala de operaciones aunque manteniendo un nivel seguro de dotación de personal.
- Para cirugía electiva, pacientes con sospecha o confirmación de COVID-19 deberían ser colocadas por último en la programación diaria para facilitar una limpieza profunda.
Operación Cesárea De Emergencia
Uno de los aspectos más contenciosos para los proveedores de anestesia al atender a una paciente con COVID-19 que requiere una cesárea de emergencia es el escoge de PPE y específicamente el escoge entre precauciones de gotículas y de aerosoles. Si se planea anestesia general, precauciones para aerosoles están indicadas, si se planea anestesia neuraxial, entonces precauciones para aerosoles están indicadas. Sin embargo el riesgo de conversión intraoperatoria de anestesia neuraxial a anestesia general es más alto en el contexto de emergencia y puede ser apropiado usar precauciones para aerosoles aún si se ha planeado una anestesia neuraxial.13,14
Cambiar de una mascarilla quirúrgica estándar a una FFP2/3 o N95 en el evento de conversión a anestesia general podría causar retraso y riesgo de contaminación del clínico.
Estrategias para evitar la necesidad de conversión intraoperatoria a anestesia general deben ser consideradas, incluyendo iniciar la anestesia espinal (o espinal-epidural combinada) de nuevo en lugar de extender una analgesia epidural para labor que funciona pobremente.
Dado los pasos adicionales involucrados en preparar para anestesia general en pacientes COVID-19, y el riesgo aumentado de aerosolización, una anestesia espinal expedita puede ser apropiada aún en procedimientos de cesárea para categoría 1. En casos de urgencia, la anestesia espinal debería ser realizada por el proveedor de anestesia de mayor experiencia para minimizar el riesgo de intentos repetidos causando retrasos y conversión a anestesia general.
Anestesia General
Inducción de secuencia rápida debería realizarse como estándar en pacientes embarazadas. La intubación y la extubación son PGA y PPE para precaución de aerosoles deberían ser utilizados.
- No utilice cánulas nasales de alto flujo para preoxigenación o durante oxigenación apneica.
- La Videolaringoscopía debería ser el primer escoge donde esté disponible, con intubación por el proveedor de anestesia de mayor experiencia disponible. Comparada con la laringoscopía directa, la videolaringoscopía permite al proveedor mantener una mayor distancia de la vía aérea de la paciente. No ventile a la paciente hasta que el balón del tubo endotraqueal haya sido insuflado.
- Anticipe una rápida desaturación debido a función respiratoria alterada.
- Considere utilizar un segundo par de guantes; retire el par exterior una vez que el tubo endotraqueal esté asegurado debido a la contaminación con secreciones respiratorias.
- Evite usar la auscultación para confirmar la posición del tubo endotraqueal; utilice métodos alternativos, e.g. elevación del tórax, CO2 exhalado.
- Minimice el número de personal en la sala durante la extubación ya que es un PGA.
- Considere la ubicación postoperatoria más apropiada para la madre dependiendo de la condición clínica. Esto puede requerir discutirlo con el equipo de cuidado intensivo.
CUIDADO POSTOPERATORIO Y POSTNATAL
- Pacientes despiertas con sospecha o confirmación de Covid-19 deberían utilizar una mascarilla impermeable para ser transferidas al área de recuperación.
- A pesar de las preocupaciones iniciales que los fármacos antiinflamatorios noesteroideos (AINE’s) empeoraban los resultados en los pacientes con COVID-19, no hay evidencia clínica que confirme esto. La recomendación actual es que los AINE’s pueden seguir siendo usados para analgesia postoperatoria.
- Tanto el personal clínico como los pacientes van a requerir apoyo adicional durante esta pandemia de COVID-19. Las pacientes embarazadas y puérperas ya tienen un riesgo aumentado de ansiedad y depresión. Las pacientes y el personal deberían recibir evaluación oportuna de cualquier síntoma de salud mental.
LACTANCIA MATERNA
Al momento la evidencia es insuficiente con respecto a la seguridad de la lactancia materna y a la necesidad de separar a la madre y el bebé.11 Ya que la preocupación principal es que el virus pueda ser transmitido por gotículas respiratorias más que por la leche materna, las madres lactantes deberían asegurarse que se lavan las manos y usan una mascarilla impermeable antes de tocar al bebé. Las guías actuales para manejo postnatal de bebés de madres con sospecha o confirmación de infección por SARS-CoV-2 es mantener al bebé y a la madre juntos.
CONSIDERACIONES MAS AMPLIAS PARA EL CUIDADO OBSTETRICO DURANTE LA PANDEMIA
Mientras que el enfoque del cuidado de la salud necesariamente se ha desplazado hacia COVID-19, esto no puede venir a costa de perder los estándares existentes en otros sectores del cuidado de la salud. Durante el brote de Ebola en Sierra Leone en 2016 se demostró que luego del inicio de la epidemia, hubo una disminución en el número de mujeres que acudían a una instalación sanitaria por cuidado ante- y postnatal, con el consiguiente aumento del 34% de la tasa de mortalidad materna institucional y un aumento del 24% en la tasa de óbitos.15
Los clínicos deberían trabajar para mitigar el impacto de la reducción de clínicas de cuidado antenatal, postnatal y de alto riesgo para asegurar que los resultados maternos y fetales no sufran durante la pandemia.
RESUMEN
La presencia de COVID-19 presenta desafíos al proveedor de la anestesia y al equipo ampliado; el potencial para encontrar pacientes embarazadas con sospecha de o positivas a COVID-19 en las instalaciones maternas debería ser considerado, y tomar medidas de preparación para su manejo. Las unidades deberían desarrollar planes para procedimientos y escenarios comunes.
REFERENCIAS
- Gorbalenya AE, Baker SC, Baric RS, et al. Severe acute respiratory syndrome-related coronavirus: the species and its viruses—a statement of the Coronavirus Study Group. bioRxiv 2020; doi: 10.1101/2020.02.07.937862
- Wong SF, Chow KM, Leung TN, et al. Pregnancy and perinatal outcomes of women with severe acute respiratory syndrome. Am J Obstet Gynecol. 2004;191:292-297.
- Knight M, Bunch K, Vousden N, et al. Characteristics and outcomes of pregnant women admitted to hospital with confirmed SARS-CoV-2 infection in UK: national population based cohort study. BMJ. 2020;369:m2107. doi:10.1136/bmj. m2107
- Khalil A, Kalafat E, Benlioglu C, et al. SARS-CoV-2 infection in pregnancy: a systematic review and meta-analysis of clinical features and pregnancy outcomes. EClinicalMedicine. 2020; doi: 10.1016/j.eclinm.2020.100446
- Williamson EJ, Walker AJ, Bhaskaran K, et al. OpenSAFELY: factors associated with COVID-19 death in 17 million patients. Nature. 2020; doi: 10.1038/s41586-020-2521-4
- Bikdeli B, Madhavan MV, Jimenez D, et al. COVID-19 and thrombotic or thromboembolic disease: implications for prevention, antithrombotic therapy, and follow-up. J Am Coll Cardiol. 2020;75(23):2950-2973.
- Goodnight WH, Soper DE. Pneumonia in pregnancy. Crit Care Med. 2005;33(suppl10):S390-S397. doi: 10.1097/01.ccm. 0000182483.24836.66
- Khalil A, von Dadelszen P, Draycott T. Change in the incidence of stillbirth and preterm delivery during the COVID-19 pandemic. JAMA. 2020; doi:10.1001/jama.2020.12746
- Campbell KH, Tornatore JM, Lawrence KE, et al. Prevalence of SARS-CoV-2 among patients admitted for childbirth in southern Connecticut. JAMA. 2020;323(24):2520-2522.
- Sutton D, Fuchs K, D’Alton M, et al. Universal screening for SARS-CoV-2 in women admitted for delivery. N Engl J Med. 2020;382(22):2163-2164.
- Royal College of Obstetricians and Gynaecologists. Coronavirus (COVID-19) infection in pregnancy. Version 10.1. RCOG 2020. https://www.rcog.org.uk/coronavirus-pregnancy. Accessed July 10, 2020.
- Cook TM. Personal protective equipment during the coronavirus disease (COVID) 2019 pandemic—a narrative review. Anaesthesia. 2020;75(7):920-927.
- Bampoe S, Odor PM, Lucas DN. Novel coronavirus SARS-CoV-2 and COVID-19. Practice recommendations for obstetric anaesthesia: what we have learned thus far. Int J Obstet Anesth. 2020; 43:1-8.
- Kinsella SM. A prospective audit of regional anaesthesia failure in 5080 caesarean sections.Anaesthesia. 2008;63(8):822-832.
- Jones SA, Gopalakrishnan S, Ameh CA, et al. ‘Women and babies are dying but not of Ebola’: the effect of the Ebola virus epidemic on the availability, uptake and outcomes of maternal and newborn health services in Sierra Leone. BMJ Glob Health. 2016;1(3):e000065.



