Intensive Care Medicine
PUNTOS CLAVE
• El trasplante de órganos es el tratamiento de elección para la falla de órgano terminal. Los órganos proceden de
donantes vivos, donantes declarados muertos por criterios cardiopulmonares o donantes declarados con muerte
cerebral por criterios neurológicos.
• Las pautas de la Academia Estadounidense de Neurología de 2010 para la determinación de la muerte cerebral en
adultos establecen 3 hallazgos para determinar la muerte cerebral: coma irreversible por una causa conocida,
arreflexia del tronco encefálico y una prueba de apnea concluyente (o una de varias otras pruebas auxiliares).
• La identificación temprana y el manejo de posibles donantes de órganos deben tener en cuenta las características
fisiopatológicas específicas para la optimización médica.
• La estrategia de ventilación, infusión y bombeo, tratamiento farmacológico y especificidades (VIPPS) es un método
nemotécnico que reúne aspectos clave de la restauración del suministro de oxígeno a los tejidos durante la
inestabilidad hemodinámica y estrategias de optimización de órganos.
• El uso de estándares de atención simplificados, como VIPPS, puede ayudar a cumplir los objetivos de gestión de
donantes cuando se atiende a donantes potenciales de órganos y se ha asociado con más órganos trasplantados por
donante.
• La resucitación cardiopulmonar con preservación de órganos se define como el uso de la resucitación
cardiopulmonar en casos de paro cardíaco para preservar órganos para trasplante, en lugar de revivir al paciente.
• Declaración de muerte encefálica y posterior manejo de potenciales donantes para trasplante de órganos junto con
la obtención del consentimiento de la familia para la obtención de órganos es un tema muy delicado y requiere
consideración y esfuerzo multidisciplinario por parte del personal del hospital y del equipo de obtención de
órganos.
INTRODUCCIÓN
La insuficiencia orgánica terminal crónica se asocia con una morbilidad y mortalidad significativas, lo que contribuye en gran medida a la carga financiera de los sistemas sanitarios nacionales. El trasplante de órganos es el tratamiento de elección para mejorar la calidad de vida y la supervivencia de estos pacientes, pero está muy limitado por la escasez de órganos debido a los mitos y la desinformación prevalecientes relacionados con el trasplante de órganos, y también por las condiciones altamente específicas necesarias para lograr un trasplante exitoso. Los órganos utilizados en el trasplante provienen de donantes vivos, donación después de muerte cardíaca o donación después de muerte cerebral (DBD). El concepto de muerte cerebral ha evolucionado con el advenimiento de la ventilación mecánica y las pautas para determinar la muerte cerebral se han perfeccionado con el tiempo. Las guías actuales y las pautas de la Academia Estadounidense de Neurología de 2010 requieren la determinación de 3 hallazgos clínicos para establecer la muerte cerebral: coma irreversible por una causa conocida, arreflexia del tronco encefálico y una prueba de apnea1. Los detalles del diagnóstico de muerte del tronco encefálico pueden ser encontrados en un tutorial previo2.
![]()
Hay una prueba en línea disponible para la educación médica continua (CME) autodirigida. Se estima que tardará 1 hora en completarse. Registre el tiempo empleado e informe esto a su organismo de acreditación si desea reclamar puntos CME. Se otorgará un certificado al aprobar la prueba. Consulte la política de acreditación aquí.
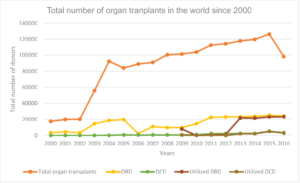
Figura 1. Tendencias mundiales en trasplante de órganos desde 2000. Datos del observatorio mundial de donación y trasplante de la Organización Mundial de la Salud-Organización Española de Trasplantes2. DBD indica donación tras muerte encefálica; DCD, donación después de la muerte cardiaca.
El Observatorio Global de Donación y Trasplantes (GODT) es una colaboración entre la Organización Mundial de la Salud (OMS) y la Organización Española de Trasplantes, Organización Nacional de Trasplantes (ONT). Los datos de esta colaboración enumeran 146 840 trasplantes de órganos sólidos en 2018, de los cuales solo alrededor del 26,8 % procedían de donantes de órganos fallecidos. Entre estos, el 77,3% de los órganos procedían de donantes DBD. Estos datos de 2018 se basan en los datos GODT, producidos por la colaboración OMS-ONT. En los últimos años se ha observado una tendencia al alza en el número total de órganos trasplantados y en particular en el número de donantes tras muerte encefálica; sin embargo, continúa existiendo una infrautilización persistente de órganos de donantes después de la muerte cerebral (Figura 1). La disparidad en la distribución de los órganos trasplantados alrededor del mundo es aún mayor, con el número de órganos donados por pacientes con muerte cerebral (Figura 2)3. En la mayor parte de estos países, como la India, los programas de donación de personas fallecidas se encuentran en su etapa inicial y las tasas de conversión de diagnósticos de muerte cerebral es extremadamente baja.4
La desproporción entre la oferta y la demanda de órganos para trasplante puede paliarse mejorando la calidad de la gestión clínica de los posibles donantes fallecidos. Los anestesiólogos brindan el manejo perioperatorio de los donantes de órganos, y el manejo adecuado de estos donantes es esencial para maximizar la calidad y el éxito de los órganos obtenidos. Este tutorial presenta el manejo de cuidados intensivos del posible donante de órganos con terapia dirigida por objetivos y explora las barreras prácticas y éticas que enfrentan los proveedores de cuidados intensivos con respecto a la donación de órganos de donantes fallecidos en esta unidad (UCI).
CAMBIOS FISIOLÓGICOS EN LA MUERTE ENCEFÁLICA
Las consecuencias fisiopatológicas típicas de la muerte cerebral incluyen la disfunción de los siguientes sistemas: cardiovascular (hipotensión, arritmias), pulmonar (edema pulmonar, lesión pulmonar inducida por ventilador), endocrino (diabetes insípida, hipoglucemia), termorregulación (hipotermia), renal (insuficiencia renal aguda), hematológica (coagulación intravascular diseminada) e inflamatoria (respuesta inflamatoria sistémica)5. La lesión por isquemia-reperfusión es inherente al proceso de trasplante de órganos y puede culminar en rechazo y falla del injerto. El proceso inflamatorio sistémico está impulsado por especies reactivas de oxígeno y está relacionado con el tiempo de isquemia6. La figura 3 ilustra los cambios fisiopatológicos en los diversos sistemas después de la muerte cerebral con cambios importantes en los diferentes sistemas que se explican a continuación.

Figura 2. Número de órganos trasplantados de personas fallecidas, por millón de habitantes. *Datos del observatorio mundial sobre donación y trasplante de la Organización Mundial de la Salud-Organización Española de Trasplantes.2
Cardiovascular
Las tres causas principales que contribuyen a la inestabilidad hemodinámica después de la muerte cerebral.
- El pico simpático que precede al daño medular en la muerte cerebral conduce a un alza de catecolaminas, lo que resulta en hipertensión, disfunción ventricular izquierda, aturdimiento cardíaco, edema pulmonar neurogénico y arritmias.
- El infarto de la médula espinal que sigue a la hernia da como resultado la pérdida del tono simpático y la vasodilatación, lo que causa hipotensión
- La disfunción hipofisaria conduce a un estado pan hipofisario5.
Pulmonar
Se cree que el edema pulmonar neurogénico es el resultado del aumento inicial del volumen de sangre en el sistema venoso y la sobrecarga pulmonar subsiguiente provocada por el aumento de la resistencia vascular sistémica por el incremento de catecolaminas. La liberación de catecolaminas durante el período hipertensivo e hiperdinámico inicial después de la muerte cerebral también provoca niveles elevados de citoquinas que conducen a daño endotelial pulmonar y ruptura capilar. El edema pulmonar neurogénico verdadero es poco común, pero el edema pulmonar también puede resultar de la reanimación con cristaloides de gran volumen o exacerbarse por ella7. Otras causas de lesión pulmonar en estos casos puede deberse a trauma, neumonitis por aspiración, émbolos grasos y edema pulmonar inducido por la ventilación5.
Endocrino
La falla del eje hipotálamo-pituitario ocurre en el contexto de una hipoperfusión grave después de una hernia del tronco encefálico y la hipertensión intracraneal conduce a una endocrinopatía severa. La diabetes insípida es la anomalía hormonal más común y precoz después de la muerte cerebral y se define como una diuresis superior a 250 ml/h durante más de 2 horas y una gravedad específica de la orina inferior a 1,005. La diabetes insípida ocurre en el 46% al 87% de los casos de muerte cerebral5. Esto suele ir seguido de una disminución de la secreción de la hormona estimulante de la tiroides, lo que resulta en una rápida disminución del nivel de triyodotironina libre. La insuficiencia tiroidea provoca el agotamiento de los fosfatos de alta energía y altera la contractilidad cardíaca, favorece el metabolismo anaeróbico y da como resultado un aumento del lactato6. La muerte cerebral también conduce a trastornos hormonales que con frecuencia precipitan la hiperglucemia, que es exacerbado por la liberación de epinefrina, la administración de esteroides exógenos, o la infusión de soluciones conteniendo dextrosa7. Finalmente, las respuestas al estrés de los donantes son enmascaradas por la insuficiencia adrenal que es frecuentemente vista durante la muerte cerebral, y los bajos niveles de cortisol y de la hormona adrenocorticotrópica contribuyen a la hipotensión y a la inestabilidad cardiovascular en estos pacientes6.
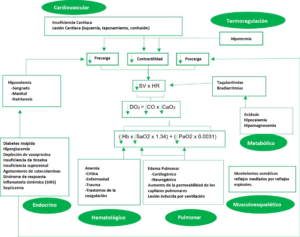
Figura 3. Cambios fisiopatológicos en la muerte encefálica.5-8CO indica gasto cardíaco; CaO2: contenido arterial de oxígeno; DO2, aporte de oxígeno; Hb, hemoglobina; FC, frecuencia cardiaca; SIRS, síndrome de respuesta inflamatoria sistémica; SV, volumen sistólico.
Hematológico
La coagulopatía puede ocurrir en una lesión aislada en la cabeza y se asocia con un peor pronóstico. La liberación de factor tisular junto con gangliósidos cerebrales y sustratos ricos en plasminógeno del parénquima cortical lesionado contribuye al desarrollo de la coagulopatía7. La coagulopatía asociada a trauma general es otra entidad diferenciada y es un reflejo de la coagulación y la fibrinolisis y puede diagnosticarse en etapas tempranas con pruebas viscoelásticas, a través de la tromboelastografía.
Termorregulación
La hipotermia es causada por la pérdida de regulación de la temperatura debido a la desconexión del eje hipotálamo-pituitario causada por la isquemia del hipotálamo.
MANEJO DEL DONANTE EN MUERTE CEREBRAL EN UCI- PRINCIPIOS GENERALES
La atención de los posibles donantes de órganos debe incluir la continuación de la atención de apoyo y la compensación de los cambios fisiológicos mencionados anteriormente.
La monitorización necesaria para optimizar el número y la función de los órganos trasplantados consiste en la monitorización hemodinámica y respiratoria habitual para los pacientes en estado crítico, incluida la monitorización continua o en serie de la temperatura, la presión arterial, la frecuencia y el ritmo cardíacos, la saturación de oxígeno del pulso y la diuresis. Los monitores invasivos, como las líneas arteriales y los catéteres venosos centrales, a menudo se utilizan para el control continuo de la presión arterial y la evaluación de la variación de la presión del pulso y/o variación de la presión sistólica para optimizar el estado del volumen. El uso de catéteres en la arteria pulmonar para medir parámetros como la presión venosa central, la saturación de oxígeno en la vena central, la presión de oclusión de la arteria pulmonar (también conocida como presión de enclavamiento capilar pulmonar) no ha mostrado ningún beneficio y ha caído en desgracia. El volumen sistólico, el gasto y el índice cardíaco9 se pueden determinar mediante pruebas dinámicas de cabecera y ecocardiografía, que ahora se utilizan con más frecuencia. El ecocardiograma proporciona información sobre la contractilidad ventricular, el grosor del septo interventricular, la compresibilidad de la vena cava inferior, la presencia de un shunt intracardiaco, la valvulopatía y, con el uso del Doppler, la velocidad del flujo de la arteria coronaria descendente anterior. Pueden ser particularmente importantes para los donadores con enfermedad cardíaca como factores de riesgo.
Los objetivos de gestión de donantes (DMG) son puntos finales críticos preestablecidos para guiar la gestión de DBD. Los DMG reflejan el estado hemodinámico, ácido-base, respiratorio, endocrino y renal normal de cualquier paciente. Los DMG junto con las intervenciones necesarias para lograrlos se mencionan en la Tabla 1 y se explican con más detalle en los párrafos siguientes.
Enfoque VIPPS: ventilación, infusión, bombeo, apoyo farmacológico, intervenciones específicas
La propuesta de sistematización del manejo de choque, conocida como la “ventilación, infusión, y bombeo” (VIP por sus siglas en inglés) fue realizada por Max Harry Weil y Herbert Shubin en 1969; luego se amplió a VIPPS (por sus siglas en inglés) para incluir apoyo farmacológico e intervenciones específicas. Dado que el manejo de un donante con muerte cerebral implica una combinación de ventilación mecánica, reposición de líquidos e inotrópicos o vasopresores, el uso de un método simplificado como el enfoque VIP adaptado puede contribuir a mejorar la gestión8. Las intervenciones como parte de este enfoque se mencionan en la Tabla 1.
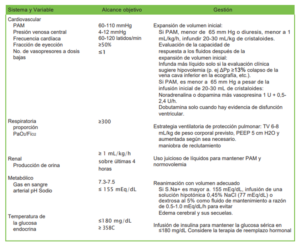
Soporte hemodinámico Tabla 1. Objetivos del manejo del donante.5–12 PAM indica la presión arterial media; PaO2, presión parcial de oxígeno arterial; FiO2, fracción de oxígeno inspirado; ∆Pp, variación de la presión de pulso; TV, volumen corriente; PEEP, presión positiva al final de la espiración
El DMG para la presión arterial es una presión arterial media (PAM) de 60 a 110 mm Hg. Cualquier intervención para el manejo de los efectos cardiovasculares de la tormenta autonómica debe ser fácilmente reversible ya que esta fase tiende a ser seguida por hipotensión. Los antagonistas betaadrenérgicos de acción corta, como el esmolol, se recomiendan para controlar la taquicardia y la hipertensión mientras se preserva la función miocárdica. Los pacientes con muerte cerebral no tienen tono vagal ni respuesta a la atropina6.
El tratamiento inicial de la hipotensión incluye la administración de líquidos para optimizar el volumen circulante. Una discusión completa sobre la evaluación del estado del volumen está fuera del alcance de este tutorial. La práctica anterior incluía el objetivo de una presión venosa central de 4 a 10 mm Hg, o una presión de oclusión de la arteria pulmonar de 8 a 12 mm Hg; sin embargo, estas medidas pueden ser engañosas, han demostrado ser indicadores poco confiables de la capacidad de respuesta del volumen y han caído en desuso. Actualmente se da un uso creciente de medidas dinámicas no invasivas, como la variación de la presión del pulso o la variación de la presión sistólica y la ecocardiografía de cabecera para optimizar el estado del volumen y la hemodinámica. Los cristaloides isotónicos o casi isotónicos, como la solución de Ringer lactato, Plasmalyte, Normosol o solución salina al 0,9 % se utilizan para la reanimación con líquidos, aunque la presencia de hipernatremia puede requerir el uso de soluciones hipotónicas.9
La baja resistencia vascular sistémica o la disfunción miocárdica pueden ser la causa de la hipotensión persistente. Una vez que se optimiza el estado del volumen, el uso juicioso de agentes inotrópicos o vasoactivos para lograr los objetivos habituales del manejo del shock, incluidos los niveles de PAM de 60 a 65 mm Hg y diuresis de 0,5 a 1 ml/kg/h, normalización del lactato, etc. La ecocardiografía transtorácica es útil para evaluar la fracción de eyección del ventrículo izquierdo. Si la fracción de eyección del ventrículo izquierdo es menor del 45%, se usa un agente inotrópico como dobutamina, dopamina o epinefrina. Tradicionalmente, la dopamina ha sido la primera opción para los donantes hemodinámicamente inestables y algunas pruebas respaldan un beneficio en la mejora de la función del injerto renal posterior al trasplante. Sin embargo, faltan datos de ensayos comparativos, y los patrones de práctica han cambiado a favor del uso de noradrenalina o fenilefrina para la vasoplejía grave. La preocupación con estos últimos agentes es que sus efectos agonistas alfa más potentes pueden exacerbar la permeabilidad de los capilares pulmonares y la vasoconstricción mesentérica y coronaria, lo que reduce la aceptabilidad de los órganos para trasplante.9
Ventilación
Los objetivos de la ventilación mecánica son mantener la oxigenación de los tejidos y proteger los pulmones para el trasplante. La ventilación con protección pulmonar incluye volúmenes corrientes bajos de 6 a 8 ml/kg de peso corporal previsto, presiones espiratorias finales positivas de 5 o más, según se considere necesario, y presión de vía aérea meseta (estática) por debajo de 30 cm de agua para reducir la lesión pulmonar.
Terapia de reemplazamiento de hormonas
La ruta crítica para el donante de órganos de United Network for Organ Sharing (UNOS) sugiere un protocolo de terapia de reemplazo hormonal (TRH) de levotiroxina, insulina, metilprednisolona y posiblemente vasopresina cuando esté indicado. Se ha encontrado que la TRH mejora los resultados del injerto cardíaco13,14. La Tabla 2 proporciona detalles de la TRH.
La vasopresina se usa en donantes con hipotensión a pesar de la reanimación adecuada con líquidos o con una diuresis excesiva como en la diabetes insípida, mientras que la desmopresina se usa para la hipernatremia en la diabetes insípida sin hipotensión. Un régimen de dosificación típico para la vasopresina es una infusión en bolo inicial de 1 U, seguida de una infusión continua de 0,01 a 0,1 U/min (las dosis típicas son de 0,01 a 0,04 U/min), ajustando a un PAM de 65. Los glucocorticoides a menudo se administran antes de la extracción del órgano para optimizar la función pulmonar del donante, en base a la creencia generalizada de que los glucocorticoides son beneficiosos como tratamiento para el estado inflamatorio que a veces puede estar presente en los donantes con muerte cerebral, incluso si se han utilizado otros agentes hormonales. no ha sido utilizado. La Organización de la Sociedad de Cuidados Críticos e Intensivos, del American College of Chest Physicians/ la Asociación de Procuración de Órganos y sus lineamientos sugieren el uso de la hormona tiroidea en pacientes con inestabilidad hemodinámica y/o fracciones de eyección disminuidas (menores de 45%)9.

Soporte nutricional Tabla 2. Terapia de reemplazo hormonal 5,7,15
La nutrición entérica debe continuarse a menos que exista una contraindicación, ya que aumenta el suministro de glucógeno y tiene el potencial de optimizar la función del aloinjerto6.
Mantenimiento de donantes de órganos específicos
La preservación de órganos comienza con la gestión óptima del donante de órganos potencial y continúa durante la obtención y el almacenamiento con el objetivo de aumentar la probabilidad de obtención en los donantes potenciales, el rendimiento de órganos trasplantables por donante y mejora la función del injerto después del trasplante. Los objetivos conflictivos para los diversos órganos complican el manejo del donante potencial con estrategias antagónicas como la reposición de líquidos o una presión positiva alta al final de la espiración. Por ejemplo, una administración moderada de líquido intravascular puede no tener efectos adversos sobre el hígado o los riñones, pero este líquido podría tener efectos nocivos sobre el pulmón o el páncreas trasplantado. La optimización del volumen intraoperatorio sigue siendo el método preferido para incrementar la presión arterial en un paciente donante hipotenso. Por otra parte, los vasopresores son relativamente contraindicados debido a la vasoconstricción y el decremento de la perfusión de órganos vitales, los peligros a largo plazo de la función de los órganos proveniente de la hipotensión relacionada con la hipoperfusión de los órganos y la poca recepción de oxígeno pueden exceder los riesgos asociados con la utilización de vasopresores7. El uso de infusiones de dosis bajas de dopamina (4 lg/kg/min) ha demostrado reducir la necesidad de diálisis post trasplante sin incrementar los efectos colaterales debido a la posible atenuación de la lesión por isquemia-reperfusión por estimulación de receptores D3 en donantes renales potenciales6. También se requieren fluidos intravenosos adecuados para prevenir la hipernatremia, que puede ser un predictor de falla primaria del injerto hepático. El mecanismo exacto de esto no se conoce, pero se presume que está relacionado con el edema de hepatocitos y la posterior exacerbación de la lesión mediada por la reperfusión. Además de esto, un aumento de transaminasas y bilirrubinas puede ser indicativo de isquemia hepática por hipoperfusión, o el aumento puede ser un signo de hepatitis viral subclínica.
Un balance de líquidos restrictivo, junto con estrategias de ventilación de protección pulmonar, se asocia con tasas más altas de obtención de pulmón. Los pulmones son particularmente sensibles a los efectos de la inestabilidad hemodinámica debido a los efectos de los esfuerzos de reanimación y los cambios en la permeabilidad capilar. Los niveles objetivo de gases en sangre para el mantenimiento de los pulmones para el trasplante son los siguientes: Saturación arterial de oxígeno mayor de 95% y presión parcial de oxígeno arterial (PaO2), mayor de 80 mm Hg; o PaO2, mayor de 300 mm Hg con fracción de oxígeno inspirado (FiO2) del 100% y presión positiva al final de la espiración de 5 cm H2O; o PaO2/FiO2 mayor a 300 mm Hg. Los parámetros ideales para el corazón del donante son los siguientes: una fracción de eyección del ventrículo izquierdo mayor de. 50%, sin variación en estructura o contractilidad del índice cardíaco mayor a 2,5 l/min/m2y una presión de enclavamiento capilar pulmonar menor de 15 mm Hg. Incluso cuando estos valores objetivo no se alcanzan, el trasplante de corazón puede no estar contraindicado.16
Consideraciones intraoperatorias para la cirugía de recuperación de órganos
Las medidas de apoyo iniciadas en la UCI deben continuarse en el período intraoperatorio. La preparación previa a la anestesia debe incluir asegurar una cantidad adecuada de sangre cruzada, discutir la dosis de heparina con el equipo de adquisición (deberían ser suficientes 3 o 4 viales de 10 000 unidades de heparina), preparar goteo vasoactivo e inotrópico, preparar goteo de insulina para controlar la hiperglucemia, garantizar la disponibilidad de medicamentos de reanimación que incluyen epinefrina (1/1000, 1/10 000), vasopresina (20 ml de 1 U/ml), fenilefrina (100 mcg/ml) y antibióticos continuos que se utilizan en la UCI. Calentador de aire forzado y calentamiento de fluidos debe usarse intraoperatoriamente para mantener una temperatura de 35°C a 37°C.
El paciente se coloca en decúbito supino con los brazos doblados a los lados. Incluso en el contexto de la muerte cerebral, los movimientos somáticos que son reflejos desinhibidos mediados por la médula ocurren en respuesta a estímulos como la incisión quirúrgica o la manipulación. Se debe proporcionar parálisis del músculo esquelético durante la obtención de órganos para optimizar las condiciones quirúrgicas. La respuesta simpática refleja al estímulo quirúrgico puede atenuarse mediante el uso de anestésicos volátiles. La dosis predeterminada de heparina se administra varios minutos antes del pinzamiento cruzado de la aorta para preparar la infusión de solución conservante en los órganos que se van a obtener. Para la obtención de pulmones, probablemente se le pedirá al anestesiólogo que administre respiraciones con presión positiva para inflar los pulmones antes de retirarlos y empaquetarlos posteriormente para el transporte. Después de lo cual, los ventiladores y monitores deben ser apagados, no habiendo necesidad de cuidado anestésico posterior mientras los órganos se remueven en el orden siguiente: corazón, pulmones, hígado, páncreas y riñones7.
Reanimación cardiopulmonar con preservación de órganos
La reanimación cardiopulmonar” (OP-CPR) se define como el uso de RCP en casos de paro cardíaco para preservar órganos para trasplante, en lugar de revivir al paciente. Dalle Ave et al17 revisan las consideraciones éticas de proporcionar OP-CPR en un donante de órganos con muerte cerebral para salvar órganos que de otro modo se perderían. OP-CPR puede beneficiar a pacientes y familias al cumplir el deseo de donar. Sin embargo, es un procedimiento agresivo que puede causar daño físico a los pacientes y riesgos de daño psicológico para las familias y los profesionales de la salud.
CONTRAINDICACIONES PARA LA DONACIÓN DE ÓRGANOS
La tabla 3 enumera las contraindicaciones para la donación de órganos.
Consideraciones éticas y legales
Explicar la muerte cerebral a los miembros de la familia puede ser difícil porque el paciente permanece caliente y los monitores de la UCI a menudo revelan signos vitales normales. Cuando se hable sobre la muerte cerebral, es importante usar la palabra “muerte” o frases como “el examen muestra que el paciente ha muerto”. de muerte cerebral. De ser posible, los miembros de la familia deben ser informados que existe sospecha de muerte previo a la determinación real de la muerte cerebral del paciente. El personal del hospital no debe hablar con la familia sobre la donación de órganos, ya que esto conduce a una tasa de consentimiento más baja debido a la pérdida de confianza que puede desarrollarse entre los miembros de la familia y el personal del hospital, independientemente del nivel de habilidades de comunicación en posesión del equipo de la UCI. Los conflictos entre las inclinaciones de las familias y los deseos previos del paciente pueden complicar aún más el asunto18.
Es importante tener en cuenta que la escasez en el suministro de órganos de donantes ha llevado a prácticas de trasplante poco éticas, especialmente en los países en desarrollo golpeados por la pobreza, donde las personas aceptan donar debido a la ignorancia y las compulsiones económicas o, en ocasiones, han sido explotadas. El concepto de autosuficiencia nacional en la donación de órganos ha sido enfatizado por la Declaración de Doha del Grupo Custodio de la Declaración de Estambul. Mejorar la donación de órganos de personas fallecidas no solo mejorará el acceso al trasplante, sino que indirectamente desalentará los trasplantes poco éticos.4

Tabla 3. Contraindicaciones para la Donación de Órganos5 .
REFERENCIAS
- Wijdicks EFM, Varelas PN, Gronseth GS, Greer DM. Actualización de la guía basada en la evidencia: determinación de la muerte cerebral en adultos. Informe del Subcomité de Estándares de Calidad de la Academia Estadounidense de Neurología. Neurología. 2010;74(23):1911-1918. doi:10.1212/WNL.0b013e3181e242a8
- Niranjan N. Muerte del tronco cerebral. Tutorial de anestesia de la semana. Tutorial 115. 2008. Fecha de acceso Septiembre de 2021 https://resources.wfsahq.org/atotw/brainstem-death-tutorial-of-the-week-number-115/
- Mundo Salud Organización, Organización nacionales Delaware Trasplantes. Global observatorio en donación y trasplante.Consultado en septiembre de 2021http://www.transplant-observatory.org/
- Kumar V, Ahlawat R, Gupta AK, et al. Potencial de la donación de órganos de donantes fallecidos: estudio de un hospital del sector público en la India. Trasplante Int. 2014;27(10):1007-1014.
- Youn TS, Greer DM. Muerte encefálica y manejo de un potencial donante de órganos en la unidad de cuidados intensivos. Clínica de atención crítica. 2014;30(4):813-831.
- Maciel CB, Greer DM. Manejo en UCI del potencial donante de órganos: estado del arte. Curr Neurol Neurosci Rep. 2016;16(9):86.
- Anderson TA, Bekker P, Vagefi PA. Consideraciones anestésicas en la cirugía de obtención de órganos: una revisión narrativa. Can J Anaesth. 2015;62(5):529-539.
- Westphal GA. Un enfoque simple al lado de la cama para el logro de objetivos terapéuticos durante el manejo de donantes de órganos fallecidos: una versión adaptada del enfoque “VIP”. Trasplante de Clin. 2016;30(2):138-144.
- Kotloff RM, Blosser S, Fulda GJ, et al. Manejo del potencial donante de órganos en UCI: Society of Critical Care Declaración de consenso de Medicine/American College of Chest Physicians/Association of Organ Procurement Organisations. Crit Care Med. 2015;43(6):1291-1325. doi:10.1097/CCM.0000000000000958. PMID: 25978154
- Rech TH, Moraes RB, Crispim D, Czepielewski MA, Leitao CB. Manejo del donante de órganos con muerte cerebral: una revisión sistemática y metanálisis. Trasplante. 2013;95(7):966-974.
- Hahnenkamp k, Bo¨hler k, Wolters H, Wiebe k, Schneider D, Schmidt HHJ. Protector de órganos intensivo cuidado en Donantes de órganos. AlemanesA¨ rzteblatt En t. 2016;113(33-34):552-558.
- Patel MS, De La Cruz S, Sally MB, Groat T, Malinoski DJ. El manejo activo del donante durante la fase hospitalaria de atención se asocia con más órganos trasplantados por donante. J Am Coll Surg. 2017;225(4):525-531.
- Red Unida para el Intercambio de Órganos. UNOS. Vía crítica para el donante de órganos. Consultado en octubre de 2021https://www. unos.org/wp-content/uploads/unos/Critical_Pathway.pdf
- Dupuis S, Amiel JA, Desgroseilliers M, et al. Corticosteroides en el manejo de posibles donantes de órganos con muerte cerebral: una revisión sistemática. Hermano J Anaesth. 2014;113(3):346-359.
- Callahan DS, Kim D, Bricker S, Neville A, Putnam B, Smith J, et al. Tendencias en la gestión de donantes de órganos: 2002 a 2012. J Am Coll Surg. 2014;219(4):752-756.
- Minambres E, Pérez-Villares JM, Terceros-Almanza L, et al. Un protocolo intensivo de tratamiento de donantes de pulmón no tiene influencia negativa sobre otros injertos: un estudio multicéntrico. Eur J Cardio-Torac Surg. 2016;49(6):1719-1724.
- Dalle Ave AL, Gardiner D, Shaw DM. Reanimación cardiopulmonar de donantes de órganos con muerte cerebral: una revisión de la literatura y sugerencias para la práctica. Trasplante Int. 2016;29(1):12-19.
- Lustbader D. Donación de órganos: aspectos prácticos y acertijos éticos. Soy J Crit Care. 2014;23(1):81-84.
Este trabajo de WFSA tiene una licencia Creative Commons Attribution-NonCommercial-NoDerivivetives 4.0 International License. Para ver esta licencia, visite https://creativecommons.org/licenses/by-nc-nd/4.0/
Descargo de responsabilidad de la WFSA
El material y el contenido proporcionado se han establecido de buena fe únicamente con fines informativos y educativos y no pretende sustituir la participación activa y el juicio del personal médico y técnico profesional adecuado. Ni nosotros, los autores, ni otras partes involucradas en su producción hacemos ninguna representación ni damos ninguna garantía con respecto a su precisión, aplicabilidad o integridad, ni se acepta ninguna responsabilidad por los efectos adversos que surjan como resultado de su lectura o visualización. este material y contenido. Cualquier y toda responsabilidad que surja directa o indirectamente del uso de este material y contenido se niega sin reservas.



