Paediatric Anaesthesia
Puntos Claves
- Al evaluar a un niño con vía aérea comprometida, evite molestar o estresar al niño, ya que puede provocar el deterioro de una vía aérea ya complicada.
- Utilizar las pautas locales, regionales y nacionales disponibles para ayudar a guiar el manejo.
- Planifique con anticipación: informe al personal de anestesia experimentado y a otorrinolaringología o discuta sobre los pacientes con un equipo de transferencia en una etapa temprana.
INTRODUCCIÓN
La obstrucción aguda de la vía aérea puede ocurrir a cualquier edad y debe considerarse una emergencia. Las causas de obstrucción de la vía aérea son diferentes entre adultos y niños. Este tutorial se centrará en la obstrucción aguda de la vía aérea superior en niños; los lectores son referidos a un tutorial reciente de Bryant y col para el manejo de la vía aérea obstruida en adultos1.
Los infantes y niños pequeños son anatómica, fisiológica y psicológicamente diferentes a los adultos. Es importante que estas diferencias se tengan en cuenta al tratar al niño con obstrucción aguda de la vía aérea, particularmente en neonatos e infantes, ya que el niño tiene una reserva limitada y puede progresar rápidamente hasta completar la obstrucción de la vía aérea2.
EVALUACIÓN
La obstrucción de la vía aérea puede ocurrir a diferentes niveles anatómicos y puede ser parcial o completa, y puede ocurrir de manera abrupta o en un curso de tiempo más gradual. La obstrucción aguda y total de la vía aérea puede evolucionar rápidamente a paro cardiopulmonar, que debe manejarse de acuerdo a las guías de resucitación estándar3. El signo clínico más obvio de la obstrucción parcial de la vía aérea superior es el estridor: un ruido fuerte, a menudo agudo inducido por el flujo turbulento de aire a través de la vía aérea estrecha.
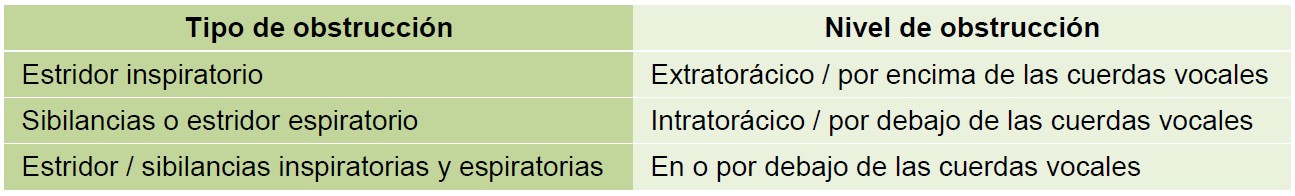
Tabla 1 – Relación entre la fase del estridor y el nivel probable de obstrucción de la vía aérea.
El estridor puede ser el signo que despierte la atención del médico o de los padres sobre el problema, el diagnóstico diferencial es amplio y, por lo tanto, es necesaria una evaluación exhaustiva para evitar errores. Las pautas de APLS sugieren un método de evaluación de la vía aérea y la respiración que se centra en el esfuerzo, la eficacia y el efecto de la respiración (tabla 2). Esto debería progresar a una evaluación de la circulación, discapacidad y exposición para completar la evaluación primaria en un formato completo de A a E. Un excelente recurso disponible para ayudar a aquellos que deseen desarrollar sus habilidades para la evaluación sistemática del niño enfermo está disponible de forma gratuita en https://www.spottingthesickchild.com.
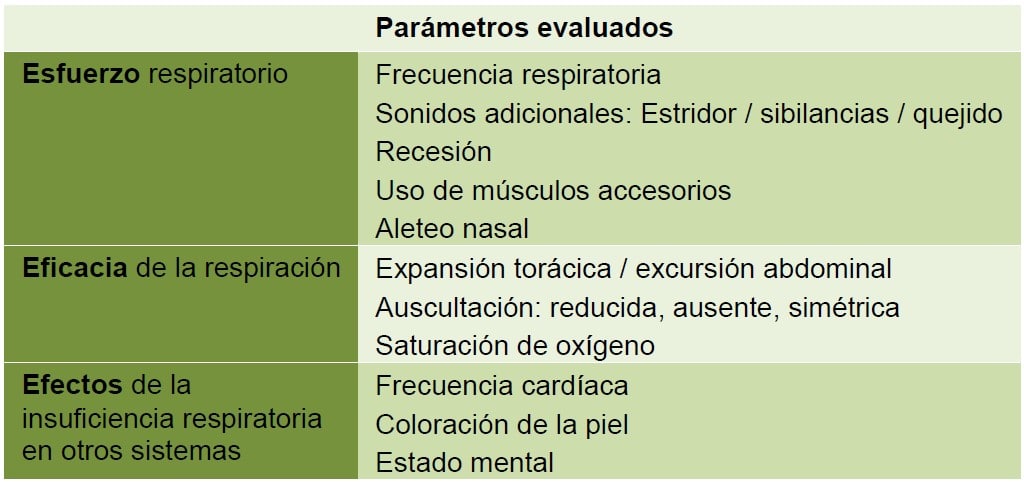
Tabla 2 – Evaluación de la respiración sugerido por la APLS2
Independientemente del método sistemático que utilice para completar la evaluación primaria de un niño con una vía aérea comprometida, la regla de oro debe ser “evitar molestar al niño“, ya que esto puede provocar un mayor deterioro clínico.
Durante la evaluación inicial:
- Deje al niño con el padre/cuidador en una posición cómoda.
- NO inserte un depresor de lengua u otro dispositivo para examinar la vía aérea.
- NO intente accesos IV o análisis de sangre.
- NO solicite radiografías/imágenes en esta etapa.
- NO fuerce la colocación de una máscara de oxígeno en el niño.
- Recuerde que la oximetría de pulso puede ser falsamente tranquilizadora cuando el niño está recibiendo oxígeno suplementario.
Después de completar la evaluación inicial, tome una historia completa antes de pasar al examen físico y cualquier investigación apropiada.

Tabla 3 – Encabezados a considerar al tomar una historia como parte de la evaluación secundaria.
CAUSAS Y MANEJO DE LA OBSTRUCCIÓN DE LA VÍA AÉREA SUPERIOR EN NIÑOS
Las causas de obstrucción aguda de la vía aérea superior (OAS) se pueden clasificar en congénitas o adquiridas y luego se subclasifican como infecciosas o no infecciosas. Las causas congénitas como la atresia coanal y la laringomalacia tienden a presentarse en las primeras semanas de vida y no serán el objetivo de este tutorial. En su lugar, nos enfocaremos en las causas adquiridas más comunes de OAS ya que éstas serán vistas más comúnmente por el anestesista general.
Crup viral
La langotraqueobronquitis viral aguda (crup viral) es la forma más común de crup3. El 75% de las infecciones son causadas por el virus parainfluenza4, junto con otros patógenos como el virus sincitial respiratorio y el adenovirus. El crup afecta aproximadamente al 3% de los niños cada año4, con una incidencia pico al segundo año de vida5. Aunque esta condición se puede observar en cualquier época del año, la mayoría de los casos en el Reino Unido se presentan a fines del otoño.
El crup usualmente causa OAS en niños menores de 2 años. A medida que la luz subglótica aumenta en tamaño a medida que los niños crecen, el efecto de cualquier edema causado por la infección tiene un impacto menor en la vía aérea. Si el niño es mayor de 3 años, otras causas de obstrucción de la vía aérea son más probables que el diagnóstico de crup viral.
Un niño con crup por lo general presenta una tos parecida a un ladrido, estridor inspiratorio severo y voz y llanto ronco, a menudo comenzando de noche, y comúnmente precedido por síntomas de resfriado con un bajo grado de fiebre. Los síntomas de la vía aérea son causados por la inflamación subglótica y traqueal. Si la inflamación de la vía aérea superior es menor, el estridor solo podrá ser audible cuando el niño respire con fuerza, por ejemplo, si están molestos. El estridor puede aparecer durante las fases inspiratoria y espiratoria de la respiración, y se vuelve audible en reposo a medida que progresa el estrechamiento de la vía aérea. Puede haber signos de aumento del trabajo respiratorio, como recesión, taquipnea y taquicardia. La recesión es común en niños pequeños ya que tienen una caja torácica blanda; este es un signo ominoso en un niño mayor. El niño puede sentir ardor si la infección se extiende distalmente y los bronquios se ven afectados.
El tratamiento del crup depende de la gravedad de la obstrucción de la vía aérea según lo indiquen los signos y síntomas observados. Los hospitales por individual pueden tener sus propias pautas para el manejo de esta condición común; sin embargo, el diagrama de flujo Westley Croup Score y Children’s Acute transport Service (CATS) puede ser útil para guiar el tratamiento en ausencia de una política interna (Figura 1).
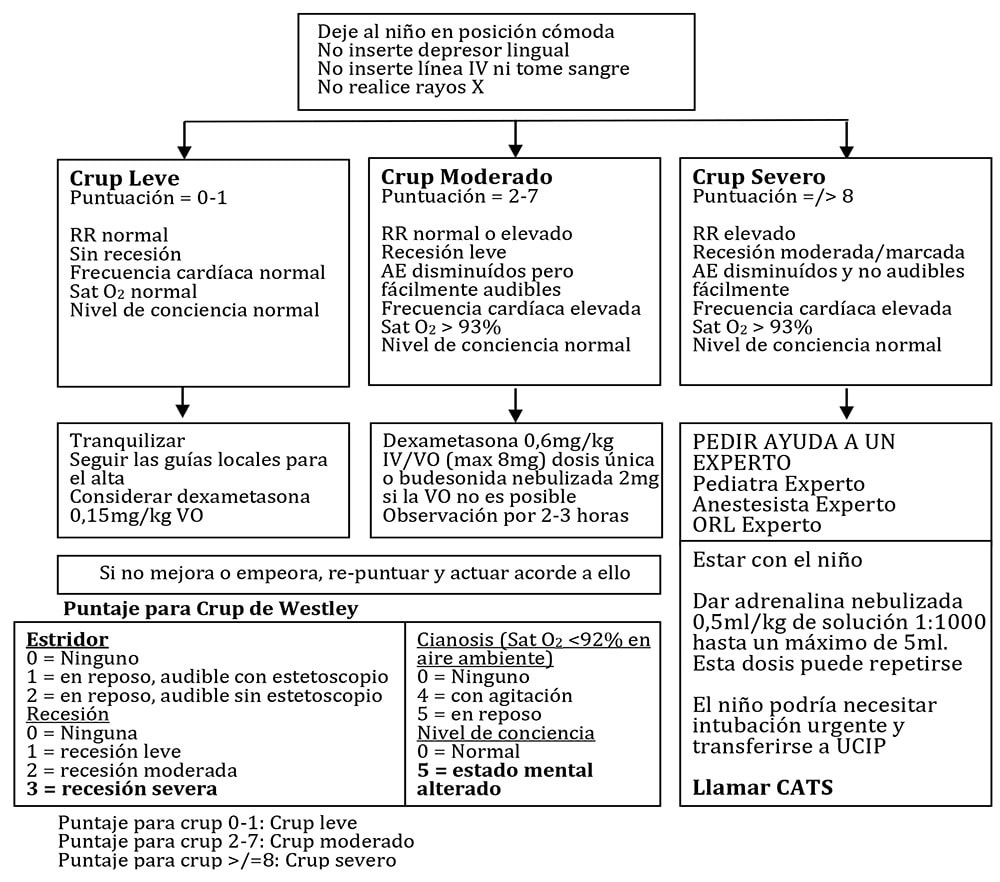
Figura 1 – Diagrama de flujo Westley Croup Score y Children’s Acute transport Service (CATS) para guiar el manejo de un niño con crup6.
El pilar para el tratamiento del crup son los glucocorticoides con o sin adrenalina nebulizada. En la mayoría de los niños, los síntomas de crup se resolverán en 48 horas. Solo 1-3% de los niños ingresados en el hospital requieren intubación traqueal4.
Una revisión sistemática de la literatura en el 20134 concluyó que:
- En niños con crup leve:
- Una dosis única de dexametasona mejora los síntomas en comparación con el placebo.
- Aunque la humidificación se usa a menudo, no hay evidencia de alta calidad que respalde su uso en la práctica clínica.
- En crup moderado a severo:
- La dexametasona intramuscular u oral, la adrenalina nebulizada y la budesonida nebulizada reducen los síntomas en comparación con el placebo.
- La dexametasona oral es tan eficaz como la budesonida nebulizada para reducir los síntomas y es menos angustiante para el niño.
- Una dosis de dexametasona de 0,15 mg/kg puede ser tan efectiva como una dosis de 0,6 mg/kg.
- La adición de budesonida nebulizada a la dexametasona oral no parece mejorar la eficacia cuando se compara con cualquiera de los fármacos por individual.
- Falta evidencia para saber si el heliox o la humidificación son beneficiosos.
Los esteroides se utilizan para tratar el edema/inflamación de la vía aérea y pueden resultar en mejoría clínica en 30 minutos3. La dexametasona sistémica o la budesonida nebulizada son igual de eficaces4.
La dexametasona parenteral no tiene ninguna ventaja sobre la dexametasona oral4,7, por lo que la administración por la vía más rápida y menos ansiosa para el niño parecería ser el enfoque más sensato. La dosis de dexametasona en nuestra unidad se elige de acuerdo a la gravedad del crup8.
La adrenalina nebulizada es el otro tratamiento bien establecido para el crup. Esta reduce el edema de la mucosa inflamada a través de la vasoconstricción mediada por el adrenoreceptor alfa. Los efectos de la adrenalina nebulizada pueden ser inmediatos y dramáticos, duran poco (<2 horas), y puede ser necesaria la administración repetida9. La absorción sistémica de la adrenalina puede ocurrir y se debe considerar la monitorización con EKG; sin embargo, tenga cuidado de no molestar a un niño severamente comprometido. La dosis de adrenalina nebulizada utilizada en nuestra unidad es de 0,5 mg/kg de solución 1:1000 hasta un máximo de 5 mg6,8.
Otros tratamientos sugeridos para el crup incluyen humidificación y heliox, aunque no hay evidencia sólida de su efectividad4. La humidificación mejora la comodidad del paciente, por lo que se puede considerar la humidificación con un enfoque pragmático si se requiere oxígeno suplementario.
El heliox es una mezcla de oxígeno y helio. El helio es un gas de baja densidad y teóricamente reduce el trabajo respiratorio si hay flujo turbulento a través de una vía aérea superior estrecha. El porcentaje de oxígeno en la mezcla generalmente es solo del 21% (ocasionalmente del 30% o 40%), lo que puede no ser suficiente para la situación clínica. Una revisión Cochrane publicada en el 2013 sugirió que había un beneficio a corto plazo de la inhalación de heliox en niños con crup moderado a severo después de la administración de dexametasona oral o intramuscular10.
Un niño con crup debe someterse a evaluaciones seriadas para determinar la respuesta al tratamiento y la necesidad de intervenciones mayores. La falta de respuesta o deterioro del paciente puede ser una indicación de intubación, la cual se discutirá más adelante en el tutorial.
Crup post intubación
El edema subglótico puede ocurrir después de la instrumentación de la vía aérea, particularmente después de intentos repetidos de intubación o inserción de un tubo traqueal muy grande. En tal situación, el niño se presenta con estridor u otros signos de compromiso de la vía aérea post extubación. El niño generalmente responderá bien al tratamiento con dexametasona y adrenalina nebulizada.
Traqueítis bacteriana
La traqueítis bacteriana es una afección grave que pone en peligro la vida. Más del 80% de los niños con traqueítis bacteriana necesitarán ser intubados3. Afecta a niños entre las edades de seis meses y ocho años, con un rango de edad promedio de 4-6 años5. Los niños generalmente son mayores que aquellos con crup, se ven “más enfermos” y no responden al tratamiento con adrenalina nebulizada11. La presentación clásica es de un niño con antecedentes de infección del tracto respiratorio superior durante 2-3 días seguido de un rápido deterioro durante aproximadamente 8 horas, que presenta un aspecto tóxico con fiebre alta y dificultad respiratoria. Estos niños tienen una tos productiva con secreciones copiosas que pueden inducir dolor retroesternal. La voz puede ser ronca y es común el estridor.
Los patógenos responsables de la traqueítis bacteriana incluyen Staphylococcus aureus, Streptococcus y Haemophilus influenzae. La laringe, la tráquea y los bronquios pueden obstruirse de forma aguda debido a la inflamación, las secreciones purulentas espesas y la necrosis de la mucosa.
La intubación puede ser muy difícil por lo que un médico experimentado debe realizar esto. Puede haber secciones purulentas espesas más allá de las cuerdas vocales, que deben ser aspiradas y enviadas para cultivo. El tubo traqueal puede bloquearse por secreciones inmediatamente después de la intubación, por lo que debe estar preparado para remover el tubo y reemplazarlo con un tubo limpio. El tubo puede necesitar ser cambiado varias veces. Una vez asegurada la vía aérea, obtenga el acceso IV, tome hemocultivos y administre antibióticos si esto no se ha hecho ya. La ceftriaxona es un antibiótico de primera línea razonable. La vancomicina o la clindamicina pueden estar indicadas si hay alta incidencia de S. aureus resistente a meticilina adquirido en la comunidad.
Lamentablemente, la estenosis traqueal es una complicación tardía de esta condición7.
Abscesos
Los abscesos retrofaríngeos o amigdalinos suelen ser causados por organismos similares a los responsables de la traqueítis bacteriana, a saber, las infecciones por estafilococos o estreptococos7. Los abscesos pueden causar dolor e inflamación de cuello, disfagia, trismo y fiebre. Además, el edema puede causar estridor inspiratorio. Los antibióticos utilizados serán los mismos que los utilizados para la traqueítis bacteriana y, una vez más, deberán administrarse después de obtener los cultivos necesarios. Si la cirugía se considera apropiada, se debe tener cuidado al momento de la instrumentación de la vía aérea para evitar la ruptura del absceso y la contaminación de las vías respiratorias inferiores. Para más información, el lector debe consultar un ATOTW anterior sobre el tema12.
Epiglotitis
Un niño con epiglotis puede presentar obstrucción aguda y severa de la vía aérea. El diagnóstico se hace a partir de las características de la historia y los hallazgos clínicos, y si se sospecha, las preparaciones para la intubación deben hacerse inmediatamente.
La epiglotitis es causada por infección bacteriana de la epiglotis, ariepiglotis y aritenoides con obstrucción de la laringe, y da como resultado una presentación aguda con fiebre alta, letargo, estridor inspiratorio suave y dificultad respiratoria que aumenta rápidamente durante un período de 3-6 horas. A diferencia de un niño que presenta crup, generalmente hay una tos mínima y el niño se quedará inmóvil, con la boca abierta y la lengua sobresaliendo para mantener la vía aérea abierta. El babeo es común ya que el niño no puede/no quiere tragar debido al fuerte dolor de garganta. Un niño con epiglotitis se verá mucho más “enfermo” que un niño con crup. Es importante evitar los intentos de examinar la vía aérea o estresar al niño de cualquier manera, ya que el empeoramiento de la obstrucción de la vía aérea podría provocar una situación irremediable con obstrucción completa de la vía aérea.
La mnemotecnia de las ‘4Ds’ fue descrito para ayudar al diagnóstico de epiglotitis13:
- Babeo (del inglés “drooling”)
- Disfagia
- Disfonía
- Disnea
El patógeno responsable de la epiglotitis en niños es casi siempre Haemophilus influenza, por lo que afortunadamente es menos común desde la introducción de la vacuna Hib en 1992. Sin embargo, la epiglotitis puede ser causada por otros organismos como la infección por estreptococos o estafilococos7 y puede verse en aquellos que no han recibido la vacuna Hib.
Se puede probar la adrenalina nebulizada mientras se hacen las preparaciones para la intubación. Dado que la intubación puede ser difícil, un equipo experimentado que incluya un anestesista experto y un cirujano ORL debería estar presente. En un niño angustiado, el acceso IV debe intentarse solo después de que se controle la vía aérea. Se deben tomar hemocultivos y administrar antibióticos vía IV (ceftriaxona 80 mg/kg/día, máximo 4 g/día o de acuerdo con la guía local).
Mononucleosis infecciosa (MI)
El aumento masivo de las amígdalas y el edema de la mucosa es una característica poco común de la MI vista en 1-3,5% de los casos5. Esta complicación tiende a afectar a los niños más pequeños y se presenta con disnea, dolor de garganta, disfagia y babeo. La intubación derivará la obstrucción faríngea y actuará como tratamiento efectivo para aquellos casos graves de MI.
Aspiración de Cuerpo Extraño
La incidencia pico de aspiración de cuerpo extraño (ACE) es en niños de 1 a 2 años, posiblemente debido a que carecen de molares para masticar los alimentos efectivamente, y juegan mientras comen. También tienden a explorar el mundo con la boca, careciendo de la capacidad de distinguir entre objetos comestibles y no comestibles14. La mayoría de los cuerpos extraños se alojan en la vía aérea distal, aunque ocasionalmente pueden alojarse en la laringe o la tráquea, con riesgo de obstrucción completa de la vía aérea5.
La historia clásica de la ACE es tos de aparición repentina, ahogo o estridor, a menudo cuando el niño está comiendo o jugando. Una historia de compromiso respiratorio repentino, durante las horas de vigilia y sin ningún antecedente de fiebre o enfermedad, debe colocar la posibilidad de ACE como muy probable en el diagnóstico diferencial. APLS sugiere pautas claras para el manejo del niño con ahogamiento agudo3; en resumen, la tos debe estimularse mientras se dan golpes en la espalda efectivos y alternativos con compresiones torácicas y abdominales si la tos no es efectiva.
Muchos niños no presentarán un deterioro respiratorio tan agudo y los síntomas pueden ser difíciles de distinguir del asma. Un niño que presente una historia nueva de asma refractaria puede ocasionalmente tener un cuerpo extraño no diagnosticado.
La extirpación quirúrgica del CE generalmente requerirá broncoscopia rígida bajo anestesia general por un cirujano ORL experto. Una técnica efectiva es realizar una inducción inhalatoria de anestesia, antes de la “topicalización” de la vía aérea usando lignocaína 3mg/kg, antes de pasar un broncoscopio rígido mientras el niño sigue respirando espontáneamente. Este es un buen ejemplo de una “vía aérea compartida”. La broncoscopia rígida permitirá tanto la confirmación como la eliminación del cuerpo extraño. La dexametasona por vía intravenosa, con o sin adrenalina nebulizada, ayuda a reducir el edema de la vía aérea. La intubación y ventilación con presión positiva antes de la broncoscopia rígida generalmente se evitan ya que pueden provocar impactación del cuerpo extraño más distalmente, y solo se deben considerar ante un colapso inminente de la vía aérea o cardiovascular.
Anafilaxis
La anafilaxis puede desarrollarse en minutos y puede causar compromiso de la vía aérea, respiratorio y circulatorio potencialmente peligroso. Se han identificado múltiples factores desencadenantes, con las comidas (especialmente las nueces), las drogas y los venenos como las causas más frecuentes3. Los síntomas prodrómicos de enrojecimiento, picazón, hinchazón facial y urticaria generalmente preceden el compromiso de la vía aérea y el estridor.
Como para todas las emergencias que amenazan la vida, se debe seguir un algoritmo de tratamiento ABCDE estructurado. Los pasos clave en el manejo de un paciente con reacción anafiláctica sospechosa incluirán3:
- Pedir ayuda.
- Eliminar el alérgeno.
- Administrar oxígeno a través de una máscara.
- Administrar adrenalina intramuscular (IM) en dosis de 10 microgramos/kg3 o una dosis específica ajustada para el rango de edad del niño según la guía CATS15.
El manejo adicional incluye monitorización y tratamiento apropiados de la vía aérea, reanimación con líquidos por vía IV, dosis repetidas de adrenalina IM o IV, y dosis específicas para la edad de hidrocortisona y clorfenamina15.
Angioedema hereditario (AEH)
El angioedema hereditario (AEH) tiene una prevalencia estimada de 1:50.000 y es el resultado de una deficiencia del inhibidor de la C1 esterasa. Debe considerarse en el diagnóstico diferencial de cualquier niño que presente angioedema ya que los síntomas del AEH tienden a comenzar en la primera o segunda década de la vida, y aproximadamente el 75% de los individuos afectados experimentan su primer ataque como niños antes de los 15 años de edad16.
La afección se debe a una producción alterada del inhibidor de la C1 esterasa (Tipo I, 85% de los casos) o a una reducción en la función de la proteína (Tipo II). Esta enzima generalmente juega un papel clave en el control de la cascada del complemento mediante la prevención de la auto activación de la C1, el primer factor en la vía clásica. La falta de inhibidor de la C1 esterasa puede conducir a una activación incontrolada del complemento con la liberación resultante de péptidos vasoactivos y quimiotácticos que provocan un aumento de la permeabilidad vascular, vasodilatación y contracción del músculo liso vascular. El cuadro clínico es de angioedema agudo, localizado, sin picaduras, no pruriginoso y no eritematoso, que puede afectar a cualquier parte del cuerpo16. Las áreas más comúnmente afectadas por la inflamación incluyen la cara (particularmente los párpados, los labios y la lengua), las extremidades y los genitales.
Se estima que entre el 50% y el 70% de los pacientes con AEH experimentarán edema laríngeo en algún momento de su vida. Un desencadenante común para los ataques laríngeos son la extracción dental o la cirugía oral5,16. El edema de la vía aérea tiende a ocurrir a nivel de la laringe o por encima de ella. Al igual que con otras causas de edema laríngeo, los síntomas de estridor, los cambios en la voz y la disfagia alertarán al médico.
Aunque el modo de herencia del AEH Tipo I y II es autosómico dominante, aproximadamente el 25% de los casos pueden deberse a mutación espontánea en el cromosoma11. Aproximadamente el 5% de los portadores no muestran características clínicas, por lo que puede no haber antecedentes familiares de angioedema.
El manejo agudo es el mismo que para cualquier niño con compromiso agudo de la vía aérea. Se debe realizar una evaluación inmediata de la vía aérea sin angustiar al niño y se deben tomar medidas para asegurar la vía aérea según sea necesario. Es de destacar que los agentes utilizados comúnmente para tratar el angioedema alérgico, como la adrenalina, los esteroides y los antihistamínicos, no serán efectivos en el tratamiento del AEH. El tratamiento requiere la infusión de inhibidor de la C1 esterasa ya sea derivada del plasma o en su forma recombinante, según esté disponible. El plasma fresco congelado (PFC) se ha utilizado para tratar los ataques agudos, pero debido a que también contiene C4, puede estimular una mayor división de los factores del complemento y, a veces, exacerba los síntomas.
El edema de la vía aérea se produce a nivel de la laringe o por encima de ella, por lo que se debe considerar la realización de una traqueotomía si la intubación falla. Por lo tanto, es obligatorio un equipo quirúrgico preparado para cualquier niño que padezca angioedema secundario a AEH; en algunas situaciones, la traqueostomía se puede considerar como el principal medio para el manejo de la vía aérea de emergencia. El escaneo genético y el tratamiento profiláctico a largo plazo del AEH requieren la participación de especialistas.
Lesión por inhalación
El compromiso agudo de la vía aérea puede ocurrir después de una lesión térmica por el edema asociado a ella. Si existe la sospecha de una lesión térmica o preocupación por el deterioro posterior, un equipo experimentado debe realizar las preparaciones con tiempo para la intubación traqueal2.
Los factores que indican una potencial lesión por inhalación incluyen:
- Historia de exposición a humo en un espacio confinado.
- Depósitos de carbono alrededor de la boca y nariz.
- Esputo carbonáceo.
Trauma
La vía aérea puede estar comprometida debido al edema, lesiones o sangre por causas traumáticas. El trauma puede ser accidental o iatrogénico (p.e., secundario a intubación traqueal o traqueostomía). Es particularmente importante evitar múltiples intentos de intubación en infantes ya que esto dará como resultado el rápido desarrollo de edema de la vía aérea. La evaluación y el manejo del compromiso de la vía aérea debido a un trauma dependerán de la causa subyacente.
INDICACIONES DE INTUBACIÓN
La experiencia es importante a la hora de decidir la necesidad de intubación traqueal y la urgencia con la que debe proceder. Las situaciones en las que se debe considerar la intubación inmediata incluyen:
- Sospecha de epiglotitis.
- Lesión inhalatoria.
- Caída del nivel de conciencia.
- Aumento de la insuficiencia respiratoria, indicado por:
- Incremento de la PaCO2
- Agotamiento
- Hipoxia (SO2 <92% a pesar de administrar alto flujo de oxígeno mediante máscara)
También se debe tomar una decisión temprana con respecto a si se requiere un cirujano con experiencia en la realización de una traqueostomía de emergencia.
MANEJO DE LA INTUBACIÓN
La planificación debe comenzar en una etapa temprana, particularmente con respecto al personal requerido, ya que puede llevar tiempo formar un equipo calificado con la experiencia adecuada. Una buena comunicación es esencial durante todo el proceso de anestesiar, estabilizar y transferir al paciente. Todos deben estar informados y ser conscientes del plan en todo momento.
El anestesista más experimentado debe estar presente en la intubación. Idealmente, deben estar presentes dos anestesistas expertos, con uno identificado para dirigir el procedimiento. Se necesitará un asistente de anestesia especializado y un cirujano con experiencia en la realización de traqueostomía de emergencia. Si está presente, el cirujano debe estar preparado y listo para realizar una traqueostomía inmediata si la intubación no tiene éxito.
Todo el equipo y los medicamentos necesarios deben estar ensamblados, preparados y disponibles. Preparar un tubo traqueal apropiado para la edad, y tamaños más pequeños en caso de edema/estrechamiento de la vía aérea. Un “tubo de crup” puede ser útil; estos son más largos que los tubos traqueales estándar. Idealmente, la intubación difícil debe anticiparse de antemano. Las pautas APA/DAS ayudarán con el manejo de situaciones difíciles17. Un plan de respaldo para la oxigenación del paciente debe estar disponible. En muchos casos, esto incluirá acceso quirúrgico de emergencia de la vía aérea.
La mayoría de los anestesistas están a favor de una inducción inhalatoria/gas utilizando un agente de inhalación adecuado como sevoflurano en oxígeno al 100%. La inducción puede ser lenta si la vía aérea está obstruida y se necesita paciencia para lograr un plano profundo de anestesia. Se debe aplicar monitorización anestésica estándar. El niño puede hacer apnea durante la inducción; intente mantener la permeabilidad de la vía aérea superior utilizando el avance mandibular; mantenga la mascarilla puesta y espere a que el niño reanude la ventilación espontánea. La obstrucción de la vía aérea puede empeorar debido a la pérdida del tono de la vía aérea a medida que se profundiza la anestesia, pero la colocación cuidadosa, la aplicación suave del avance mandibular y la aplicación de 5-10cm de presión positiva continua en la vía aérea (CPAP) generalmente mantendrán la permeabilidad de la vía aérea18.
Una vez que se ha logrado una profundidad anestésica adecuada, se debe obtener el acceso intravenoso si esto no se ha hecho ya, antes de la instrumentación de la vía aérea. Las pupilas deben ser pequeñas y centrales, debe haber un patrón respiratorio establecido, y no haber respuesta después de la aplicación de un avance mandibular firme.
Cuando el tejido supraglótico está inflamado (por ejemplo, epiglotitis), puede ser muy difícil visualizar la abertura glótica en la laringoscopia. La presencia de burbujas puede indicar la posición de la laringe; si el niño está anestesiado adecuadamente, una compresión manual del pecho puede ser útil para abrir momentáneamente la trayectoria espiratoria y producir unas pocas burbujas de gas expirado.
MANEJO DESPUÉS DE LA INTUBACIÓN
Una vez que se deriva la obstrucción de la vía aérea, la mayoría de los niños serán fácil de ventilar. Las excepciones pueden incluir traqueítis bacteriana si existe afectación pulmonar, lesiones por inhalación complicadas con SDRA o anafilaxia donde puede producirse broncoconstricción. Después de la intubación, el tubo traqueal solo debe cambiarse si existe una razón clínica clara que justifique el riesgo.
Después de la intubación:
- Fije el tubo traqueal de forma segura en la profundidad correcta.
- Sede y paralice al niño para garantizar la seguridad continua de la vía aérea/tubo traqueal, en ausencia de una guía interna, consulte el sitio web de CATS para el cálculo de los medicamentos/ régimen de sedación19.
- Tome una rayos X de tórax para confirmar la posición del tubo traqueal y excluya cualquier otra patología de la vía aérea.
Otras intervenciones serán dictadas por la causa subyacente de la obstrucción de la vía aérea. Se deben tomar hemocultivos si se sospecha infección, y se iniciarán los tratamientos complementarios como ceftriaxona (80 mg/kg IV) en caso de epiglotitis o traqueitis o dexametasona (0,15 mg/kg IV QDS) en caso de crup. Los pacientes con traqueítis bacteriana pueden desarrollar shock séptico y requerir más reanimación. Para quemaduras, reemplace los líquidos de acuerdo con los protocolos para quemados.
El anestesista debe permanecer con el niño hasta su transferencia a una unidad de cuidados intensivos adecuada, idealmente a través de un equipo de transporte. El niño debe ser monitoreado completamente y mantener una comunicación y registros claros en todo momento. Consulte la guía CATS sobre “esperar al equipo de recuperación” para intervenciones/manejo mientras espera la recuperación20. La Tabla 4 resume la presentación clínica y el manejo de las diferentes causas de OAS discutidas en este tutorial.
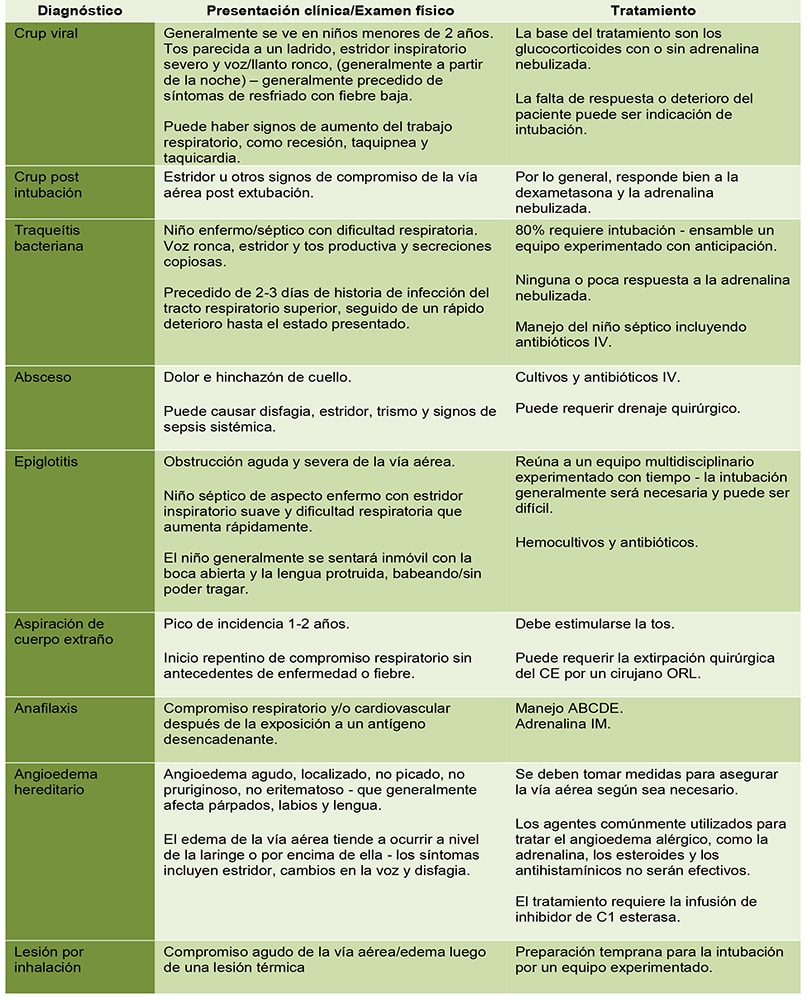
Tabla 4: Diagnóstico, presentación and manejo de las diferentes causas de OAS en niños.
RESUMEN
- La obstrucción aguda de la vía aérea superior en un niño es una situación de emergencia que requiere un manejo multidisciplinario oportuno para evitar el deterioro de la situación clínica.
- Al evaluar o tratar de mejorar la condición, se deben tomar medidas para no alterar al niño y comprometer aún más la vía aérea.
- Informar a los médicos experimentados en una etapa temprana, ya que puede llevar tiempo reunir a un equipo con la experiencia adecuada si el niño está gravemente comprometido.
- Los servicios de transporte de cuidados intensivos pediátricos pueden ser una valiosa fuente de asesoramiento telefónico para el manejo de niños comprometidos, también a partir de guías en sus sitios web.
REFERENCIAS Y LECTURA ADICIONAL
- Bryant, H. Batuwitage, B. Whittle, N. (2016) Management of the obstructed airway. Anaesthesia tutorial of the week. ATOTW 336
- Macfarlane, K. (2005) Paediatric anatomy and physiology and the basics of paediatric anaesthesia. ATOTW 7
- Advanced Paediatric Life Support: a practical approach to emergencies, 6th ed. (2016) ALSG. Wiley-Blackwell
- Johnson, D.W. (2014) Croup. BMJ Clin Evid. Sep 29
- Pfleger A, Eber E. (2013) Management of acute severe upper airway obstruction in children. Paediatr Respir Rev. Jun;14(2): 70-7
- Children’s Acute Transport Service [online] Available at http://site.cats.nhs.uk/ [Accessed 08 September 2016]
- Maloney, E. Meakin, G.H. (2007) Acute stridor in children. Continuing education in Anaesthesia, Critical Care & Pain. Vol 7 No.6
- Chigaru, L. (2013) Clinical guidelines: Upper airway obstruction (UAO) [online] Children’s Acute Transport Service. Available a http://site.cats.nhs.uk/in-a-hurry/cats-clinical-guidelines/ [Accessed 08 September 2016]
- Petrocheilou A, Tanou K, Kalampouka E, Malakasioti G, Giannios C, Kaditis AG. (2014) Viral croup: diagnosis and a treatment algorithm. Pediatr Pulmonol. May;49(5):421-9
- Moraa I, Sturman N, McGuire T, van Driel ML. (2013) Heliox for croup in children. Cochrane Database of Systematic Reviews 2013, Issue 12
- Donaldson, J.D. Maltby, C.C. (1989) Bacterial tracheitis in children. Journal of Otolaryngology; 18:101-4
- Ko-Villa, E. (2011) Anaesthetic management of retropharyngeal abscess in children. ATOTW 211
- Blackstock, D. Adderley, R.J. Steward, D.J. (1987) Epiglottitis in young infants. Anesthesiology. 67:97-100
- Rodriguez, H. Passali, G.C. Gregori, D. et al (2012) Management of foreign bodies in the airway and oesophagus. International journal of pediatric otorhinolaryngology. 76S:S84-91
- Lutman, D. (2016) CATS Clinical Guideline: Anaphylaxis / Latex Allergy [online] Children’s Acute Transport Service. Available at http://site.cats.nhs.uk/in-a-hurry/cats-clinical-guidelines/ [Accessed 15 May 2017]
- Hoyer, C. Hill, M.R. Kaminski, E.R. (2012) Angio-oedema: an overview of differential diagnosis and clinical management. Continuing education in Anaesthesia, Critical Care & Pain. Vol 12 No.6
- Difficult Airway Society. Paediatric Difficult Airway Guidelines [online] Available at https://www.das.uk.com/guidelines/paediatric-difficult-airway-guidelines [Accessed 15 May 2017]
- Prasad, Y. (2012) The difficult paediatric airway. Anaesthesia tutorial of the week. ATOTW 250
- CATS drug calculator [online] Children’s Acute Transport Service.Available at http://site.cats.nhs.uk/wp-content/uploads/2014/11/dgh_drugcalculator_v1.2.pdf [Accessed 17 May 2017]
- Polke, E. (2016) Clinical Guidelines: Management of critically ill children at local DGH [online] Children’s Acute Transport Service. Available at http://site.cats.nhs.uk/wp-content/uploads/2016/01/cats_waiting_for_team_dgh_2015.pdf [Accessed 15 May 2017]



