Obstetric Anaesthesia
POINTS CLES
- La péridurale obstétricale permet une analgésie sure et efficace avec un minimum d’effets secondaires pour la mère et le foetus.
- Une bonne connaissance de l’anatomie et des voies de la douleur est indispensable pour assurer une analgésie péridurale pendant le travail.
- Il peut être difficile de recueillir un consentement pendant le travail.
- La péridurale obstétricale est bénéfique dans certaines circonstances : forte probabilité d’extraction instrumentale ou chirurgicale en urgence, difficultés prévisibles de contrôle des voies aériennes, pathologies (i.e. pré-éclampsie) requérant une réduction de la réponse au stress pendant le travail.
- Le risque de lésion nerveuse définitive au cours des péridurales obstétricales peut atteindre 1/80 000
- Les péri-rachianesthésies combinées (PRC), rachi-anesthésies en bolus (RAB) et péridurales avec ponction durale (PPD) sont des blocs centraux alternatifs à la péridurale pendant le travail.
INTRODUCTION
La péridurale pendant le travail est sûre et bien acceptée ; elle procure une analgésie efficace aux parturientes. La diminution des doses limite le bloc moteur, ne modifie pas le déroulement du travail, et a un minimum d’effets sur la mère et le foetus. La péridurale pendant le travail peut également assurer l’anesthésie pour une extraction instrumentale ou une césarienne.
Circonstances particulières où la péridurale peut être bénéfique1
- Pre-éclampsie (en l’absence de thrombopénie sévère ou de troubles de la coagulation)
- Index de masse corporelle (IMC) élevé
- Difficultés prévisibles d’intubation ou autres risques particuliers de l’anesthésie générale
- Risque élevé d’extraction instrumentale, par exemple présentation par le siège ou grossesse multiple
- Essai de travail sur des antécédents de césarienne
- Maladie cardio-vasculaire, cérébro-vasculaire ou respiratoire de la mère1
- Troubles rachidiens rendant la réalisation d’un bloc central « en urgence » difficile, exemple scoliose.
Contre-indications à la péridurale obstétricale1:
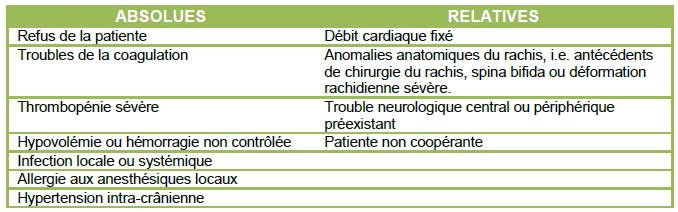
Consentement et risques des péridurales obstrétricales2
- 1 sur 10 nécessite un geste supplémentaire pour assurer l’efficacité (i.e. retrait du cathéter)
- 1 sur 20 nécessite un repositionnement du cathéter
- 1 sur 100 : ponction durale accidentelle
- 1 sur 24 000 : lésion nerveuse temporaire, comme une parésie ou des paresthésies temporaires d’un membre persistant moins de 6 mois
- 1 sur 80 000 : lésion nerveuse définitive, comme une parésie ou des paresthésies définitives.
- Saignement, y compris l’hématome péridural.
- Infection, y compris l’abcès péridural
- Prurit
- Hypotension
- Augmentation du risque d’extraction instrumentale.
Obtenir un consentement informé à la mise en place d’une péridurale peut être difficile en phase de travail établi. Le processus est simplifié si l’information a pu être donnée avant le début du travail, par exemple à l’aide d’un fascicule explicatif.1 Le recueil des détails de la discussion menant au consentement peut être amélioré en demandant à la parturiente de signer le document de consentement informé écrit avant d’être en travail actif.
ANATOMIE DU RACHIS ET DE L’ESPACE PERIDURAL
Une bonne connaissance de l’anatomie du rachis est la pierre angulaire de la réalisation sécurisée de la péridurale obstétricale.
La colonne vertébrale
La colonne vertébrale soutient et protège la moelle épinière. Il y a cinq vertèbres lombaires qui ont de gros corps vertébraux pour supporter le poids du corps, et dont la taille augmente de L1 à L5.3
Des disques intervertébraux séparent les corps vertébraux. Le canal rachidien contient les espaces péridural et sous-arachnoïdien. Les corps vertébraux sont reliés en avant par le ligament longitudinal antérieur et en arrière (sur le mur antérieur du canal rachidien) par le ligament longitudinal postérieur ; tous deux s’étendent de l’occiput au sacrum. Lors de la ponction péridurale, trois ligaments sont traversés : le supraspinal, l’interspinal et le ligament jaune (Figure 1).
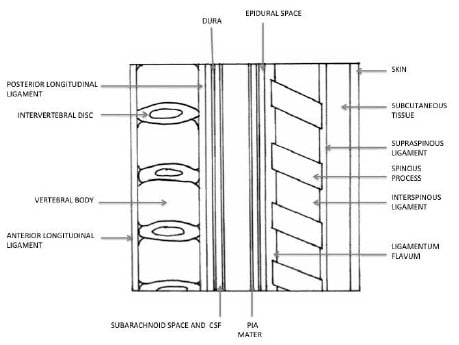
Figure 1. Anatomie d’intérêt pour la péridurale obstétricale
L’espace péridural
L’espace péridural est un espace virtuel qui entoure la dure-mère et s’étend du foramen magnum jusqu’au hiatus sacré au niveau de S2/S3.
Les limites de l’espace péridural sont les suivantes :
- En haut fusion des feuillets méningé et périosté de la dure mère au niveau du foramen magnum
- En bas membrane sacro-coccygienne
- En avant ligament longitudinal postérieur, corps vertébraux et disques inter-vertébraux
- De côté pédicules and foramens intervertébraux
- En arrière ligament jaune et lames vertébrales
L’espace péridural contient de la graisse, les racines nerveuses, les artères médullaires, les plexus veineux extraduraux, du tissu conjonctif, des lymphatiques et le sac dural.4
Chez l’adulte, la moelle épinière se termine le plus souvent en L1-L2 (L3 dans 10% des cas), le sac dural se termine en S2 et se prolonge par le filum terminale qui s’attache au ligament coccygien.5
Repères cutanés
Une bonne connaissance des repères cutanés est fondamentale pour identifier le bon niveau vertébral pour la ponction péridurale. On trace une ligne imaginaire entre le sommet des crêtes iliaques, qui correspond à l’apophyse épineuse de L4 ou à l’espace intervertébral L4-L5 (ligne intercristale de Tuffier). Chez la parturiente, la ligne de Tuffier croise le rachis à un niveau plus élevé (L3-L4) du fait de la bascule en avant du pelvis.6 En conséquence, les anesthésistes piquent souvent à un niveau plus élevé que prévu. Ceci est particulièrement pertinent lorsqu’on envisage de réaliser une PRC.7 Une échographie de la région avant ponction peut permettre de confirmer le bon niveau vertébral, la localisation de la ligne médiane et à quelle profondeur se trouve l’espace péridural.8
Les voies de la douleur pendant le travail
Pendant la première phase du travail, les influx nerveux afférents du segment inférieur de l’utérus et du col entraînent une douleur viscérale, mal localisée et diffuse par nature. Les corps cellulaires de ces neurones sont situés dans les ganglions de la racine dorsale de D10 à L1. Pendant la deuxième phase du travail, les influx nerveux en provenance du vagin et du périnée transmettent une douleur somatique, mieux localisée. Ces influx somatiques cheminent principalement par les nerfs honteux jusqu’aux ganglions de la racine dorsale de S2 à S4.9
Idéalement, le bloc péridural devrait assurer une perte sensitive des dermatomes D10 à L5 (avec un bloc moteur minimal) pour garantir l’analgésie pendant les deux phases du travail.
Positionnement de la patiente pour un bloc central
La péridurale obstétricale est le plus souvent réalisée soit en position assise, soit en décubitus latéral fléchi, en fonction de la compliance et du confort de la mère, ainsi que de la préférence de l’anesthésiste. La réalisation de la péridurale en position assise a un pourcentage de succès dès la première tentative plus élevé, et le geste est plus rapide qu’en décubitus latéral.10
Equipement et technique d’insertion
L’équipement de base nécessaire pour la réalisation d’une péridurale est :
- Tenue stérile avec chapeau, bavette, américaine, gants, solution désinfectante (i.e. Hibiscrub™)
- Pack stérile avec tampons et champs
- Solution désinfectante cutanée i.e. Chlorhexidine 0.5%
- Anesthésique local pour la peau i.e. lidocaine 1%
- Chlorure de sodium 0.9%
- Aiguille de Tuohy (18 or 16G)
- Seringue pour rechercher la perte de résistance
- Cathéter péridural
- Filtre pour péridurale
- Système de verrouillage pour fixer la péridurale à la peau
La technique de repérage de l’espace péridural par perte de résistance peut utiliser soit de l’air soit du chlorure de sodium isotonique. Des cas cliniques ont été publiés de pneumocéphale et d’une fréquence accrue de perforation de la dure-mère et de bloc en mosaïque avec la technique utilisant le gaz, par conséquent l’utilisation du chlorure de sodium est privilégiée.11
LES BLOCS CENTRAUX EN SALLE DE NAISSANCE : QUELLES SONT LES OPTIONS ?
Il existe des techniques de blocs centraux alternatives à la péridurale obstétricale traditionnelle. Le choix premier peut varier avec l’expérience de l’anesthésiste, les protocoles institutionnels et la situation clinique.
La péridurale obstétricale :
La péridurale obstétricale n’augmente pas la fréquence des césariennes, mais prolonge à la marge la durée de la seconde phase du travail et augmente le recours à l’assistance pour l’extraction par voie basse.12 La péridurale obstétricale comparée à l’administration systémique d’analgésiques diminue la douleur et augmente les scores de satisfaction de la mère. C’est la solution la plus efficace au cours du travail.
Les schémas thérapeutiques modernes pour la péridurale obstétricale (i.e. 0,0625% à 0,1 % de bupivacaine associée à 2-4 μg/ml de fentanyl ou à 0,4 μg/ml de sufentanil) diminuent la dose totale nécessaire d’anesthésique local et donc le bloc moteur généré, permettant éventuellement à la parturiente de déambuler.13
Plusieurs protocoles d’administration des agents dans la péridurale obstétricale ont été proposés. Actuellement les possibilités sont : l’administration intermittente de bolus par le médecin ou une infirmière, l’analgésie péridurale contrôlée par la patiente (Patient Controlled Epidural Analgesia (PCEA)), les bolus périduraux intermittents programmés (Programmed Intermittent Epidural Boluses (PIEB)) ou les perfusions continues.
La péridurale obstétricale procure une analgésie continue et sûre tout au long du travail et peut, en augmentant la concentration de l’anesthésique local utilisé, être convertie en anesthésie permettant une intervention chirurgicale.
Péri-rachianesthésie combinée (PRC)
Une PRC associe le délai rapide d’installation de l’analgésie par la composante “rachianesthésie” avec le bénéfice de la poursuite de l’analgésie obstétricale par le cathéter de péridurale. Une PRC peut être réalisée par la dissociation d’une rachianesthésie en bolus unique suivie de la mise en place séparée d’un cathéter péridural (voir ci-dessous), ou par une technique de l’aiguille dans l’aiguille. Pour les doses de la composante “rachianesthésie” de la PRC, voir la section rachianesthésie en bolus ci-dessous.
Si l’on compare la PRC à la péridurale obstétricale, il n’y a pas de différence de fréquence des ponctions accidentelles de la dure mère, des céphalées après ponction de la dure mère, de besoin en analgésie complémentaire, de niveau de satisfaction de la mère ou de technique d’accouchement. Par rapport à la péridurale obstétricale, le PRC comporte un risqué augmenté d’hypotension transitoire avec bradycardie foetale nécessitant traitement.14
La PRC est une technique légèrement plus compliquée et il y a un risque théorique que le cathéter de péridurale obstétricale n’ait pas pu être testé pour la chirurgie si celle-ci est requise tôt après la PRC.
Le troisième audit national britannique (3rd National Audit Project2) a montré que la PRC augmentait le risque global par rapport à la péridurale simple. L’interprétation, qu’elle soit optimiste ou pessimiste, de la fréquence des lésions définitives, des paraplégies ou des morts pour 100 000 patients traités en péri opératoire dans la population générale, montre une augmentation du risque avec la PRC. Ceci n’a pas été démontré chez les parturientes.
Rachianesthésie en bolus unique
En analgésie obstétricale, la rachianesthésie en bolus unique permet d’obtenir le soulagement de la douleur pour un accouchement immédiat.15 Les parturientes multipares sont probablement les meilleures candidates pour cette technique du fait de la progression rapide du travail. Le soulagement procuré par une dose de 2.5mg de bupivacaine associée à 25μg de fentanyl peut durer jusqu’à deux heures.15
Comparée à la péridurale, la rachianesthésie en bolus unique provoque davantage d’hypotensions avec bradycardie foetale.2 L’anesthésiste doit anticiper ce risque et disposer immédiatement de néosynephrine, d’éphédrine et/ou de trinitrine. L’hypotension transitoire peut contribuer à la bradycardie foetale, mais celle-ci est surtout en rapport avec une augmentation du tonus utérin secondaire à la réduction rapide des catécholamines circulantes (en particulier l’adrénaline). L’administration de trinitrine (intraveineuse ou sublinguale) provoque une tocolyse qui améliore la bradycardie foetale.
Rachianesthésie en bolus unique suivie d’une péridurale
Une rachianesthésie en bolus unique peut être immédiatement suivie d’une péridurale. Il s’agit là d’une technique utile chez une patiente stressée pour obtenir un soulagement rapide et faciliter la mise en position.
La péridurale avec ponction de la dure mère (PPD)
Une technique alternative pour les parturientes en travail est la PPD. Cette technique se rapproche de la PRC, en ce qu’il y a ponction délibérée de la dure mère avec une aiguille de rachianesthésie, mais aucun anesthésique local n’est administré en intrathécal. La PPD évite l’instabilité hémodynamique potentielle due aux anesthésiques intrathécaux et renforce l’analgésie obstétricale lorsqu’on la compare aux techniques péridurales classiques.16 Comparée à la péridurale simple, la PPD améliore l’analgésie en « empruntant » l’espace intrathécal : par le trou créé dans la dure mère, de l’anesthésique peut passer de l’espace péridural à l’espace intrathécal. Cette technique, de même que la PRC, permet une confirmation indirecte du bon positionnement du cathéter péridural : si l’aiguille de rachianesthésie placée à travers l’aiguille de péridurale ramène du liquide céphalo-rachidien (LCR), le cathéter de péridurale lui-même a de bonnes chances d’être médian.
Cette technique de PPD n’est pas actuellement largement répandue.
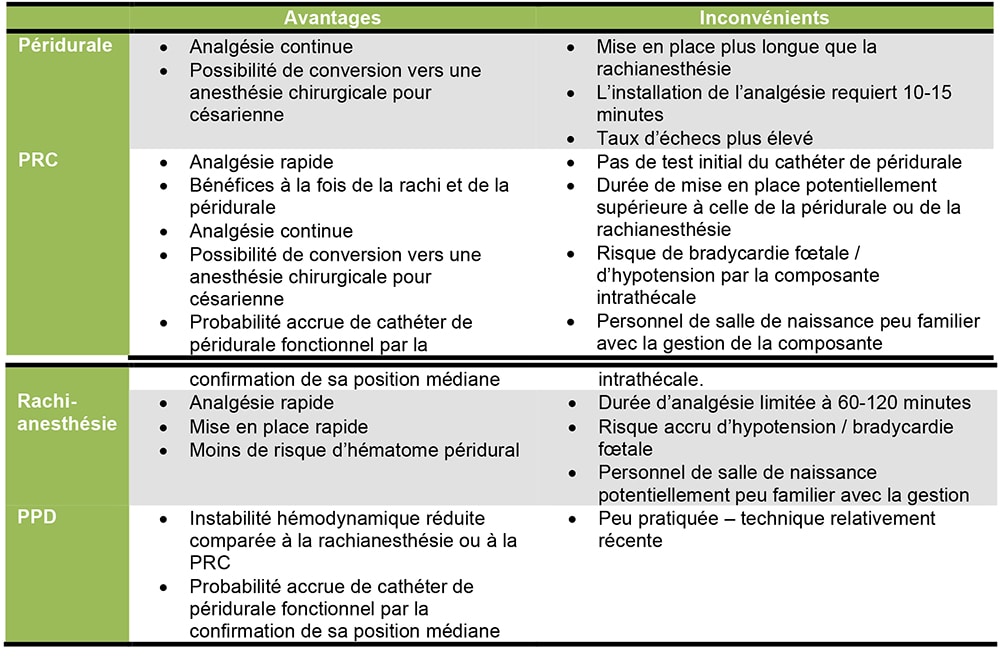
Table 1. Avantages et inconvénients des différentes techniques de bloc central pour l’analgésie obstétricale
La dose test
Une dose péridurale test peut reconnaitre le positionnement accidentel intrathécal ou intravasculaire du cathéter de péridurale. L’absence de diagnostic de ce placement erroné peut conduire à une rachianesthésie haute, voire totale, ou à des signes de toxicité systémique des anesthésiques locaux.
Historiquement, 3ml de xylocaïne 1.5% adrénalinée au 1/200 000 était la dose test utilisée. La xylocaïne intrathécale pouvait donner des signes rapides de rachianesthésie tandis que l’adrénaline intravasculaire pouvait entraîner une tachycardie transitoire. Cependant, l’usage de l’adrénaline est peu fiable car la tachycardie transitoire peut être confondue avec celle qui accompagne les douleurs de contraction utérine.16 – 17
La tendance actuelle est d’utiliser pour la « dose test » de faibles doses d’anesthésique local sans adrénaline. Ceci permet de réduire le bloc moteur, améliorant les chances de déambulation. Les doses et les agents actuellement utilisés pour les doses test sont très variés, de 3 à 20 mg de bupivacaine ou 15 à 90 mg de xylocaine.18 Chaque dose administrée à travers un cathéter de péridurale, que ce soit pour mettre en place un bloc ou pour traiter un pic douloureux, doit être considérée comme une « dose test » car les cathéters peuvent migrer en intrathécal ou en intravasculaire, même s’il avaient initialement été correctement positionnés dans l’espace péridural
REFERENCES ET LECTURES COMPLEMENTAIRES
- Obstetrics Anaesthetists Association. Available from: http://www.oaaanaes.ac.uk/assets/_managed/editor/File/Guidelines/epidural% 20for%20labour/Painrelief_for_labour_Swales_Southampton.pdf (accessed 14 January 2016)
- The 3rd National Audit Project of the The Royal College of Anaesthetists. Available from: http://www.rcoa.ac.uk/system/files/CSQ-NAP3-Full_1.pdf (accessed 14 January 2016)
- Lumbar Spine Anatomy. Available from: http://emedicine.medscape.com/article/1899031-overview (accessed 14 January 2016)
- Richardson J, Groen G. Applied Epidural Anatomy. Contin Educ Anaesth Crit Care Pain 2005;5(3):98-100
- Barash PG, Cullen BF, Stoelting RK et al. Clinical anesthesia. 6th Edition. 1989. p565.
- Bucklin B, Gambling D, Wlody D. A Practical Approach to Obstetric Anaesthesia. 1st Edition. 2009. P145
- Margarido CB, Mikhael R, Arzola C et al.The intercristal line determined by palpation is not a reliable anatomical landmark for neuraxial anesthesia. Can J Anaesth 2011;58(3):262-6
- Amin WA, Osama Abou Seada M, Bedair EMA et al. . Comparative study between ultrasound determination and clinical assessment of the lumbar interspinous level for spinal anaesthesia. M E J Anesth 2014;22(4):407-12
- Shorthouse JR. SAQs for the Final FRCA Examination (Oxford Specialty Training Revision Texts) Paperback 28 July 2011
- Nishi M, Usukaura A, Kidani Y et al. Which is a better position for insertion of a high thoracic epidural catheter: sitting or lateral decubitus? J Cardiothorac Vasc Anesth. 2006;20(5):656-8
- Nistal-Nuño B, Gómez-Ríos MÁ. Case Report: Pneumocephalus after labor epidural anesthesia. F1000Research. 2014;3:166.
- Gaiser RR. Labor epidurals and outcome. Best Pract Res Clin Anaesthesiol. 2005;19(1):1-16
- Sunil T. Labour analgesia: Recent advances. Ind J Anaesth 2010;54(5):400–408
- McGrady E, Litchfield K. Epidural analgesia in labour. Contin Educ Anaesth Crit Care Pain 2004;4(4):114-17
- Viitanen H, Viitanen M, Heikkila M. Single-shot spinal block for labour analgesia in multiparous parturients. Acta Anaesthesiol Scand 2005;49(7):1023-9
- Cappiello E, O’Rourke N, Segal S et al.A randomized trial of dural puncture epidural technique compared with the standard epidural technique for labor analgesia. Anesth Analg 2008;107(5):1646-51
- Hermanides J, Hollmann MW, Stevens MF et al. Failed epidural: causes and management. Br J Anaesth 2012;109(2):144-54
- Gardner IC, Kinsella SM. Obstetric epidural test doses: a survey of UK practice. Int J Obstet Anesth. 2005 Apr;14(2):96-103.



