Obstetric Anaesthesia
PERGUNTAS
Antes de ler este tutorial, tente responder às seguintes perguntas. As respostas podem ser encontradas no final do artigo.
- A cirurgia não obstétrica na gestante:
a) ( ) Ocorre em aproximadamente 5% das gestações.
b) ( ) O procedimento mais comum é a apendicectomia.
c) ( ) Está associada à maior incidência de malformações congênitas.
d) ( ) Está associada à maior incidência de aborto.
e) ( ) A laparoscopia está contraindicada. - Durante a gestação:
a) ( ) Há redução do MAC em 10%.
b) ( ) Os níveis de colinesterase plasmática encontram-se aumentados.
c) ( ) A duração da succinilcolina torna-se prolongada.
d) ( ) Há redução no consumo de plaquetas.
e) ( ) A capacidade residual funcional pode ser menor que o volume de fechamento alveolar. - Em relação à segurança fetal durante uma cirurgia não obstétrica:
a) ( ) O maior risco é a teratogenicidade.
b) ( ) A hiperóxia não causa problemas ao feto.
c) ( ) A monitorização da frequência cardíaca fetal no perioperatório melhora o desfecho fetal.
d) ( ) O anestésico de escolha é a cetamina.
e) ( ) A hipercarbia materna deve ser evitada.
INTRODUÇÃO
Aproximadamente 2% das gestantes são submetidas a cirurgias não obstétricas durante a gestação. Essa frequência pode ser consideravelmente maior durante o primeiro trimestre, quando a gestação ainda não foi diagnosticada. Aproximadamente 42% dos procedimentos são realizados no primeiro trimestre, 35% durante o segundo e 23% durante o terceiro trimestre.
A incidência e tipos de cirurgias realizadas em gestantes são similares aos procedimentos realizados em mulheres jovens não gestantes. O abdome agudo é a principal causa de intervenções cirúrgicas, sendo a apendicectomia a cirurgia mais frequente, seguida pela colecistectomia. A gestação predispõe à coletíase e aproximadamente 3% das gestantes desen-volvem litíase biliar, embora apenas uma minoria necessite de intervenção cirúrgica. Doenças anexiais, como a rotura ou torção de cistos ovarianos, e traumatismos são outras possíveis indicações de cirurgia na gestação. As emergências neurológicas e cardiovasculares que exigem intervenção cirúrgica são menos comuns. Todavia, o aumento da demanda cardiovascular secundário à gestação pode descompensar doenças valvares prévias ou precipitar dissecção aórtica.
Os anestesistas que realizam anestesias em gestantes submetidas a cirurgias não obstétrica devem zelar pelo bem estar do binômio materno-fetal. Assim, faz-se necessário o conhecimento a respeito das alterações fisiológicas e anatômicas ocasionadas pela gestação, bem como a adequada escolha da técnica e drogas anestésicas. A asfixia, as drogas teratogênicas ou que possam desencadear o trabalho de parto prematuro devem ser evitadas visando ao bem estar fetal.
SEGURANÇA MATERNA
Alterações fisiológicas e anatômicas
Alterações cardiovasculares
Durante a gestação ocorre aumento do débito cardíaco materno em 50%, com pico máximo ao fim do segundo trimestre. Esse aumento no débito é secundário ao aumento da frequência cardíaca e do volume de ejeção, que se elevam em 25% e 30%, respectivamente. O aumento da frequência cardíaca é a resposta reflexa à diminuição da resistência vascular sistêmica (RVS) causada pelos altos níveis de estrogênio e progesterona. A hipertrofia e dilatação ventricular esquerda facilitam o aumento do volume de ejeção, porém a contratilidade miocárdica permanece inalterada.
Podem ocorrer alterações eletrocardiográficas sem relevância clínica, como o desvio do eixo para esquerda e as discretas alterações do segmento ST e da onda T. O aumento do fluxo sanguíneo pode causar turbilhonamento que se manifesta através de sopros cardíacos.
Ao ultrapassar os limites pélvicos, o aumento de volume uterino pode levar à compressão da veia cava inferior e da aorta descendente durante a posição supina. A compressão da veia cava inferior causa redução do retorno venoso e, conse- quentemente, redução da pré-carga, o que reduz o débito cardíaco em até 20%, determinando a síndrome da hipotensão supina. Apesar da hipotensão ocasionada pela gestação, há um mecanismo compensatório através do aumento de tônus simpático, que resulta em vasoconstrição e taquicardia. Essas alterações podem modificar a distribuição do fluxo sanguí-neo, com menor aporte para o útero, ocasionando estresse fetal. A compressão da aorta pode reduzir ainda mais o fluxo sanguíneo uterino. Assim, a compressão aorto-cava torna-se clinicamente relevante, principalmente a partir da 20a semana gestacional. Os sintomas podem ser amenizados pela adoção do decúbito lateral esquerdo em pelo menos 15o. As alterações circulatórias desencadeadas por alterações de decúbito são essências no manuseio cirúrgico da paciente gestante, principalmente nos casos de anestesia regional, uma vez que a hipotensão pode ser agravada pelo bloqueio simpático.
Há um aumento da volemia durante a gestação, que ao termo pode ser de 35 a 55%. Há aumento do volume plasmático e da produção de eritrócitos, porém, proporcionalmente, como o volume plasmático se eleva de forma mais acentuada, ocorre anemia dilucional. A redução da viscosidade sanguínea melhora o fluxo uteroplacentário, enquanto o aumento davolemia exerce fator protetor em relação a hemorragias no momento do parto. O aumento da frequência cardíaca basal, secundário ao aumento da volemia, durante a gestação pode atrasar o diagnóstico da hipovolemia.
A gestação associa-se com hipercoagulabilidade sanguínea, com aumento de risco de trombose. A contagem plaquetária pode estar numericamente reduzida pela diluição, porém o que ocorre é o aumento da produção e do consumo das pla-quetas. A gestação é um fator de risco significativo para tromboembolismo e por isso a profilaxia contra eventos trom-boembólicos é essencial no período pós-operatório, quando outros fatores de risco como a imobilidade e estados hiperca- tabólicos estão associados.
Alterações respiratórias
As alterações respiratórias decorrentes da gestação são possivelmente as mais importantes para os anestesistas. Ao termo, ocorre um aumento na demanda de oxigênio em até 60%, alcançado através do aumento do débito cardíaco e da ventilação minuto (VM). O aumento da frequência respiratória e do volume corrente permite um acréscimo na VM de até 45%. Tal aumento da VM é mediado pela progesterona que atua como estimulante respiratório e pode ocasionar uma discreta alcalose respiratória (PaCO2 reduzida em 1kPa). O aumento no pH sanguíneo é limitado pela maior excreção renal de bicarbonato. A hipocapnia deve ser mantida nas gestantes submetidas à ventilação mecânica, visto que um aumento na PaCO2 materna reduziria a diferença de gradiente de CO2 do feto para a mãe, dificultando a difusão do CO2 e causando acidose fetal.
A capacidade residual funcional (CRF) é a maior reserva de oxigênio nos pacientes em apnéia e encontra-se reduzida na gestante em decorrência do aumento de volume uterino, que desloca o diafragma e dificulta sua mobilidade. A posição supina e o aumento da idade gestacional, com aumento de volume uterino, exacerbam essa alteração respiratória.
O manuseio da via aérea pode ser desafiador durante a gestação. A ventilação sob máscara pode tornar-se mais difícil pelo aumento do volume das partes moles da região cervical. O ganho de peso e o aumento do volume das mamas difi-cultam a laringoscopia. O edema das cordas vocais, ocasionado pelo aumento da permeabilidade vascular, dificulta a intubação traqueal e aumenta o risco de sangramento, fato que pode dificultar novas tentativas e aumentar as chances de falha na intubação traqueal. O aumento do consumo de oxigênio materno associado à redução da CRF resulta em rápida dessaturação durante as tentativas de intubação. Por isso, pode ser necessário utilizar um tubo traqueal de menor calibre e o anestesista responsável deve estar familiarizado com o algoritmo da via aérea difícil. A intubação nasal deve ser evitada pelo aumento da vascularização das membranas mucosas.
Por todas essas alterações, a pré-oxigenação adequada é essencial antes da indução da anestesia e deve ser confirmada preferencialmente pela monitorização da fração expirada de oxigênio, que nos casos ideais deve ser superior a 90% (0,9). A eficiência da pré-oxigenação de gestantes a termo é prejudicada pelo posicionamento em decúbito dorsal, porque o volume de fechamento alveolar pode exceder a CRF, por isso a discreta elevação do dorso da mesa cirúrgica pode ser útil durante a pré-oxigenação.
Alterações gastrointestinais
A progesterona reduz o tônus do esfíncter esofágico inferior (EEI) e aumenta a incidência de refluxo gastroesofágico, sintoma frequente pelas alterações anatômicas da gestação. O útero gravídico é deslocado para cima e para a esquerda, pressionando a porção intra-abdominal do esôfago sobre a cavidade torácica na maioria das gestantes, ocasionando redu-ção na pressão e incompetência do EEI. Tais características associadas à redução do pH gástrico, aumentam o risco e a gravidade da pneumonite aspirativa em pacientes gestantes submetidas a anestesia geral.
Recomenda-se o uso de drogas profiláticas para pneumonite aspirativa em pacientes com mais de 16 semanas gestacio-nais que serão submetidas à anestesia geral. A profilaxia inclui antiácido não particulado, como citrato de sódio 0,3M (30mL), e um antagonista do receptor H2, como a ranitidina 150mg por via oral ou 50mg por via endovenosa (EV). Al-guns anestesistas preferem prescrever procinéticos, como a metoclopramida. Para a indução anestésica, deve-se utilizar a técnica de sequência rápida com bloqueador neuromuscular de ação rápida como a succinilcolina, compressão da cartila-gem cricóide e utilização de tubo traqueal com balonete (manguito). As pacientes devem ser extubadas acordadas e em decúbito lateral.
- Lembre-se da inclinação lateral esquerda para evitar a compressão aorto-cava.
- Lembre-se da pré-oxigenação cuidadosa para evitar a hipóxia.
- Lembre-se da profilaxia com antiácidos e da sequência rápida para redução do risco de aspiração.
Drogas: alteração da farmacocinética e farmacodinâmica
A farmacocinética e farmacodinâmica estão alteradas durante a gestação, por isso deve haver cautela na administração das drogas anestésicas.
A progesterona e as endorfinas endógenas reduzem a concentração alveolar mínima (MAC) dos anestésicos inalatórios em 30%. Apesar da redução dos níveis de colinesterase plasmática em 25% desde o início da gestação, a duração do BNM produzido pela succinilcolina não está aumentada. O BNM com agentes adespolarizantes é prolongado. A monitorização do BNM com utilização do estimulador de nervos é recomendada.
O aumento do volume sanguíneo causa hipoalbuminemia fisiológica, que altera o grau de ligação protéica e aumenta a fração livre das drogas, fato que pode ser observado na farmacocinética dos anestésicos locais. Além da redução das proteínas plasmáticas, há aumento da sensibilidade dos tecidos nervosos à ação dos fármacos, reduzindo a dose terapêutica e o limiar de toxicidade dos anestésicos locais.
A compressão da veia cava pelo aumento de volume uterino causa distensão do plexo venoso epidural, reduzindo os espaços epidural e subaracnóideo. Assim, ocorre maior dispersão dos anestésicos locais no neuroeixo e maior risco de punção intravascular inadvertida. A aspiração cuidadosa antes da administração dos agentes deve ser realizada.
SEGURANÇA FETAL
Prevenção da asfixia fetal
Um dos maiores riscos perioperatórios é a asfixia intrauterina, que pode ser evitada através da manutenção da oxigenação adequada e estabilidade hemodinâmica materna. É essencial evitar hipóxia, extremos de hipocarbia ou hipercarbia, hipo- tensão e hipertonia uterina. A hipoxemia materna causa vasoconstrição uteroplacentária e redução da perfusão, causando hipóxia, acidose e, em casos extremos, a morte fetal.
Existe uma relação linear entre a PaCO2 materna e a fetal. A hipercarbia materna limita a difusão de CO2 do sangue fetal para o materno e pode levar à acidose fetal. Por isso, a monitoração da fração expirada de CO2 deve ser utilizada para guiar a ventilação. Em cirurgias prolongadas ou laparoscópicas, a gasimetria arterial deve ser considerada. A hipocarbia extrema deve ser evitada pela possibilidade de vasoconstrição uteroplacentária e acidose fetal, porém a discreta hipocar-bia fisiológica da gestação deve ser mantida (PaCO2 aproximada em 4kPa ou 30mmHg).
Não existe autorregulação do fluxo uteroplacentário que é dependente apenas do débito cardíaco e da pressão arterial materna. Existem diversas causas para a hipotensão: agentes anestésicos, bloqueios de neuroeixo, hipovolemia e com- pressão aorto-cava. A hipotensão materna deve ser prontamente tratada através da reposição volêmica e do deslocamento lateral do útero para a esquerda. Vasopressores podem ser necessários e, atualmente, acredita-se no benefício dos agonis-tas alfa, como a fenilefrina e o metaraminol, em relação aos simpatomiméticos indiretos como a efedrina. Além disso, a efedrina apresenta início de ação mais lento, maior duração e possibilidade de taquifilaxia.
Drogas e a teratogenicidade
A teratogenicidade é definida como a alteração significativa de qualquer função ou forma da criança secundária a trata-mentos realizados no período pré-natal. A teratogenicidade das drogas depende da dose e via de administração, da idade fetal e da espécie em que são administradas. Durante as duas primeiras semanas da gestação humana ocorre o fenômeno de tudo ou nada: aborto ou gestação mantida com feto saudável. O período da terceira à oitava semana da gestação é o mais importante para a organogênese, sendo o mais sensível aos efeitos teratogênicos das drogas. Após esse período, a exposição às drogas não causa malformações, porém pode ocasionar retardo de crescimento fetal.
Apesar de apresentarem teratogenicidade em muitas espécies de animais, a maioria das drogas anestésicas é segura em humanos. O maior risco relacionado às drogas anestésicas é a asfixia fetal perioperatória e não a teratogenicidade. Estu-dos que observaram gestantes submetidas a cirurgias não obstétricas não evidenciaram aumento na incidência de mal- formações congênitas, porém evidenciaram aumento na incidência de abortos, restrição de crescimento intrauterino e baixo peso ao nascimento, relacionados ao procedimento cirúrgico e não às drogas anestésicas. A partir de estudos em animais e estudos epidemiológicos, existe a preocupação com a possibilidade de drogas utilizadas em anestesia geral causarem atraso no desenvolvimento neurológico infantil. Porém, não se devem extrapolar estudos em animais para seres humanos, pois os resultados em animais não são idênticos aos resultados em humanos. Nos estudos epidemiológicos os fatores de confusão como a anestesia, a causa da cirurgia e as comorbidades são de difícil distinção.
O óxido nitroso inibe a metionina sintetase, por isso poderia afetar a síntese de DNA e o desenvolvimento fetal. Existem evidências de que esse gás é teratogênico em roedores, principalmente durante a organogênese, porém ainda não existem evidências em humanos. Como a anestesia pode ser realizada com segurança na ausência do óxido nitroso, deve-se evitá- lo ao realizar anestesia em gestantes para procedimentos não obstétricos.
Outra droga que gera preocupações é a cetamina, por causar aumento do tônus uterino e possível asfixia fetal, por isso deve ser evitada nos dois primeiros trimestres da gestação. Esse efeito não ocorre no terceiro trimestre.
Em estudos com animais, os benzodiazepínicos estão associados à maior incidência de fenda palatina e labial, porém essa associação em humanos é controversa. Uma dose única não está associada à teratogenicidade. O uso prolongado deve ser evitado pela possibilidade de abstinência fetal. Dose única é útil para ansiólise no pré-operatório.
Prevenção do trabalho de parto prematuro e monitorização fetal
A cirurgia durante a gestação aumenta o risco de aborto, de trabalho de parto prematuro e de prematuridade. Esse risco torna-se ainda maior em procedimentos intra-abdominais. A manipulação uterina deve ser minimizada e drogas que au-mentam o tônus uterino (cetamina) devem ser evitadas. Terapia profilática com tocolíticos é controversa, uma vez que existem efeitos colaterais maternos e sua eficácia durante cirurgias não obstétricas não foi comprovada.
Monitorização fetal no perioperatório é controversa. Da 18-22 semanas a frequência cardíaca fetal (FCF) pode ser moni-torada e a partir da 25a semana a variabilidade da FCF pode ser observada. A monitorização contínua pode ser difícil em cirurgias abdominais ou em caso de obesidade materna. As drogas anestésicas reduzem a FCF basal e sua variabilidade, por isso a interpretação dos dados é difícil e pode levar a intervenções desnecessárias. Drogas anestésicas não causam desacelerações ou bradicardia fetal persistente, sinais de sofrimento fetal agudo. Com o auxílio da monitorização, pode-se intervir quando necessário através da otimização dos parâmetros hemodinâmicos maternos, oxigenação e ventilação adequadas.
Apesar da monitorização fetal perioperatória não evidenciar melhora no desfecho fetal, uma boa medida seria, quando possível, a monitorização fetal através da cardiotocografia (CTG) nos fetos com idade fetal adequada. Os obstetras e neonatologistas devem estar informados, profissionais experientes na interpretação da CTG devem estar presentes e um plano de ação em caso de alterações ao exame que mostrem sofrimento fetal agudo não responsivo ao tratamento conser-vador deve ser traçado previamente.
Caso a idade fetal não permita a monitorização através da CTG ou a CTG não esteja disponível, a monitorização da FCF pré e pós operatória deve ser realizada e os profissionais devem estar alertas para os sinais de trabalho de parto prematu-ro.
CIRURGIA LAPAROSCÓPICA
No passado, existia a preocupação com a segurança fetal durante cirurgias laparoscópicas. Existia a preocupação de trauma direto ao útero e ao feto, acidose fetal devido à absorção do CO2 e redução do debito cardíaco secundário ao au-mento da pressão intra-abdominal e posicionamento, com redução da perfusão uteroplacentária.
As vantagens da cirurgia laparoscópica para a mãe e o feto são a redução da dor pós-operatória (menor quantidade de drogas analgésicas), tempo de recuperação mais curto e menor risco de eventos tromboembólicos.
Um estudo sueco comparou laparotomias e laparoscopias realizadas em dois milhões de gestantes. A incidência de pre- maturidade, restrição de crescimento e baixo peso ao nascimento foram maiores em ambos os grupos comparados a po- pulação gestante não submetida à cirurgia, porém não houve diferença significativa entre os grupos de estudo quanto a esses desfechos.
Assim, a gestação não deve ser uma contraindicação para procedimentos laparoscópicos. Algumas precauções devem ser tomadas: dispositivos pneumáticos devem ser utilizados para promover o retorno venoso e uma menor pressão (<12mmHg) deve ser utilizada no pneumoperitônio, quando possível. Compressão aorto-cava deve ser evitada e altera-ções no posicionamento devem ser realizadas de forma lenta e cautelosa. PaCO2 deve ser monitorada através da fração expiratória de CO2 e gasimetria arterial deve ser realizada, quando indicada. FCF deve ser monitorada para que se possa detectar precocemente as alterações fetais e intervir na hemodinâmica materna. Alterações na FCF podem exigir a desin- suflação momentânea do pneumoperitônio.
CUIDADOS PÓS-OPERATÓRIOS
Como previamente descrito, a gestação induz a um estado de hipercoagulabilidade e o risco de tromboembolismo venoso aumenta com a estase venosa no pós-operatório. A atenção para a profilaxia de eventos tromboembólicos é essencial, incluindo mobilização precoce, hidratação adequada, meias de compressão elástica e outros dispositivos de compressão e considerar a possibilidade de profilaxia farmacológica em determinados casos (como a heparina de baixo peso molecular subcutânea).
Analgesia
É necessária analgesia adequada, uma vez que a dor aumenta os níveis de catecolamina séricos que dificultam a perfusão uteroplacentária. A analgesia pode mascarar os sinais de trabalho de parto prematuro e por isso a avaliação da dinâmica uterina deve ser realizada para detectar possíveis contrações uterinas. Isso permite a administração precoce de tocolíticos, se necessário. Se a gestação segue sem intercorrências após uma semana de pós-operatório a incidência de trabalho de parto prematuro é a mesma que em gestantes não submetidas a cirurgias.
O FDA (United States Food and Drug Administration) introduziu em 1979 um sistema de classificação das drogas em relação aos riscos fetais que vai da categoria A (segura) até a X (sabidamente danosa).

Tabela 1. Classificação dos riscos fetais das drogas pelo FDA.
Existem outros sistemas de classificação de outros países. O FDA exige uma grande quantidade de trabalhos de alta qua- lidade para que a droga seja classificada na categoria A. Assim, muitas drogas classificadas na categoria A da classifica- ção de outros países são consideradas categoria C pelo FDA.
A tabela abaixo mostra quantas das drogas analgésicas comuns são classificadas pelo FDA e sua segurança durante a amamentação.
PUERPÉRIO
O puerpério compreende as seis semanas seguintes ao parto, período no qual as diversas alterações fisiológicas da gesta-ção retornam ao seu estado não gestacional. O sistema cardiovascular e volemia retornam ao normal em duas semanas. Após a dequitação da placenta, o útero retorna para o tamanho de um útero de 20 semanas de gestação e na sequência regride uma polegada por dia, até que no 12° dia pós-parto o útero não é palpável. Devem-se evitar cirurgias eletivas durante o puerpério para permitir que o corpo retorne ao seu estado fisiológico pré-gestacional.
Se a anestesia for necessária nesse período ou mesmo para a cesariana, a gestante deve saber os efeitos da mesma sobre a amamentação. A administração de drogas para a puérpera pode inibir a lactação ou causar danos diretos ao recém-nascido (RN) pela excreção de metabólitos no leite materno. Para muitas medicações não existem dados suficientes que garantam sua segurança no período da amamentação. Quando prescrever ou administrar drogas nesse período, considere:
- Essa medicação é realmente necessária?
- Minimize a exposição da droga ao RN administrando a droga imediatamente após uma mamada.
- A amamentação é o padrão ouro da nutrição do RN. Reflita sobre os riscos de excreção da droga no leite ma-terno com as vantagens do aleitamento materno.
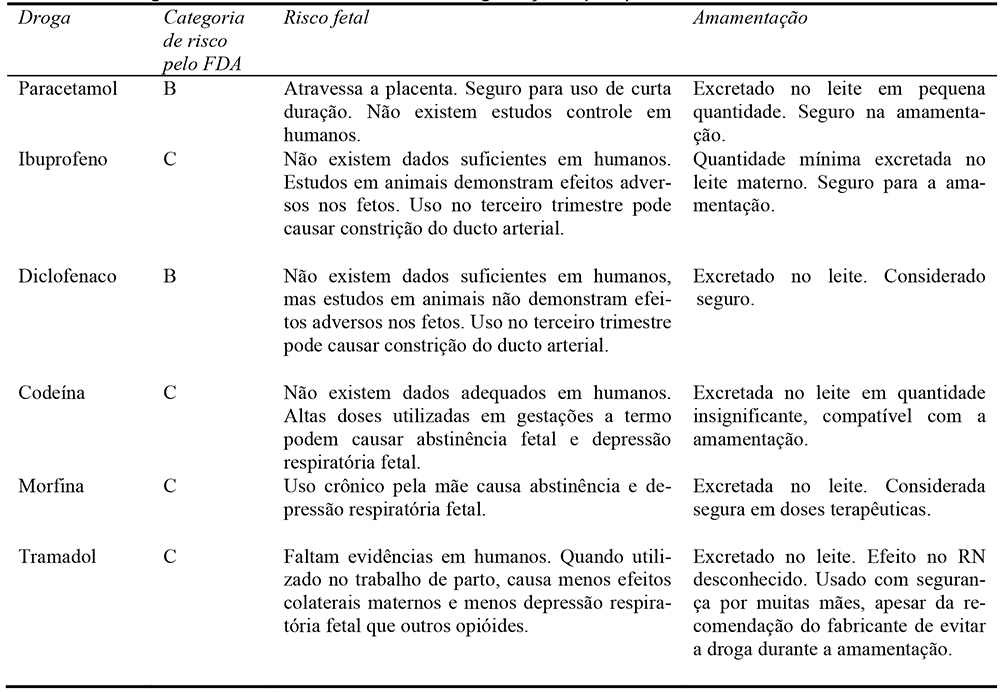
Tabela 2. Analgésicos comuns utilizados durante a gestação e puerpério.
A produção de leite materno depende da adequada hidratação e estimulação regular (expressão mamilar materna ou suc- ção pelo RN). Caso a mãe necessite ser submetida à anestesia, ela deve ser encorajada a amamentar imediatamente antes da cirurgia.
Anestesia geral
Propofol, tiopental e anestésicos inalatórios são encontrados no leite materno em quantidades insignificantes. Como os bloqueadores neuromusculares são cadeias longas, ionizadas e hidrossolúveis eles não são excretados no leite materno. Após a anestesia geral as mulheres podem ser aconselhadas a ordenhar e desprezar a primeira amostra de leite materno e em seguida continuar a amamentação. Muitos advogam que não há necessidade de desprezar o leite. Pela orientação dos fabricantes, todos os antieméticos devem ser utilizados com cautela ou somente se necessário.
Anestesia regional
Os anestésicos locais não são excretados no leite materno em quantidades significativas. Por isso a amamentação pode ser realizada com segurança.
Analgésicos
Verifique a tabela acima a respeito dos analgésicos mais comuns. A Academia Americana de Pediatria (AAP) publicou a respeito da transferência de drogas através do leite materno e os seus possíveis efeitos na criança. A AAP considera o paracetamol, a morfina e a maioria dos ainti-inflamatórios não esteroidais compatíveis com a amamentação.
CONCLUSÃO
As cirurgias não obstétricas durante a gestação não são comuns, porém os anestesistas devem estar cientes de todas as implicações do manuseio anestésico. As alterações fisiológicas da gestação devem ser consideradas, especialmente a compressão aorto-cava, a profilaxia antiácida e a pré-oxigenação adequada. A via aérea deve ser avaliada cuidadosamen- te no período pré-operatório.
O maior risco para o feto é a asfixia. A asfixia pode ser evitada com a ventilação e oxigenação materna adequadas, evi- tando hipotensão e drogas que possam causar aumento de tônus uterino. Isso deve garantir perfusão uteroplacentária adequada. A monitorização da FCF perioperatória pode ser útil. A anestesia regional apresenta benefícios em relação à anestesia geral. É necessária atenção em relação à profilaxia contra eventos tromboembólicos, analgesia e sinais de traba-lho de parto prematuro no período pós-operatório.
Uma equipe multidisciplinar é necessária no cuidado com as gestantes submetidas a cirurgias não obstétricas. Incluem-se cirurgiões, anestesistas, obstetras, doulas (parteiras), enfermeiras e neonatologistas, quando possível. As cirurgias eleti- vas devem ser adiadas até a 6a semana do puerpério, se possível. Caso não seja possível, as cirurgias devem ser adiadas até o segundo trimestre, após a organogênese e quando há menor risco de teratogenicidade.
- Lembre-se das alterações fisiológicas e anatômicas da gestação.
- Para prevenção da asfixia fetal, mantenha oxigenação e ventilação adequadas e estabilidade hemodinâmica materna.
- Lembre-se da profilaxia contra tromboembolismo no pós-operatório.
RESPOSTAS ÀS PERGUNTAS
- FVFVF
- FFFFV
- FVFFV
REFERÊNCIAS/ LEITURA COMPLEMENTAR
- Mhuireachtaigh RN, O’Gorman DA. Anesthesia in pregnant patients for nonobstetric surgery. Review Article. Journal of Clinical Anesthesia 2006; 18: 60-66.
- Van de Velde M, De Buck F. Anesthesia for non-obstetric surgery in the pregnant patient. Minerva Anestesiologica 2007; 73: 235-40.
- Walton NKD, Melachuri VK. Anaesthesia for non-obstetric surgery during pregnancy. Continuing Education in Anaesthesia, Critical Care and Pain 2006; 6: 83-85.
- Rosen MA. Management of Anesthesia for the Pregnant Surgical Patient. Anesthesiology 1999; 91:1159-63.
- Heidemann BH, McClure JH. Changes in maternal physiology during pregnancy. Continuing Education in Anaesthesia, Critical Care and Pain 2003; 3: 65-68.



