Paediatric Anaesthesia
PUNTOS CLAVES
- Un enfoque fisiológico para comprender la cardiopatía congénita (CHD o CC) es útil para la planificación anestésica.
- Los pacientes con CC con secuelas a largo plazo que incluyen disfunción miocárdica, arritmia, cianosis e hipertensión pulmonar tienen un riesgo perioperatorio elevado.
- Las señales de alerta de alto riesgo para la cirugía no cardíaca incluyen la circulación de un solo ventrículo, la circulación paralela, la estenosis aórtica y la miocardiopatía.
- En pacientes con cardiopatía coronaria, el riesgo de mortalidad es 5 veces mayor para cirugía mayor que para cirugía menor.
INTRODUCCIÓN
La cardiopatía congénita (CHD) es el defecto congénito más común, con una incidencia de 8 en 1000 nacidos vivos.1 Los avances en el tratamiento médico y quirúrgico han mejorado significativamente la supervivencia. En los países de ingresos altos, casi el 90 % de los niños que nacen con cardiopatía coronaria sobreviven hasta la edad adulta. En los países de ingresos bajos y medianos (LMIC), la falta de diagnósticos e informes sólidos no permite realizar estimaciones precisas de cuántos pacientes con CC sobreviven hasta la edad adulta.2 Sin embargo, el diagnóstico y la reparación quirúrgica de lesiones CC simples están aumentando en los países de ingresos medios-bajos (LMIC).3Independientemente del entorno, con una supervivencia mejorada, más pacientes con CHD se presentarán para cirugía no cardíaca.
El manejo anestésico de pacientes con CHD puede ser desalentador. Este tutorial se basa en el artículo de revisión de Raviraj et al. mediante el uso de una discusión basada en casos para demostrar cómo se puede aplicar un marco fisiológico práctico y basado en el riesgo, al manejo anestésico de un niño con cardiopatía coronaria que se presenta para una cirugía no cardíaca.
ABORDAJE FISIOLÓGICO PARA LA CLASIFICACIÓN DE LAS CARDIOPATÍAS CONGÉNITAS
La clasificación de la cardiopatía coronaria se puede realizar utilizando enfoques anatómicos o fisiológicos. Un enfoque anatómico se enfoca en las anomalías estructurales, mientras que un enfoque fisiológico se enfoca en las anomalías hemodinámicas y las consecuencias clínicas creadas por la lesión.3,4 Usando el enfoque fisiológico, la CC se puede clasificar en 1 de 3 categorías fisiológicas.
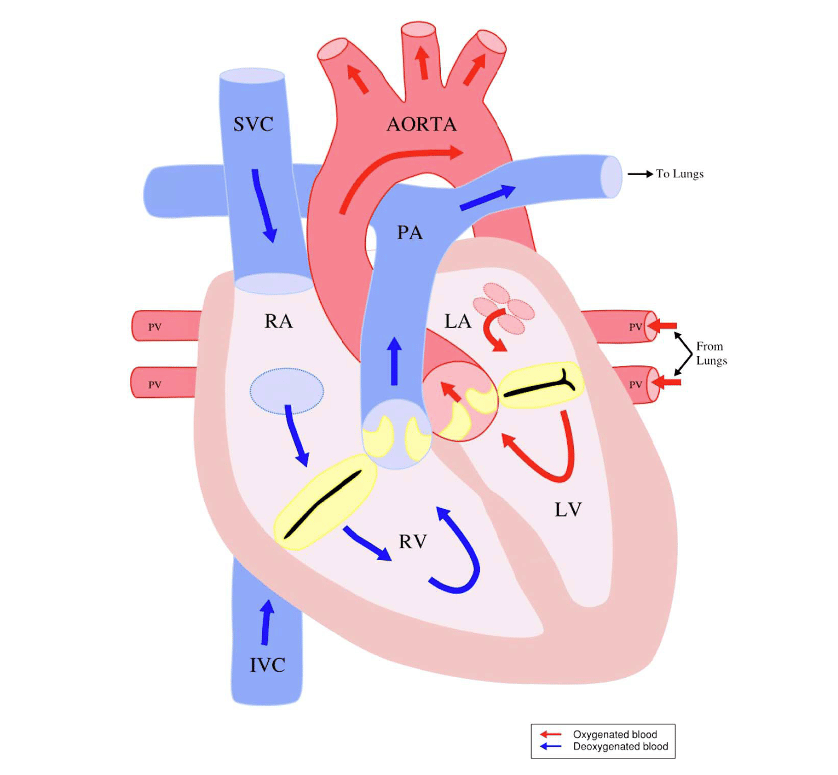
Figura 1. Circulación normal. Anestesia en niños con cardiopatías congénitas para cirugía no cardiaca. Reimpreso de Raviraj et al.4 con permiso de Update in Anaesthesia.
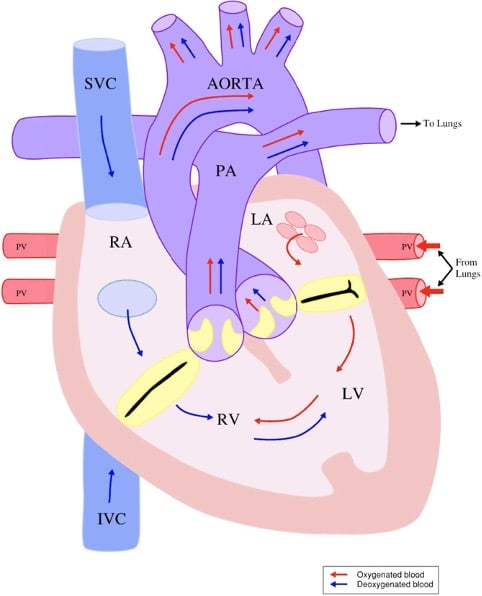
Figura 2. Circulación parela o balanceada (CIV grande). Anestesia en niños con cardiopatías congénitas para cirugía no cardiaca. Reimpreso de Raviraj et al.4 con permiso de Update in Anaesthesia.
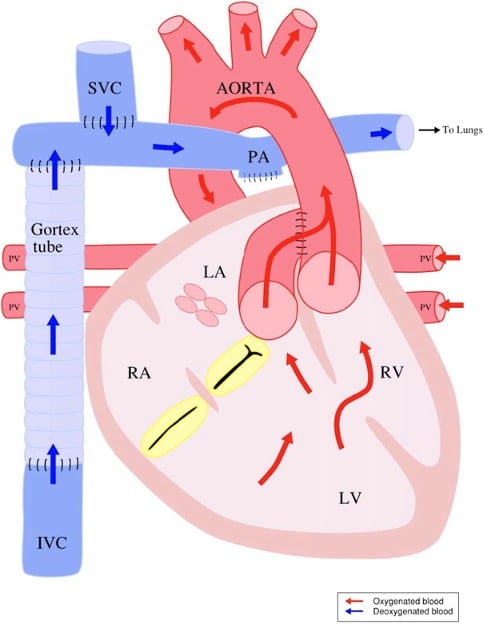
Figura 3. Circulación en patología cardíaca de ventrículo único. Esta figura muestra específicamente una circulación de Fontan para un ventrículo izquierdo de doble entrada. Los procedimientos paliativos para patología cardíaca de ventrículo único se realizan por etapas y dan como resultado la circulación de Fontan. Estos procedimientos se realizan para una variedad de lesiones cardiacas congénitas, incluidas el síndrome del corazón izquierdo hipoplásico y los canales auriculoventriculares completos. Obtenido de: Anestesia en niños con cardiopatías congénitas para cirugía no cardiaca. Reimpreso de Raviraj et al. (4) con autorización de Update in Anaesthesia.
En la circulación normal o en serie (Figura 1), la sangre desoxigenada regresa al lado derecho del corazón y viaja a los pulmones a través de las arterias pulmonares. Esta sangre oxigenada regresa al lado izquierdo del corazón y viaja a través de la aorta al resto del cuerpo. En la circulación paralela/balanceada (Figura 2), las 2 circulaciones no están separadas. La sangre oxigenada y desoxigenada se mezcla completamente, y la cantidad de flujo sanguíneo pulmonar (FSP) y el flujo sanguíneo sistémico (FSS) se determina por la diferencia entre la resistencia vascular pulmonar (RVP), la resistencia vascular sistémica (RVS) o la presencia de lesiones obstructivas. El volumen de FSP a FSS se expresa como la relación Qp:Qs. Un Qp:Qs de 2:1 significa que hay el doble de FSP que de FSS. El aumento de FSP causa insuficiencia cardíaca, congestión pulmonar, infecciones respiratorias, retraso en el crecimiento y daño a las arterias pulmonares con el tiempo. Un Qp:Qs bajo produce cianosis. La tercera categoría es la circulación de un solo ventrículo (Figura 3). En estas lesiones solo hay 1 ventrículo funcional, lo que impide que el niño se someta a una reparación “biventricular” para establecer una circulación normal. En vez de eso, se realizan procedimientos paliativos para permitir que este único ventrículo bombee sangre en serie hacia la aorta y el cuerpo, luego la sangre fluye por el gradiente de presión a través de los pulmones vía las arterias pulmonares y de regreso al corazón. FSP es dependiente del gradiente transpulmonar. La comprensión de la clasifiación fisológica permite el al proveedor de anestesia predecir los efectos de los agentes anestésicos y las estrategias ventilatorias en el FSP y el FSS.5 Para más información sobre la clasificación fisiológica refiérase al artículo por Raviraj et al.
SECUELAS A LARGO PLAZO DE LA CARDIOPATÍA CONGÉNITA
La apreciación de los tipos de CHD y sus posibles secuelas a largo plazo y el impacto sobre el riesgo anestésico es esencial cuando se atiende a pacientes con CHD que requieren cirugía no cardíaca. Las secuelas a largo plazo más importantes que aumentan el riesgo perioperatorio son las siguientes:
- disfunción miocárdica (incluyendo insuficiencia cardíaca y cardiomiopatía),
- arritmia (incluida la estimulación permanente),
- cianosis,
- hipertensión pulmonar.6–8
Es poco probable que los pacientes que se han sometido a una reparación definitiva de lesiones simples (por ejemplo, comunicación interauricular [CIA], comunicación interventricular [CIV], conducto arterial permeable [PCA]) tengan secuelas a largo plazo. Pacientes con reparaciones más complejas (por ejemplo, reparación de valvulas y la paliación de ventrículo único) son más propensas de tener secuelas a largo plazo. Para información adicional sobre las 4 secuelas más importantes a largo plazo, favor refieráse al artículo de Raviraj et al.
ESTRATIFICACIÓN DE RIESGO

La estratificación del riesgo de pacientes con CHD para cirugía no cardíaca es complicada debido a la heterogeneidad de las lesiones cardíacas y los procedimientos quirúrgicos. Un enfoque pragmático se resume en la Tabla 1 e implica la consideración de 3 factores:
- Evaluación de la complejidad de la cardiopatía congenita,
- Identificación de las secuelas a largo plazo y características de alto riesgo asociadas a malos resultados perioperatorios
- Valoración de los riesgos asociados al procedimiento quirúrgico
Evaluación de la Complejidad de la Enfermedad Cardíaca Congénita (ECC)
La base de datos pediátrica del Programa Nacional de Mejoramiento de la Calidad Quirúrgica del Colegio Estadounidense de Cirujanos (ACS NSQIP Pediátrica) estratifica a los pacientes con ECC según las siguientes definiciones:
- Menor: cardiopatía coronaria acianótica asintomática no reparada (puede estar bajo medicación) y cardiopatía coronaria reparada sin anomalías hemodinámicas residuales que no requieran medicación;
- Mayor: CC acianótica sintomática no reparada y CC reparada con anomalías hemodinámicas residuales;
- Grave/severa: cardiopatía cianótica no reparada, hipertensión pulmonar, disfunción ventricular que requiere medicación y pacientes en lista para trasplante de corazón.
Cuando los pacientes en estas categorías se emparejaron con pacientes sin cardiopatía coronaria usando la edad, la clase de la Sociedad Americana de Anestesiólogos (ASA) y la complejidad quirúrgica, no encontraron diferencias en las complicaciones para los pacientes de categoría menor. Hubo aumentos en la morbilidad y mortalidad de los pacientes con cardiopatía coronaria mayor y grave.9
Identificación de Secuelas a Largo Plazo y Características de Alto Riesgo
Las siguientes condiciones aumentan significativamente el riesgo de cirugía no cardíaca. Si el tiempo, la geografía y los recursos locales lo permiten, estos pacientes deben ser manejados en un centro especializado que tenga experiencia en cardiología y anestesia cardíaca pediátrica en el lugar.6,7,10
- Circulación de un solo ventrículo
- Circulación paralela
- Estenosis aórtica
- Miocardiopatía
- Insuficiencia cardiaca
- Arritmias
- Cianosis
- Hipertensión pulmonar
- Edad ,2 años
- ASA clase 2’4
Evaluación de Riesgo Quirúrgico
Finalmente, el procedimiento quirúrgico debe determinarse como menor o mayor. El riesgo de mortalidad en pacientes con CC es 5 veces mayor para la cirugía mayor que para la menor.7 La presencia de 1 de los siguientes coloca a la cirugía en la categoría mayor:
- Cirugía de emergencia
- Cirugía intratorácica
- Cirugía intraperitoneal
- Cirugía reconstructiva vascular
- Procedimientos ortopédicos y neuroquirúrgicos,con el potencial de pérdida significativa de sangre
Evaluación Preoperatoria
La evaluación preoperatoria de los pacientes con cardiopatía coronaria debe comenzar con la clasificación fisiológica y la evaluación del riesgo, como se mencionó anteriormente. A partir de ese punto de partida, la información adicional debe determinarse como se describe a continuación.
- Clasificación fisiológica de la CC
- Evaluación de riesgos
- Revisión de las evaluaciones cardíacas más recientes: electrocardiograma (EKG), ecocardiograma, cateterismo cardíaco y visitas recientes a cardiología
- Exploración física: constantes vitales, trabajo respiratorio, curva de crecimiento, perfusión, estado de líquidos
- Determinar si el paciente tiene comorbilidades
- Determinar si el paciente requiere profilaxis de endocarditis11–13
Las pautas y/o guías varían según la región. Consulte las pautas de su país o región (los sitios web de las pautas se enumeran en las referencias 11-13). Todas las regiones han disminuido el uso de profilaxis con el tiempo. La endocarditis infecciosa es una enfermedad rara pero potencialmente catastrófica. La evidencia sugiere que es más probable que se desarrolle a partir de una bacteriemia repetida de bajo nivel durante la vida diaria que a partir de una exposición de alto nivel con un procedimiento. Una buena higiene dental es muy importante para reducir el riesgo de endocarditis.
La American Heart Association (AHA) limita la profilaxis a los pacientes con mayor riesgo de resultados adversos por endocarditis que se someten a procedimientos con alto riesgo de bacteriemia. La Sociedad Europea de Cardiología (ESC) también limita la profilaxis a pacientes de alto riesgo, aunque las categorías son ligeramente diferentes. Las directrices del Instituto Nacional para la Excelencia en Salud y Atención (NICE) del Reino Unido ya no recomiendan la profilaxis de la endocarditis. Es necesario abordar lo siguiente:
Planificación logística preoperatoria:
- Momento del procedimiento
- Ubicación del procedimiento
- Plan de recuperación
- Si el paciente debe ser trasladado a un hospital de mayor nivel de atención. Para cirugías de emergencia y urgencia, ¿hay tiempo?
– Para cirugías electivas, los pacientes de alto riesgo deben ser trasladados a un centro de especialidades. Es probable que los pacientes de bajo riesgo se puedan tratar en cualquier lugar. Para pacientes de riesgo intermedio, debe haber una discusión preoperatoria con un centro especializado para determinar la ubicación adecuada para la atención.14
– Para cirugías de emergencia, los pacientes de bajo riesgo deben ser atendidos donde se encuentren. Para los pacientes de riesgo intermedio y alto, se debe hablar con un centro especializado si el tiempo lo permite, y se debe discutir la transferencia.14
CONSIDERACIONES ANESTÉSICAS
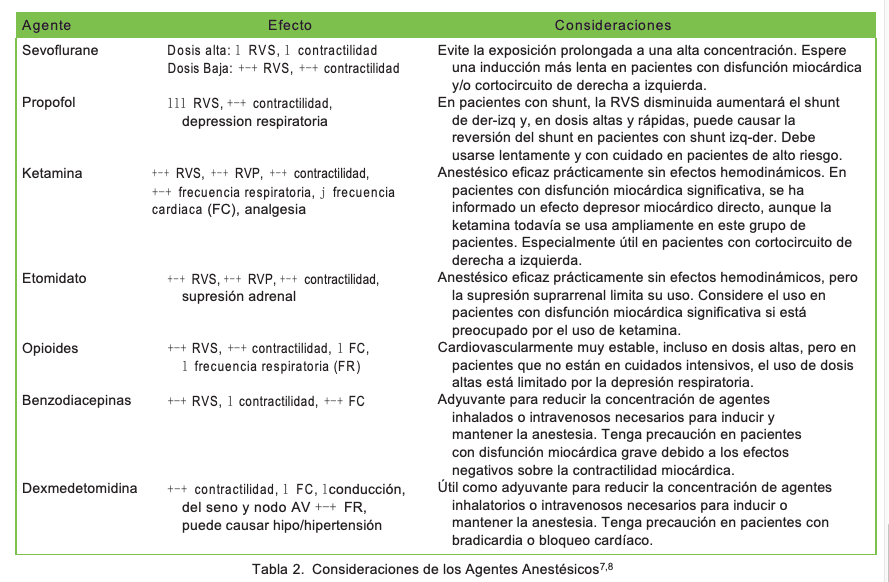

Los pacientes con ECC han sido tratados de forma segura con anestesia general, anestesia neuroaxial, anestesia regional y sedación. La investigación disponible no recomienda una técnica o medicamento específico. Al diseñar un plan de anestesia, comience con su plan de anestesia preferido para el procedimiento específico. Considere cómo ese plan afectaría los objetivos hemodinámicos de su paciente. ¿Podrá el paciente mantener un gasto cardíaco y un suministro de oxígeno apropiados con ese plan? En pacientes con circulación paralela o balanceada, ¿cómo cambiará el plan anestésico el Qp:Qs? Si el gasto cardíaco no es suficiente durante el procedimiento, ¿cuál será el mejor tratamiento inicial (es decir, administración de líquidos, vasoconstrictor, inotrópico)?7,8 La tabla 2 brinda detalles hemodinámicos adicionales y consideraciones de agentes anestésicos seleccionados. La Tabla 3 revisa los factores que afectan la relación Qp:Qs.
Las consideraciones anestésicas importantes en pacientes con CHD incluyen “precauciones de burbujas” y acceso vascular. Los pacientes con conexiones pulmonares residuales a sistémicas (por ejemplo, VSD, ASD, PDA) tienen riesgo de embolización sistémica de aire; por lo tanto, se requiere una “desaireación” cuidadosa de líquidos y medicamentos. El acceso vascular puede ser difícil en pacientes con CHD debido a la diuresis y/o procedimientos previos. Revise el registro del paciente en busca de oclusiones vasculares conocidas debido a procedimientos de cardiología intervencionista previos o líneas de monitoreo invasivas. Si se sospecha que el acceso es un desafío, tenga recursos disponibles, como ultrasonido y proveedores adicionales. En pacientes con alto riesgo de colapso hemodinámico con la inducción (por ejemplo, estenosis aórtica severa, disfunción sistólica severa), considere obtener un acceso intravenoso antes de la inducción.8
PRACTIQUEMOS
Niño de 2 años con antecedente de tetralogía de Fallot (TOF) que fue reparado a los 4 meses acude para rehabilitación dental. Un ecocardiograma reciente revela función cardiaca y valvular normal y ausencia de CIV residual. El paciente es activo y se mantiene al día con sus compañeros. Su electrocardiograma reciente muestra ritmo sinusal con bloqueo de rama derecha (BRD) y sin ectopia ventricular. El BRD es el resultado del parche VSD y no es problemático. Los pacientes con TOF reparado corren el riesgo de sufrir arritmias ventriculares y muerte cardíaca súbita a medida que envejecen. Si se observa una ectopia ventricular en un electrocardiograma preoperatorio, debe realizarse una consulta con el cardiólogo del paciente.
Clasificación fisiológica de CHD: Este paciente ha sido reparado y tiene una circulación normal/serie
Categoría NSQIP: Menor, reparado sin anomalías hemodinámicas residuales y sin medicamentos
Presencia de secuelas a largo plazo o característica de alto riesgo: Ninguna
Riesgo quirúrgico: Menor/ Riesgo general: Menor
Plan anestésico: este procedimiento electivo podría realizarse de manera segura en cualquier centro que atienda pacientes pediátricos. La inducción de la anestesia podría realizarse de cualquier manera que se desee. No se requiere profilaxis de endocarditis para este paciente según ninguna de las principales pautas (AHA, ESC o NICE).
Un niño de 3 meses con CIV de gran tamaño sin reparar se presenta para reparación de emergencia de torsión testicular. Tiene antecedentes de sudoración mientras se alimenta y no ha podido aumentar de peso y ahora se alimenta a través de una sonda nasogástrica y está en tratamiento con diuréticos máximos. Un ecocardiograma reciente muestra un cortocircuito de izquierda a derecha con función cardíaca normal.
Clasificación fisiológica de ECC: este paciente con un CIV grande tiene circulación paralela o equilibrada.
Categoría NSQIP: ECC acianótico mayor no reparado con síntomas
Presencia de secuelas a largo plazo o característica de alto riesgo: Sí, circulación paralela y edad <2 años
Riesgo quirúrgico: Mayor, por tratarse de una emergencia
Riesgo global: Alto, dada cirugía de emergencia, circulación paralela y edad <2 años
Plan anestésico: si el paciente se presentó en un centro local, se debe discutir con el centro especializado más cercano para determinar si hay tiempo para la transferencia. Si no hay tiempo para la transferencia, debe realizarse una consulta para ayudar al centro local con el manejo anestésico. Se debe utilizar la inducción inhalatoria o intravenosa lenta. Limite la concentración de oxígeno, ya que es un potente vasodilatador pulmonar que puede provocar un aumento de la FSP e insuficiencia cardíaca. Realice una “desaireación” cuidadosa para evitar burbujas. La distensibilidad pulmonar puede verse reducida debido al edema pulmonar. Minimice los líquidos. La profilaxis de la endocarditis no es requerida bajo cualquiera de las guías principales, ya que este no es un procedimiento de alto riesgo para endocarditis.
Una niña de 8 años con antecedentes de síndrome del corazón izquierdo hipoplásico paliado a circulación de Fontan presenta dolor abdominal intenso, náuseas y vómitos. Ella requiere una apendicectomía laparoscópica de emergencia. Antes de esta enfermedad, ella era activa y solo se cansaba con la actividad extenuante. Un ecocardiograma reciente mostró vía de Fontan permeable y función ventricular normal. Su electrocardiograma en el departamento de emergencias muestra taquicardia sinusal.
Clasificación fisiológica de CHD: circulación de un solo ventrículo. En este caso, el ventrículo derecho bombea sangre oxigenada al cuerpo a través de la aorta. La sangre desoxigenada regresa de la cabeza y el cuerpo a través de la vena cava superior e inferior, que están conectadas directamente con las arterias pulmonares. El PBF es impulsado por la diferencia entre la presión venosa sistémica y la presión diastólica final del ventrículo único, denominada gradiente transpulmonar. Si la presión venosa sistémica disminuye debido a hipovolemia o medicamentos anestésicos, o si la presión diastólica final aumenta debido a una función cardíaca disminuida, el flujo a través de los pulmones disminuirá.
Categoría NSQIP: Grave
Presencia de secuelas a largo plazo o característica de alto riesgo: Sí, circulación monoventricular
Riesgo quirúrgico: Mayor por tratarse de una cirugía intraperitoneal de urgencia
Riesgo general: alto dada la circulación de un solo ventrículo y la cirugía intraperitoneal de emergencia
Plan anestésico: si el paciente se presentó en un centro local, se debe discutir con el centro especializado más cercano para determinar si hay tiempo para la transferencia. Si no hay tiempo para la transferencia, debe realizarse una consulta para ayudar al centro local con el manejo anestésico. Este paciente tiene un abdomen agudo y está vomitando, por lo que debe someterse a una inducción e intubación intravenosa de secuencia rápida para reducir el riesgo de aspiración. Es improbable que se tolere la disminución profunda de la RVS y la disminución resultante de la precarga provocada por la administración en bolo de propofol. El etomidato o la ketamina serían razonables. Es probable que este paciente tenga hipovolemia y se recomienda un bolo de líquido antes de la inducción. El aumento de la presión intratorácica con el inicio de la ventilación con presión positiva afectará negativamente el flujo a través de la vía de Fontan. Se deben tomar medidas para minimizar la presión media de las vías respiratorias mientras se optimiza la oxigenación y la ventilación y se minimizan las atelectasias. El abordaje laparoscópico puede disminuir el dolor y el tiempo de recuperación, pero tiene efectos hemodinámicos significativos en la circulación de Fontan. La insuflación del abdomen disminuye la precarga y aumenta la presión intratorácica, lo que tiene efectos negativos sobre el gradiente transpulmonar y reduce la FSP. La hipercarbia de la insuflación con CO2 aumentará la PVR y disminuirá la PBF. Use las presiones más bajas que permitan la visualización quirúrgica y controle de cerca la hemodinámica con un plan para convertir a un abordaje abierto si no se tolera la insuflación.15
RESUMEN
A medida que la supervivencia de la ECC continúa mejorando, más pacientes con ECC se presentarán para cirugía no cardíaca. La clasificación de la CC mediante un enfoque fisiológico facilita la planificación anestésica. Al comprender la fisiología, los proveedores de anestesia pueden elegir los agentes anestésicos más apropiados para optimizar la hemodinamia. La estratificación del riesgo de los pacientes permite la identificación temprana de pacientes de alto riesgo.
REFERENCIAS
- McEwan A, Rolo Chapter 17: Anesthesia for children undergoing heart surgery. In: Cote CJ, Lerman J, Anderson BJ, eds. A Practice ofAnesthesia for Infants and Children. 6th ed. Philadelphia, PA: Elsevier; 2019:393-423.
- Zuhlke L, Lawrenson J, Comitis G, et Congenital heart disease in low- and low-middle income countries: current status and newopportunities. Curr Cardiol Rep. 2019:21:163-176.
- Walker Anaesthesia for non-cardiac surgery in children with congenital heart disease. Update Anaesth. 2008. Accessed Month day, year.https://resources.wfsahq.org/resources/update-in-anaesthesia
- Miller-Hance WC, Gertler Chapter 16: Essentials of cardiology. In: Cote CJ, Lerman J, Anderson BJ, eds. A Practice of Anesthesia forInfants and Children. 6th ed. Philadelphia, PA: Elsevier; 2019:355-392.
- Thiene G, Frescura C. Anatomical and pathophysiological classification of congenital heart disease. Cardiovasc Pathol. 2010;19:259-274.
- Brown ML, DiNardo JA, Nasr VG. Anesthesia in pediatric patients with congenital heart disease undergoing noncardiac surgery: definingthe J Cardiothorac Vasc Anesth. 2020;34:470-478.
- White MC, Peyton JM. Anesthetic management of children with congenital heart disease for noncardiac surgery. Contin Educ Anaesth CritCare Pain. 2012;12:17-22.
- Miller-Hance WC. Chapter 23: Anesthesia for noncardiac surgery in children with congenital heart disease. In: Cote CJ, Lerman J, Anderson BJ, eds. A Practice of Anesthesia for Infants and Children. 6th ed. Philadelphia, PA: Elsevier; 2019:534-559.
- Faraoni D, Zurakowski D, Vo D, Goobie SM, Yuki K, Brown M, et Post-operative outcomes in children with and without congenital heartdisease undergoing noncardiac surgery. J Am Coll Cardiol 2016;67:793-801.
- Ramamoorthy C, Haberkern CM, Bhananker SM, et al. Anesthesia-related cardiac arrest in children with heart disease: data from thePediatric Perioperative Cardiac Arrest (POCA) Anesth Analg 2010;110:1376-1382.
- American Heart Association. Infective endocarditis. 2021. Accessed July 12, 2021. https://www.heart.org/en/health-top ics/infective-endocarditis
- National Institute for Health and Care Excellence. Prophylaxis against infective endocarditis: antimicrobial prophylaxis against infectiveendocarditis in adults and children undergoing interventional 2021. Accessed July 12, 2021.https://www.nice.org.uk/guidance/CG64/chapter/Recommendations#prophylaxis-against-infective-endocarditis
- European Society of Cardiology. Infective endocarditis (guidelines on prevention, diagnosis and treatment of). 2021. Accessed July 12, 2021. https://www.escardio.org/Guidelines/Clinical-Practice-Guidelines/Infective-Endocarditis-Guide lines-on-Prevention-Diagnosis-and-Treatment-of
- Smith S, Walker Anaesthetic implications of congenital heart disease for children undergoing non-cardiac surgery.Anaesth Intensive Care Med. 2015;19(8):414-420.
- McClain CD, McGowan FX, Kovatsis PG. Laparoscopic surgery in a patient with Fontan physiology. Anesth Analg. 2006;103(4):856-858.
Este trabajo por la WFSA tiene licencia bajo la Creative Commons Attribution-NonCommercial-NoDerivitives 4.0 International License. Para ver esta licencia, visite https://creativecommons.org/licenses/by-nc-nd/4.0/
WFSA Descargo de Responsabilidad
El material y el contenido proporcionado se ha establecido de buena fe con fines informativos y educativos únicamente y no pretende sustituir la participación activa y el juicio del personal médico y técnico profesional apropiado. Ni nosotros, los autores ni otras partes involucradas en su producción hacemos ninguna declaración o damos ninguna garantía con respecto a su precisión, aplicabilidad o integridad, ni se acepta ninguna responsabilidad por los efectos adversos que surjan como resultado de su lectura o visualización. este material y contenido. Cualquier y toda responsabilidad que surja directa o indirectamente del uso de este material y contenido se rechaza sin reservas.



