区域麻
关键点
- 肥胖、阻塞性睡眠呼吸暂停(OSA)发病率呈逐日增加趋势,但OSA仍存在诊断不足的情况。
- 疑似OSA在使用STOP-BANG筛查工具表评分为5-8分时,被诊断为中到重度OSA。
- 危重护理资源缺乏,而门诊手术、大手术术后的康复需求;甚至复杂的、有合并症的患者比以往任何时候都明显增加,应当把资源留给最需要的患者。
- 已确诊或疑似OSA患者需要一个可操作的风险评估系统去指导围手术期管理。
引言
肥胖(一个密切相关的危险因素)和阻塞性睡眠呼吸暂停(OSA)的发病率呈增加趋势。在术前高风险的评估中有10%-20%的手术患者认为有阻塞性睡眠呼吸暂停(OSA),其中大约80%的患者未能在术前确诊1。
合并OSA的患者术后发生低氧血症、呼吸功能不全、心血管事件及非计划入住重症监护室等不良事件的发生率增加两倍以上2。
由于提供二级护理(Figure 1)或扩展监护的能力是有限的,对于日间复杂手术患者,或者尽管有合并症但仍需加速康复的患者的管理压力越来越大。由于资源有限或手术及时需要的要求,参考多导睡眠图时往往受到限制。危险分级能保证那些“处于危险”之中的患者在资源缺乏的情况下,得到合理安全的管理。


Figure 1: UK Department of Health Levels of Care 3
本文综合回顾了最新的关于合并有确诊或疑似睡眠呼吸暂停的择期手术及急诊手术患者的管理。它建立在以前的教程题为“阻塞性睡眠呼吸暂停和麻醉”4和“儿童合并有阻塞性睡眠呼吸暂停的麻醉”5,另外参考来自于大不例颠及爱尔兰麻醉学会(AAGBI)6及英国肥胖及减重麻醉学会(SOBA)7的指南。本教程希望通过结合风险分级和管理应用8,为这些患者提供一个全面的围术期管理方法。
阻塞性睡眠呼吸暂停
定义
阻塞性睡眠呼吸暂停(OSA)是指反复发作的完全的气道阻塞导致呼吸暂停(超过10s的呼吸气流消失),和/或部分气道阻塞导致的低通气(超过10s的呼吸气流减半),均伴有血氧饱和度的下降。血氧饱和度下降定义为自基线水平或最后一个记录值>10s,血氧饱和度下降>4%,或SPO2<90%。
神经中枢对氧分压降低的反应导致了睡眠中的反复觉醒。这会增加患者的交感神经活性,导致心动过速和高血压(血压反常的高于白天);反复觉醒又导致白天嗜睡和肾上腺皮质张力持续增加9。
流行病学
诊断轻度OSA的患病率男性为25%,女性为10%。中度睡眠呼吸暂停发生在男性为5%,女性为11%1。肥胖手术人群的患病率增加到30%至50%10。
肥胖是睡眠呼吸障碍的主要危险因素,目前约占所有男女的25%。趋势表明,到2050年底,这一数字可能达到50%11。
危险因素
阻塞性睡眠呼吸暂停综合症可由面部、颈部和气道的物理特性引起,从而降低呼吸道通畅,和/或中枢性原因导致的呼吸肌无力或呼吸困难12。(Figure 2)
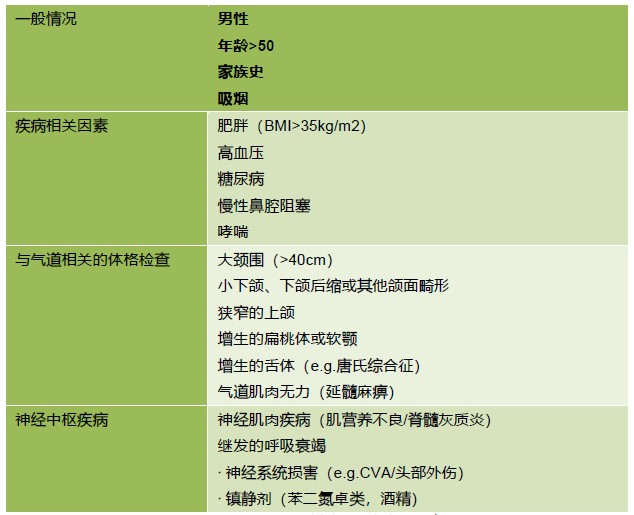
Figure 2 与阻塞性睡眠呼吸暂停相关疾病的危险因素3,13
诊断
诊断OSA的金标准是多导睡眠描记术或睡眠研究,导致睡眠呼吸暂停低通气指数(AHI)。STOP-BANG问卷表是围术期普遍使用的一个筛查工具(Figure 3),患者基于临床疑似OAS而使用筛查试验。在评分5-8时能高概率识别出中到重度的OSA。任何一个具有危险因素的人(参考Figure 2)应使用以下工具对OSA进行筛查。

Figure 3.STOP-BANG问卷表14 每一个肯定答案得一分 0-2(低风险),3-4(中度风险),5-8(高风险)
完整的多导睡眠图是劳动密集型的,价格昂贵,而且经常有一个长长的等待名单。家庭呼吸的研究更容易,成本更低,包括整夜脉搏血氧饱和度(测定血氧饱和度下降指数,ODI),或脉搏氧饱和度+呼吸气流+腹部努力活动(测定ODI和呼吸暂停低通气指数,AHI)。AHI是在睡眠测试中每小时发生呼吸暂停或低通气的次数。
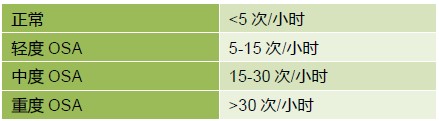
Figure 4.呼吸暂停低通气指数(AHI)
使用ODI,SPO2下降4%被认为具有重要意义。SPO2下降但仍>90%考虑为轻度,80%-89%中度,<80%为重度。每小时30次事件可以诊断为睡眠呼吸障碍,提示术后并发症的风险增加。ODI能很好的预测AHI。
麻醉关注点
麻醉药物如镇静剂、安眠药、阿片类药物和肌松药加重气道的不稳定性,抑制中枢对低氧和高碳酸血症的敏感性,减弱呼吸肌功能,从而导致更频繁和严重的呼吸暂停。这些与手术应激,心血管反应相结合,使接受大手术的患者存在很大的风险。
合并OSA的患者术后发生低氧血症、呼吸功能不全、心血管事件及非计划ICU停留等不良事件的发生率增加两倍以上2。
围术期管理
术前评估
对于择期手术,手术前评估风险,制定详细的计划,进行适当的护理是理想可行的。而对于急诊患者,可以采用更快速的评估工具,用于患者的危险分级和制定安全管理计划。
病史
明确是否存在与肥胖、阻塞性睡眠呼吸暂停相关的合并症:心血管疾病包括高血压、缺血性心脏病、高胆固醇血症、心力衰竭、心律失常、肺心病、脑血管病。引起胰岛素抵抗或糖尿病的代谢综合征,胃食管反流和骨关节炎也很常见。
有如气短、打鼾、胸痛、晕厥和感觉疲劳等病史的患者,应使用纽约心脏协会评分进行运动耐受性评估和测试,对有疑虑的应行进一步测试。
体格检查
体格检查BMI增加(30-34.9 kg/m2 肥胖1级,35-39.9 kg/m2 肥胖2级,>40 kg/m2 肥胖3级(以前的病态肥胖15)),在劳累或休息时呼吸急促,休息时高血压 心动过速或右心衰的体征(颈静脉压增高,胸骨旁隆起,三尖瓣返流杂音,肝肿大和外周水肿)。全气道评估包括颈围(显著>40cm),Mallampati评分,颈部(寰枕关节)的活动度;评估牙、舌体大小和张口度。
实验室检查
血液检查应包括全血细胞计数(红细胞增多症)、尿素氮和电解质(继发于高血压的肾损害)、肝功能(肝淤血,非酒精性脂肪肝)和血糖(+ / – HbA1c)。心电图可显示心律失常如心房纤颤、右心室肥厚、心电轴右移、V1导联高R波和右心室劳损等。
动脉血气(ABG)用来评估动脉血氧饱和度和二氧化碳潴留,尽管在大多数术前评估诊所没有常规地进行。在没有其他疾病情况下基础血氧饱和度≤94%,提示患者有严重的OSA16。有证据表明有呼吸系统疾病、患者运动耐受性差或ABG不理想,可能需要充分的肺功能检查。
已确诊OSA患者,手术预计会有很高的风险或持续时间较长,可用超声心动图评估右心功能和确定肺动脉高压16。肺动脉高压指平均肺动脉压在休息时超过25mmHg或运动时超过30mmHg。事实上,超声心动图在BMI增加的患者中很难发挥作用。许多病人体质有限,运动耐力是无法量化的。
术前用药
如无禁忌可使用简单的麻醉术前用药如对乙酰氨基酚和布洛芬。 尽可能避免使用镇静药。可以考虑使用质子泵抑制剂和/或抗酸剂。
优化合并症
术前可鼓励减轻体重,为实现这一目标手术可能会被延误(如果合适的话)。糖尿病和高血压的优化应根据当地的预评估准则进行。
进一步的术前计划取决于是否有可疑的或确定的OSA诊断。
确诊OSA患者的术前评估
确诊OSA患者应告知围手术期风险增加,可能需要术后长期监测。应检查多导睡眠图检查结果并应注意到疾病的严重程度(见Figure 4)。在轻度OSA(AHI 5-15和吸入空气脉搏血氧饱和度>94%)患者可以进行常规围手术期护理。合并症有很好的控制且没有手术禁忌症,简单的日间手术应积极支持。
其中AHI > 15或脉搏血氧饱和度≤94%患者,可建议进行、或可能已经进行持续气道正压通气(CPAP)或双水平气道正压通气(BiPAP)的非侵入性治疗呼吸支持治疗。有些病人可能不依从治疗,术前应给予鼓励和支持,使患者从中受益。
当患者进行急诊手术时,术后需要延长二级护理监护时间(恢复时高度依赖)。
已进行CPAP治疗的病人应该继续治疗并把他们的设备带到医院。CPAP能改善睡眠质量和白天的状态,已被证明可以改善术后呼吸暂停低通气指数,减少发作的次数16,降低术后心血管并发症17 ,减少术后住院时间1。减少风险所需的确切治疗时间证据尚不清楚,建议在可能的情况下进行两到三个月的治疗。
疑似OSA患者的术前评估
在疑似OSA患者,手术前的管理取决于手术的紧迫性。所有具有危险因素(Figure 2)的患者如果有意识并且能够回答问题,可以使用STOP-BANG工具(Figure 3)筛选危险因素。如果不能,麻醉医师应根据现有的信息作出适当的计划。
如果STOP-BANG≥5(中到重度OSA):
- 有合并症(未经治疗的高血压、心律失常、脑血管病、病态肥胖、心力衰竭和代谢综合征),和/或进行大的择期手术时,应进行全面的多导睡眠描记术和睡眠医生的检查。
- 无合并症和接受小手术可只行整夜脉搏血氧饱和度监测;或视同为中度OSA,采取适当步骤的减少风险。
鉴于急诊手术的紧迫性,进行睡眠测试研究是不可能的。在考虑手术风险和病人自身问题的情况下,应采取一种实用且安全的围手术期检测方法。
术中管理
人员
高风险的患者(病态肥胖,中度至重度OSA,或通过有效风险评分系统如P-POSSUM验证)应该由资深麻醉师和外科医生管理, 确保有足够的工作人员和适当的医疗设备来管理肥胖病人。
监护
脉搏血氧饱和度、心电图、无创血压、呼吸监测;重度睡眠呼吸暂停应辅以有创动脉监测,这可以对机体酸碱状态进行评估,并在制定术后护理计划时提供有关呼吸功能的信息。
气道管理
对困难气道应有充分的准备,有充足的设备,并有清晰的计划传达给团队所有成员,并能获得适当的帮助。OSA导致的困难气道发生率在八倍以上7。应给予充分的预给氧,使体位处于倾斜位(耳同胸骨平齐)18,必要时给予呼气末正压(PEEP)。注意胃食管反流病引起的食管下括约肌的张力减退,应考虑快速顺序诱导。手术中应依靠气管插管和机械通气,而不是通过喉罩自主呼吸来控制二氧化碳水平。
麻醉和镇痛技术
局部或区域麻醉可以降低麻醉药物的风险。 在尽可能的情况下避免使用阿片类药物和肌松药,特别是在门诊手术。如果全麻是不可避免的,应使用短效麻醉剂(地氟醚、瑞芬太尼、丙泊酚)。当采用区域麻醉技术时,尽量减少使用阿片类药物,采用多模式镇痛方法(对乙酰氨基酚、NSAIDS(如无禁忌),氯胺酮,可乐定(当心镇静作用))。与使用非阿片类药物相比较,使用阿片类药物,使术后血氧饱和度降低发生率是非阿片类药物的12-14倍7。
患者BMI>35kg/m2依照SOBA指导调整剂量(参见Figure 5和Figure 6)
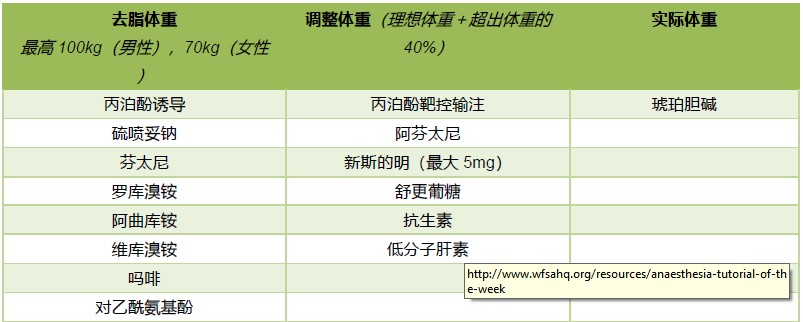

Figure 5: SOBA单表指南: 麻醉药品的推荐剂量18
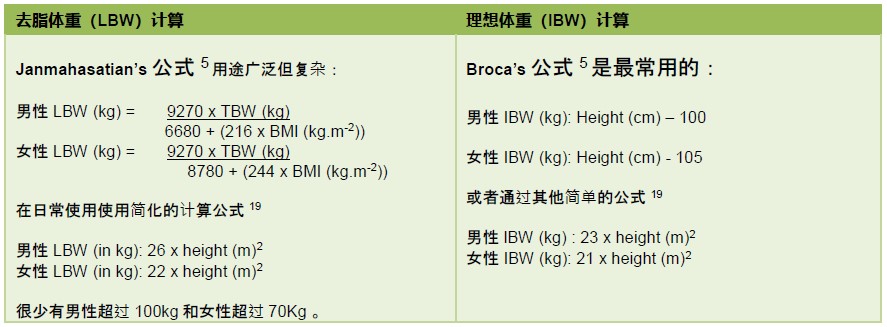
Figure 6: 去脂体重和理想体重的计算5, 19
拔管
检查动脉血气,确保拔管前神经肌肉阻滞完全拮抗。拔管后,行CPAP患者可以继续进行CPAP通气治疗。拔管时患者应完全清醒,非仰卧位(半卧位或侧卧位)。
术后管理
轻度OSA患者,尤其是那些进行门诊或小手术的患者,可以进行常规治疗。
所有疑似或经证实的中度至重度OSA患者应在术后2级或更高的区域进行护理。采取直立体位。通过适当的监测和持续的氧疗,直到呼吸房间空气时能够保持血氧饱和度。
当使用患者自控镇痛装置时,尽可能避免使用背景输注。
接受高危手术(Figure 7),或有严重合并症,或有大量阿片类药物需求的患者在恢复室应该有持续的氧饱和度监测(护理级别2级或更高)。应考虑持续的有创动脉压监测,以便行CO2分压评估。
那些疑似或确诊的轻度至中度OSA但没有合并症,经历低风险手术没有明显的阿片类药物的需求,在非刺激状态下每30-60min评估恢复期呼吸系统风险。
如果患者出现呼吸道不良事件,应考虑开始CPAP或无创正压通气(NIPPV)治疗,并整夜持续监测脉搏血氧饱和度(参看Figure 7)。患有严重阻塞性睡眠呼吸暂停综合症、因疼痛烦躁的患者不能很好的依从CPAP治疗。
如果病人没有阿片类药物的要求,做的是门诊手术,在恢复过程中没有不良的呼吸事件,可以考虑出院。那些非门诊手术,没有阿片类药物需求和简单气道的患者,可以给予1级或基本病房护理。
那些已经进行CPAP或NIPPV治疗的患者,除非是手术禁忌,否则应该在恢复期继续治疗。
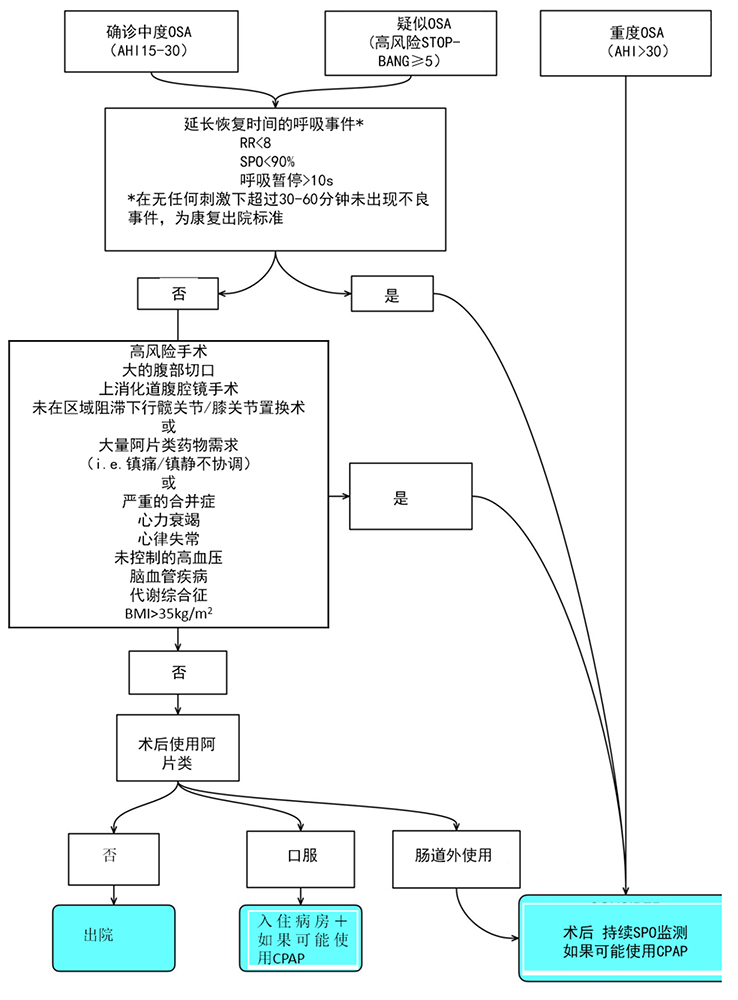
Figure 7: 对疑似或确诊的睡眠呼吸暂停患者的术后管理
总结
- 肥胖与阻塞性睡眠呼吸暂停正变得越来越普遍,围手术期护理对危重病人护理资源的需求在增加。
- 对于择期手术患者,“危险”患者应被识别并区别不同的危险因素,并有足够的时间来进行CPAP治疗,如有需要应接受减肥。并发症应被识别并得到优化治疗,应制定好术后护理计划。
- 适当的术中护理能降低患者的风险,减少术后不良呼吸事件,减少术后住院时间。
- 未确诊的急诊手术患者,使用STPO=BANG评分系统进行风险分级,高风险患者可以在2级护理单位进行自我管理,评估康复期间的不良呼吸事件,然后适当地指导进行1级或2级护理。
- 有些确诊有OSA的患者术后无明显症状,给予适当的评估和1级护理,可以出院甚至回家.,把病床留给需要的高危患者。
REFERENCES AND FURTHER READING
- Raveendran R, Chung F. Ambulatory anesthesia for patients with sleep apnea. Ambul Anesth 2015; 2: 143-51
- Kaw R, Chung F, Pasupuleti V et al. Meta-analysis of the association between obstructive sleep apnoea and post-operative outcome. Br J Anaesth 2012; 109: 897-906
- Department of Health, UK. Comprehensive Critical Care: A Review of Adult Critical Care Services. Available from: http://webarchive.nationalarchives.gov.uk/20130107105354/http:/www.dh.gov.uk/prod_consum_dh/ groups/dh_digitalassets/@dh/@en/documents/digitalasset/dh_4082872.pdf. Accessed 29/04/2017.
- Bright S. Obstructive Sleep Apnoea and Anaesthesia. Anaesthesia Tutorial of the Week 2009; https://www.aagbi.org/sites/default/files/152-Obstructive-Sleep-Apnoea-and-anaesthesia1.pdf (Accessed 15/03/2016)
- Walker I. Anaesthesia for children with obstructive sleep apnoea. Anaesthesia Tutorial of the Week. 2009; http://www.frca.co.uk/Documents/159%20Anaesthesia%20for%20children%20with%20obstructive% 20sleep%20apnoea.pdf (Accessed 15/03/2016)
- Association of Anaesthetists of Great Britain and Ireland. Peri-operative management of the obese surgical patient 2015. Br J Anaesth 2015; 70: 859–76
- Margarson M, Shearer E, Cousins J. Recommendations for screening and management of Sleep Disordered Breathing (SDB) in patients undergoing bariatric surgery. SOBAUK [website]. 2016, http://www.sobauk.co.uk/downloads/osa-guideline. (Accessed 11/03/2016)
- Seet E, Chung F. Management of sleep apnea in adults- functional algorithms for the perioperative period: Continuing Professional Development. Can J Anesth 2010; 57: 849-64
- Hall A. Sleep Physiology and the perioperative care of patients with sleep disorders. BJA Education 2015; 15 (4): 167-172
- OSA/OHS Consensus Document. SOBAUK [website]. Feb 2016. Available from: http://www.sobauk.co.uk/downloads/osa-guideline. (Accessed 11/03/2016)
- National Obesity Forum. State of the nation’s waistline–obesity in the UK: analysis and expectations. 2014. http://www.nationalobesityforum.org.uk/media/PDFs/StateOfTheNationsWaistlineObesityintheUK AnalysisandExpectations.pdf. (Accessed 09/02/2016)
- Shneerson JM. Central Sleep Apnoeas. Available from: http://www.britishsnoring.co.uk/central_sleep_apnoeas.php. (Accessed 11/03/2016)
- Mayo Clinic. Obstructive Sleep Apnoea: Symptoms and Causes. Available from: www.mayoclinic.org/diseases-conditions/obstructive-sleep-apnoe/symptoms-causes/dxc-20205871. (Accessed 30/08/2016)
- STOP-Bang.ca. OSA Screening. Available from: www.stopbang.ca/osa/screening.php. (Accessed 30/08/16)
- Public Health England. Measurement of Obesity. 2014. Available from: http://www.noo.org.uk/NOO_about_obesity/measurement (Accessed 09/02/2016).
- Abdullah HR, Chung F. Perioperative Management of Obstructive Sleep Apnoea. Current Anaesthesiology Reports 2014; 4: 19-27
- Mutter TC, Chateau D, Moffatt M, et al. A matched cohort study of post-operative outcomes in obstructive sleep apnea. Anesthesiology 2014; 121: 707-18.
- Anaesthesia for the Obese Patient, BMI >35kg/m2. Single sheet guideline. SOBA. Available from: http://www.sobauk.co.uk/downloads/single-sheet-guideline. (Accessed 11/03/2016)
- Carron M, Guzzinati S, Ori C. Simplified estimation of ideal and lean body weights in morbidly obese patients. Br J Anaesth. 2012; 109(5): 829-30
青海省心脑血管病专科医院
翻译审校 傅建学 团队



