区域麻
问题
在继续下面辅导之前,尝试回答以下问题这些问题的答案可以在文章的末尾找到解答。多项选择,判断每个选项的对错:
- 面罩通气困难的危险因素包括:
- 胡子影响
- 打鼾病史
- BMI>26KG/M2
- 饮酒过量病史
- 女性
- 面罩通气困难可能引起的并发症包括:
- 低氧
- 臂丛神经血管损伤
- 情绪抵触
- 眼外伤
- 下颌关节脱位
- 一个病人已经给予了一段时间肌肉松弛,现在面罩通气困难并且伴随着氧分压下降到 88%。下一步恰当的处理包括:
- 加深麻醉
- 尝试叫醒病人
- 尝试喉镜检查
- 声门上气道开放装置插入(SAD)
- 实施气管切开
关键点
- 困难面罩通气(MV)的发病率大约是 1.4%,不能面罩通气的发病率约为 0.15%
- 评估患者 MV 困难和插管困难是非常重 要的
- MMMMASK 和 OBESE 是两个用来记忆 困难 mv 危险因素的符号
- 并发症是广泛的,从外伤到眼睛、鼻子 或者嘴,再到缺氧性脑损伤和心肌缺血
- 当你记录麻醉单时,记录下面罩通气的 难易程度很重要
- 意想不到的困难 MV 或者不能 MV 的管 理很有可能从常规的通气练习或者模拟 练习中获得益处
前言
面罩通气(MV)对于所有麻醉医生来说是一项最基本的技能。它 形成了多数一般麻醉药的开始。更重要的是,它是在插管失败或者困难 插管时用于维持氧合的一项基本退回技术。尽管面罩通气的重要性大家 都知道,但是很少有关注 MV 的研究论文和教科书,而对于困难插管 和插管失败的关注是比较大的。所有的麻醉医师要求掌握面罩通气的技 能,但更重要的是他们需要学习在面对困难 MV 的情况下如何通过调 整自己的管理选择的知识。本教程将会对困难 MV 的定义、发病率、 预测因素和其的管理给出一个全面的概述。有一些临床情况下 MV 是 不可取的,如后立即反式蝶窦手术,但这些不在本次教程的范围之内。
面罩通气困难的定义
这里存在一个关于研究困难 MV 的核心问题——多年来出现来对什么是困难 MV 有着不同的定义。这是一个非常主观 的话题,因为什么是困难 mv 对于一个从麻醉实习开始的麻醉实习生来说和对一个已经有这 25 年工作经历对资深麻醉医师 来说是大不相同的。美国麻醉医师学会(ASA)把困难 mv 定义为这样一种情况:
“由于以下一种或者多种问题让麻醉医师提供充分的通气是不可能做到的:不完全的面罩密封、过多的漏气或者气体 进口或出口阻力过大。”
ASA 又接着例举来一些通气不足的现象:胸廓摆动幅度不大或者缺乏、呼吸音微弱或缺乏,严重受阻的听诊标志、发 绀、胃内气体积聚膨胀、血氧饱和度下降或者小于正常值、缺乏或者不足的呼出末二氧化碳、缺乏或者不能检测呼出气体 流速和血流动力学变化的措施。
这是一个非常全面的定义,但在某些方面它仍然模糊,依赖于操作者自己的判断。在其它文件中也使用了类似的定义, 但是制定了进一步的标准。Langeron等人在2000年定义在两个操作者交换进行面罩给氧并且氧气冲洗两次以上仍然不能维 持氧饱和度在92%以上作为困难面罩通气的指标。2 Yildiz等人在2005年定义的困难面罩通气是用于气道演习时使用的。3 Kheterpal等人在2006年定义的困难面罩通气是面罩通气不足或者面罩通气需要两名操作者。4 在所有这些定义中使用的术 语,可以有不同的解释,也强调了寻找一个普通适用的定义很困难。
提出完成一个普遍适用的定义是很困难的,但是能够找到一种方法来连通什么样的工作是对患者有意义。在医疗中的 很多情况,MV可以被认为像是一个范围,这个范围从易于的MV到无法进行到MV。5由韩等人定义的困难面罩通气可以用 来表示困难MV的各个阶段,并允许临床医生之间更容易交流。6 这是一个类似于Cormack-Lehane喉镜检查分级一样的一个 0-4级的分级系统,如图一所示。

图1:表格中显示了面罩通气分级及其各级别的描述6
困难面罩通气的发病率
由于缺乏统一的定义困难面罩通气的发病率被报道是一个范围。引用的范围是在0.08%到15%之间。最可靠到数据表明 困难MV到发病率大概在1.4%和不可能到MV约是0.15%。7
影响面罩通气的因素
麻醉因素
这些影响MV的因素是已经被临床医生的经验和在设备的使用中已经得到证明的。MV的技能是通过培训来掌握的,并 通过定期的练习来保持。这有助于解决共同的问题,如病人的体位/呼吸道练习和设备的大小。使用不正确尺寸的口咽或 者鼻咽气道不仅不能改善MV,而且可能导致口咽部的创伤和出血。更重要的是,MV变得更加困难,因为使用了不适合尺 寸的面罩或者错误的使用麻醉机或呼吸回路。
全身麻醉本身的一些方面被认为在MV中起到了重要的作用。高剂量的阿片类药物、麻醉深度不够和肌肉松弛不充分都有 可能导致增加肌肉僵硬、降低了胸廓的顺应性和困难MV。高剂量的阿片类药物相关的胸廓僵硬在气管造口术患者中不易 被发现。这就导致了这样的建议,MV的阻力实际上是由于声带闭合引起的,从而决定允许肌肉松弛。8 这些因素都导致了 一个关于肌肉松弛的讨论,讨论是否给予定时的肌肉松弛和检查是否有可能掩盖给药前的通气患者。肌松药可以使MV变 得更容易,通过消除僵硬和喉痉挛;或是更困难,通过使舌头后坠和上气道塌陷。由麻醉医师皇家学院和困难气道协会 (DAS)联合举办的第四届全国审计项目时在一些病例里发现;浅麻醉和勉强的给予肌松药会给病人带来伤害。9
该项目提出里以下建议:
- ―当面罩或喉罩麻醉时伴随着通气失败和缺氧增加时,麻醉医师应该考虑早期加深麻醉和给予肌松药的管理措施, 以消除和预防喉痉挛。”
- ―没有麻醉医师能够允许气道阻塞和缺氧发展到这样到一个阶段,这个阶段需要紧急气管切开手术而且不允许给予 肌肉松弛。”
病人因素
对于能够预见困难的MV能够帮助麻醉医师制定一个对病人安全对气道管理计划。评估患者的一个简单且可靠的方法 就是去检查他们以前的麻醉记录单以及任何记录在案的困难。这也凸显来良好的保存记录的重要性,并演示来如何为面罩 通气可重复的分级系统可在临床医生之间的标准化沟通中起到来至关重要的作用。
特定患者的因素在困难面罩通气中占有主要原因;这些因素是广泛的,并且可以被分类为如图 2 所示。

图 2: 与困难面罩通气相关的病人因素
其它重要的因素包括:肥胖、年龄增加、男性基因、Mallampati分级、下颌前突的能力和阻塞性睡眠呼吸暂停病史。 各种的BMI值已经被用在研究论文中,且当其值低至26kg/m2时可以预测困难MV的发生在统计上有显著意义。[2] 高颈围 (>40cm)与肥胖密切相关,也会增加困难MV发生的概率。[10] 年龄的增加是另以个危险因素,这可能是由组织中弹性的 消失和存在的肺部疾病所导致。下颌前突试验给评估者一个关于形成充分的下颌突出能力的指标,且对病人存在上呼吸道 塌陷的风险评估中很重要。此外,这也是困难插管的良好预测因素。
这组作者提出一个简单的记忆来帮助记忆这些预测因子:MMMMASK。同样可以选择地,由Langeron等人提出的5条 关于困难MV的独立危险因素标准(OBESE)。2 两个助记符总结如下。
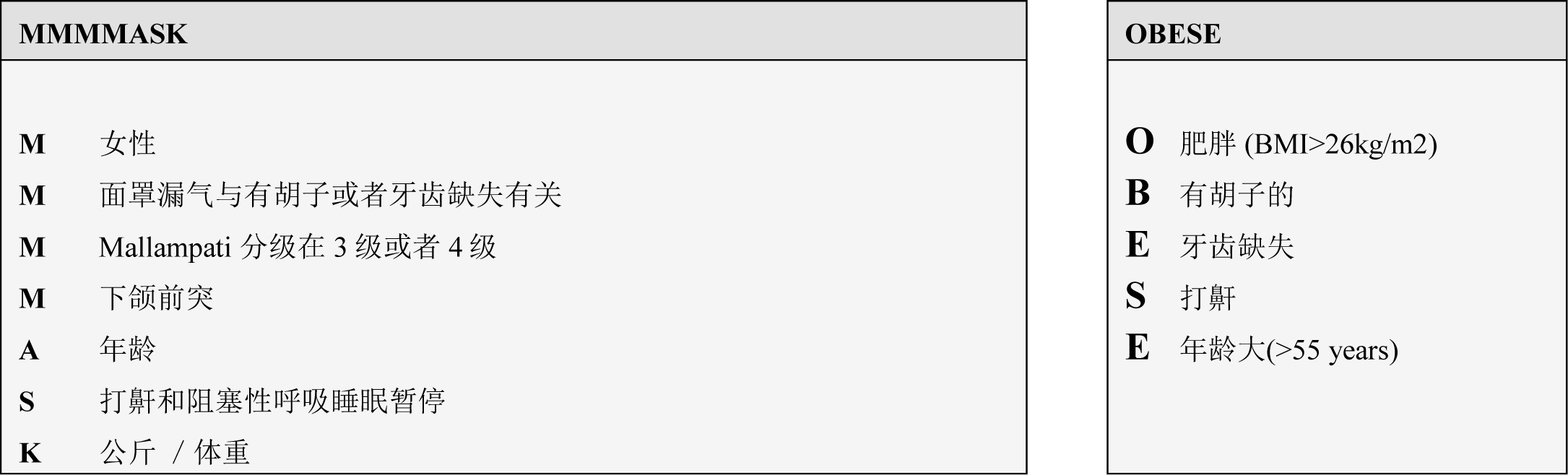
图3:两个助记符号有助于记忆患者相关因素的困难面罩通气
对于困难面罩通气的重视,Kheterpal 等人审查了超过 50,000 种麻醉药,其中引起困难 MV 的发生率达 0.15%并且显 示了以下独立的预测因子:颈部放疗史、男性、睡眠呼吸暂停、Mallampati 分级在 3-4 级和胡子的存在。[7] 头颈部放疗是 在预测不可能 MV 中是最显著的因素,更重要的是,它也是困难插管的一个重要的危险因素。对既往有颈部放疗的患者的 气道管理计划的仔细考虑是被要求的,且其外科评估也可能有困难。
管理计划和并发症
管理计划
困难 MV 的管理可以分为两种情况:预期的和意外之外的。对于预期的困难 MV,可以采取简单的措施,如剃除胡须, 减轻体重和保持假牙原位,以增加 MV 的密封并在插管之前立即去除假牙。有些麻醉医师发现光滑下来并形成冻状的胡须 有利于提高 MV 的密封,但是优化管理要求是去除需合作病人的胡子。在所有的情况下,气道计划应该形成并且与麻醉助 手进行讨论,以便准备必要的设备。优化预给氧对于增加病人短暂缺氧时间的目标上有着至关重要的作用,其能够在氧饱 和度下降之前,有更多的时间进行气道管理。患者的正确体位有助于通过降低依赖性肺不张,以增加呼吸暂停时间。肥胖 患者的耳朵应和胸骨切迹在同一水平线上,因此有可能需要使患者倾斜(图 4)。该斜坡位置有助于改善通气和通过使口 腔、咽喉在同一轴上而便于喉镜查看。
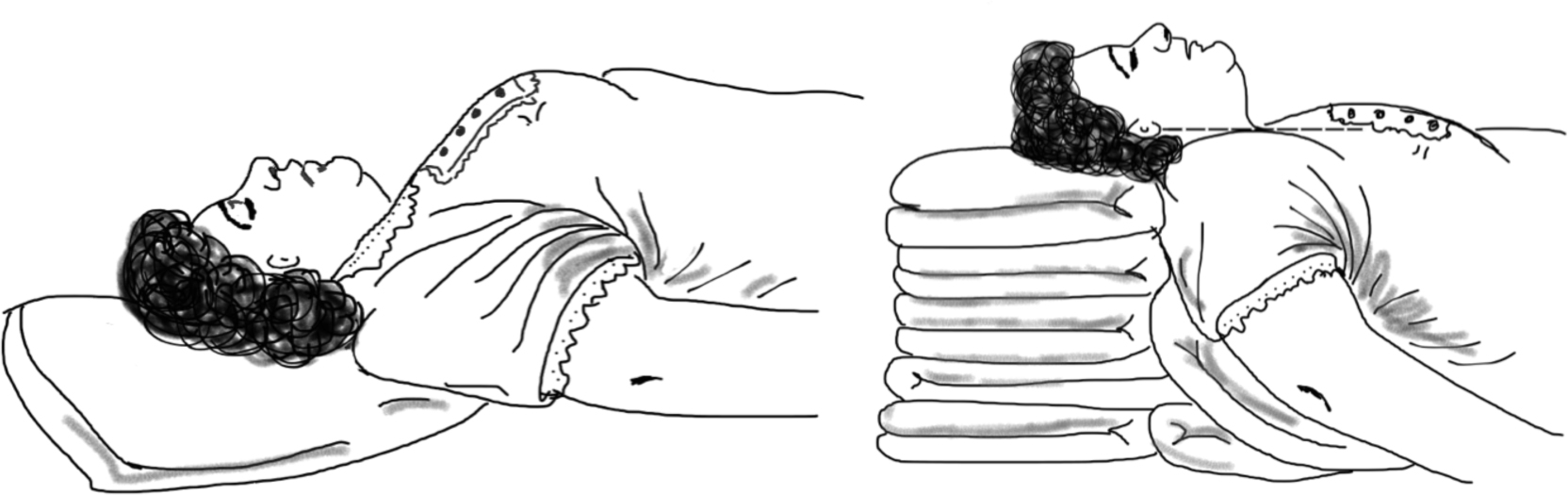
图 4:一个关于仰卧位和倾斜位在肥胖病人之间的比较。在仰卧位时(左),耳 朵所在的水平要低于胸骨切迹水平。在倾斜位时(右),
Patel 和 Nourae 描述了一种维持病人氧供的替代方法,即:经鼻加湿的急速气体通气交换(THRIVE)。[11] 在之前确定 的气道是安全的情况下,持续的高流量的湿化的氧在麻醉前后经鼻运送至体内。这种氧供方法虽然看起来有保障,但是, 在他们处理的病人中,在进行此操作之前他们还是会例行检查病人面罩通气的可能。THRIVE 只有在特定的气道情况下才 能使用,而这种特定的气道情况是面罩通气成功的关键。因此,如果有使用 THRIVE 通气的可能,那么也就有使用面罩通 气的可能。在一些有表明面罩通气困难及潜在的插管困难标志的病例中,意识到使用纤支镜进行气管插管或许是正确的选 择。
如果是一个有面罩通气困难而无插管困难的病人,应当考虑进行快速诱导。这种方法的益处是,更快速的神经肌肉阻 滞促进更早的气管内插管,从而不需要进行面罩通气。这种方法的风险是多样的并且需要逐个考虑。其中最主要的风险是 肌肉出现松弛但未能成功进行气管插管得期间所引起的去饱和现象。在一些选择的病例中,可以将插入 SAD 提供通气作为 规避这些风险的备选方法,但是对于在紧急情况下没有禁食的病人此方法将造成通气风险。此类病人应考虑纤支镜气管插 管。术前访视应当包括与病人进行插管方式的选择及风险的讨论。
当遇到出乎意料的面罩通气困难,气道管理就成了一个动态的过程。虽然对于成人面罩通气困难尚无统一的算法,但 是英国及爱尔兰的儿科麻醉师联合会及 DAS 联合制定了 1-8 岁儿童面罩通气困难的算法。[12] El-Orbany 和 Woehlck 提出 了假想的算法来细化面罩通气困难病人气道管理的步骤。[5] 尽管大部分麻醉师并没有接受此方法,但是它代表了一种合理 的解决此类问题的方法。
第一系列的管理步骤包括:使病人处于最合适的姿势,以及用一些气道辅助物如,口咽通气道及鼻咽通气道,应用持 续气道正压通气,检测麻醉深度,肌肉松弛度以及减低环状软骨压力。如果困难仍然存在,例如氧饱和度下降或呼末二氧 化碳不足,那么就需要寻求另一个人的帮助可以换掉或不换掉操作者,并且要求使用困难气道推车。如果这些方法并不能 改善情况并且氧饱和度低于百分之九十,那么这种情况应该是被认为是无法进行面罩通气的现象。
如果这种不可能进行 MV 通气的情况持续发展,应当考虑唤醒病人,然而这种选择并不是一直都实用的。如果病人已 经应用了神经肌肉阻滞药物,应当尽量进行气管插管。如果使用的神经阻滞药物是罗库溴铵,应当考虑用 sugammadex 拮 抗。如果不能进行气管插管,那么在还没有尝试 SAD 的情况下可以进行两次尝试 SAD。如果病人还没有给予神经阻滞药 物,那么 SAD 应当作为备选方案。当 SAD 已经在原位时,应当将 SAD 考虑为帮助气管插管的渠道。如果氧饱和度持续下 降,此时属于无法插管无法通气(CICV)现象,需要采取插管环甲膜切开术或手术环甲膜切开术的方法。图 5 列出了上面 所述的步骤。
Chrimes 和 Fritz 将 Vortex 法描述为管理这种复杂且不断发展的情况的组织方法。[13] 此法通过面罩、SAD 和气管内插 管的方式实现氧供,每种方法最多尝试 3 次。重要的是,在其中一种方式发挥最大作用后,其它方式可以以任何次序出现, 如果在这种非外科气道技术的基础上氧供失败,那么下一步就应当采取紧急外科气道切开,最有临床经验的医生至少采用 一种尝试,这种建议是合理的。
这对整个团队来说是充满压力的情形,它将有利于团队汇报讨论的事件,结果以及提出对未来训练的任何关心。模拟 训练在麻醉训练中变得越来越频繁,这种类型的情况应当被考虑进去。
精确的难题的编制(气道附属物,双人技术,神经肌肉阻滞药物的管理),以及对于病人所发生的情况的解释,应当 遵循以下事件。
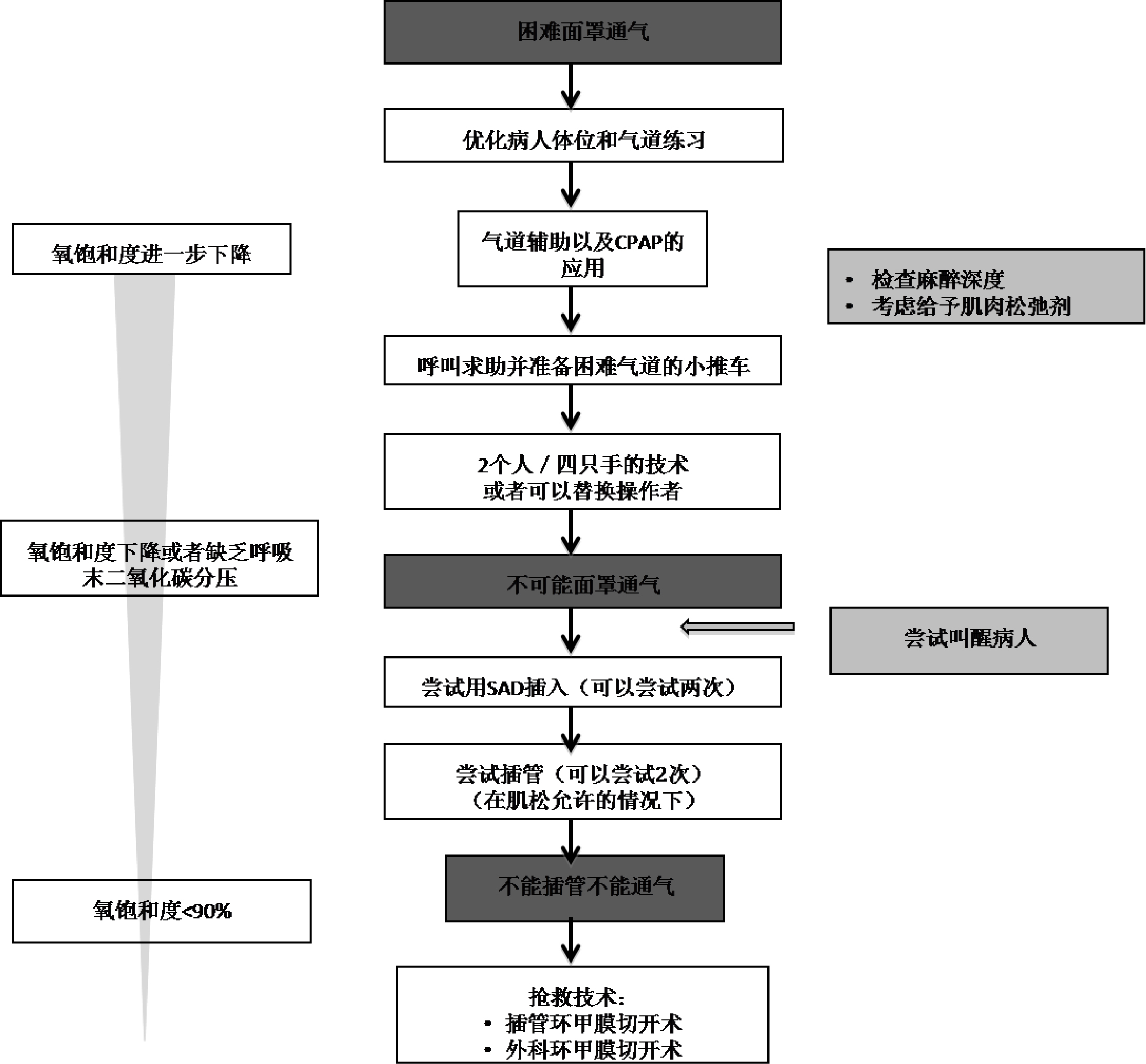
图 5: 意外困难面罩通气管理的流程图
困难面罩通气的并发症
MV 会导致各种并发症且主要关注点在于病人预给氧失败引起点死亡、缺氧性脑损伤或者心肌缺血。其它点并发 症包括眼、鼻子和嘴巴点外伤。眼部外伤会是由于面罩或者手指引起点直接外伤,从面罩漏出点干燥点气体本身可以造成 伤害。鼻导管辅助可引起假性通气道和出血,从而进一步伤害气道。病人可能会发生压力性损伤,因为过度道使用蛮力来 把面罩扣在鼻子上。嘴和口咽所包含道许多结构在困难 MV 时可能受到损伤;这些结构包括:牙齿、嘴巴、软腭、悬雍垂 和神经。缺乏润滑和过度道使用蛮力来使气道辅助工具插入会增加此类损伤。
随着越来越多的困难出现在面罩通气中,现在存在一种通过调节麻醉机上的限压阀(APL)来增加膨胀压力的倾向。 这会导致一个恶性循环:如果气道不是专一的,空气将被引导进入胃并增加胃内压。这样反过来又可以增加膈肌的压力而 使肺的顺应性下降,这将导致更多的困难 MV。为了避免引起胃膨胀,APL 阀应保持最低要求并控制压力在 20cmH2O 以 下。在专门针对儿科的指引当中,建议存在胃膨胀时可以用鼻饲管插入。[12] 更糟糕的是,如果气道是唯一的且伴随着高 压力的过度通气,则增加的胸廓压力会损害静脉回流并导致低血压,减少冠脉的灌注。
困难面罩通气和困难插管
对于大多数麻醉医生来说这代表着最糟糕的情况,并且导致准则向着如何管理 CICV 方案转变。困难插管和困难面罩 通气的危险因素确实有一些重叠,原因是显而易见的。由 Kheterpal 等人发现的这个困难组合的发生率约为 0.4%,并被定 义 3 级或 4 级的 mv 和喉镜观察为 3 或 4 级。[14] 这可能代表鉴于预期的困难气道可能会接受清醒的纤支镜插管的低估。
由 Kheterpal 等人的其它关于不能 mv 的研究中发现,77 中的 19(25%)个不能进行通气的病人同时也很难进行插管 (超过 50,000 例);重要的是,其中 15 个病人成功地使用各种睡眠技术进行插管,只有 3 例是被唤醒的(2 个是用清醒 纤支镜插管,1 个是用清醒气管切开术),且仅仅只有一个是要求了紧急外科开放气道。7
回答问题
-
- 对 胡子会对面罩通气的密闭性产生影响,当进行 MV 并且担心胡子的影响 时,应该剔除胡子。
- 对 打鼾史提示当肌肉松弛时由于扩张的软组织会导致上气道会阻塞。
- 对 BMI≥26kg/m2 与困难 MV 有关系。
- 错 文中说明了与酒精没有关系。
- 错 男性基因与增加困难 MV 的风险有关。
-
- 对 低氧是由困难 MV 引起的一个突出的并发症,并且可能导致心肌缺血和缺氧性脑损伤。
- 错 困难 MV 和臂丛损伤没有相关性。
- 对 高血压与困难 MV 和情绪风险有着密切的相关性。
- 对 这个发生来自于面罩的直接压力或者是使用的干燥影响的气体。
- 错 没有任何相关性被发现。
-
- 错 对于有足够麻痹对病人加深麻醉不能带来好处。
- 对 这要看具体的情况,以及病人何时能够恢复自主呼吸和在关键的低氧发生前气道开放。如果时间窗允许,然后 快速的神经阻滞逆转(如:),可以考虑苯二氮卓类和阿片类药物的使用。但是,如果病人恢复自主气道 通畅的可能性很低(如没有现成的逆转剂),那么最先要做的是开放气道和是病人得到氧气供给。
- 对 在给予预给氧和通气成功后,尝试喉镜检查是恰当的。
- 对 尝试插入一个 SAD 是恰当的,因为这可以改善预给氧和叫醒病人。这也可以用在一个尝试的失败插管中。
- 错 外科气管切开将会是尝试 SAD 插入或者插管后的最后一步。
无锡市人民医院
翻译审校 王志萍
参考文献
- American Society of Anesthesiologists Task Force on Management of the Difficult Airway. Practice guidelines for management of the difficult airway: an updated report by the American Society of Anesthesiologists Task Force on Management of the Difficult Airway. Anesthesiology 2013; 118:251-270.
- Langeron O, Masso E, Huraux C, Guggiari M, Bianchi A, Coriat P, Riou B. Prediction of difficult mask ventilation. Anesthesiology 2000;92:1229-36.
- Yildiz TS, Solak M, Toker K. The incidence and risk factors of difficult mask ventilation. J Anesth 2005;19:7-11.
- Kheterpal S, Han R, Tremper KK, Shanks A, Tait AR, O’Reilly M, Ludwig TA. Incidence and predictors of difficult and impossible mask ventilation. Anesthesiology 2006;105:885–91.
- El-Orbany M, Woehlck H. Difficult mask ventilation. Anesth Analg 2009;109:1870-1880.
- Han R, Tremper KK, Kheterpal S, O’Reilly M. Grading scale for mask ventilation. Anesthesiology 2004;101:267.
- Kheterpal S, Marin L, Shanks AM, Tremper KK. Prediction and outcomes of impossible mask ventilation: a review of 50,000 anaesthetics. Anesthesiology 2009;110:891-7.
- Bennett JA, Abrams JT, Van Riper DF, Horrow JC. Difficult or impossible ventilation after sufentanil-induced anesthesia is caused primarily by vocal cord closure. Anesthesiology 1997; 87:1070-4
- Royal College of Anaesthetists, Difficult Airway Society. 4th national audit project of major complications of airway management in the United Kingdom. Available online from: http://www.rcoa.ac.uk/system/files/CSQ-NAP4-Full.pdf
- Cattano D, Katsiampoura A, Corso RM, Killoran PV, Cai C, Hagberg CA. Predictive factors for difficult mask ventilation in the obese surgical population. F1000Res 2014;3:239.
- Patel A, Nouraei S. Transnasal Humidified Rapid-Insufflation Ventilatory Exchange (THRIVE): a physiological method of increasing apnoea time in patients with difficult airways. Anaesthesia 2015;70:323-329.
- Difficult Airway Society, Association of Paediatric Anaesthetists. Difficult mask ventilation – during routine induction of anaesthesia in a child aged 1 to 8 years. Available online from: http://www.apagbi.org.uk/sites/default/files/images/APA1-DiffMaskVent-FINAL.pdf
- Chrimes N, Fritz P. The vortex approach: Management of the unanticipated difficult airway. Available online from: http://www.vortexapproach.com (accessed 20/09/15)
- Kheterpal S, Healy D, Aziz MF, Shanks AM, Freundlich RE, Linton F, et al; Multicenter Perioperative Outcomes Group (MPOG) Perioperative Clinical Research Committee. Incidence, predictors, and outcome of difficult mask ventilation combined with difficult laryngoscopy: a report from the multicenter perioperative outcomes group. Anesthesiology 2013;119:1360-1369.
深入阅读
- Adnet F. Difficult mask ventilation: an underestimated aspect of the problem of the difficult airway? Anesthesiology 2000;92:1217-8.
- Ramachandran S, Kheterpal S. Difficult mask ventilation: does it matter? Anaesthesia 2011;66(Suppl 2):40-44.



