Paediatric Anaesthesia
PUNTOS CLAVES
- La ansiedad en niños en la inducción anestésica es común, y es importante desarrollar varias estrategias para superar este problema.
- Niños con trastornos de conducta que necesitan anestesia pueden manejarse usando métodos no farmacológicos y farmacológicos para minimizar la angustia.
- Los derechos y el consentimiento de los niños deben considerarse al realizar la inducción anestésica.
- Comorbilidades específicas pueden requerir de modificaciones en los procesos de inducción estándar; p.e. acceso IV difícil, niños sin tiempo de ayuno cumplido y niños enfermos.
INTRODUCCIÓN
La conducta de la anestesia pediátrica presenta muchos desafíos únicos. Uno de los más llamativos es la variabilidad del comportamiento y las respuestas de los niños y sus padres al momento de la inducción. Los problemas de conducta, la necesidad de controlarlos, el acceso intravenoso difícil y las comorbilidades añaden complejidad y pueden hacer que el arte de mantener una inducción tranquila y fluida sea increíblemente difícil. Este tutorial discutirá seis de los problemas comunes que surgen en la inducción y la mejor forma de superarlos.
DESAFÍO 1: EL NIÑO ANSIOSO
Los niños que están angustiados en la inducción tienen más probabilidades de experimentar angustia al salir y en el período postoperatorio(1).
Los factores de riesgo conocidos incluyen
- Niños con problemas de conducta previos (p.e., angustia o ansiedad) durante un encuentro de atención médica o más de cinco ingresos hospitalarios previos tienen un mayor riesgo de ansiedad en la inducción(2).
- Padres ansiosos.
- Desordenes del comportamiento que incluyen trastorno del espectro autista (TEA), trastorno por déficit de atención (TDA) y el trastorno por déficit de atención e hiperactividad (TDAH).
- Consideraciones específicas de la edad:
- 0-12 meses: demuestran angustia general, pero no es hasta varios meses después que demuestran respuesta al miedo(3). Los niños de esta edad también responden a la separación con calma y distracción. Por esta razón, los fármacos ansiolíticos rara vez se utilizan, y la presencia de los padres suele ser a discreción del anestesista.
- 1-2 años: aumenta el apego y el miedo con mayor movilidad y fuerza. Nuevamente la premedicación rara vez se usa en este grupo, pero el uso de técnicas de distracción puede ser beneficioso.
- 2 a 5 años: mayor probabilidad de ansiedad por separación de los padres. A esta edad, el aumento de la fuerza física y la incapacidad para racionalizar el comportamiento pueden hacerlos un grupo etario particularmente importante para evaluar estrategias ansiolíticas.
- 5 años a la Adolescencia: mayor sentido de sí mismo y posible daño. Los niños en edad escolar pueden responder a la explicación y la razón. Las técnicas de distracción también son particularmente útiles en esta edad. Un estudio piloto que analizó específicamente a los adolescentes encontró que más del 80% de este grupo etario informó ansiedad significativa en el momento de la inducción. Fundamentalmente, la ansiedad, depresión, somatización (síntomas físicos que ocurren secundario a la angustia psicológica) y el temperamento temeroso de base, son predictores de este fenómeno(4).
Ansiolísis no farmacológica:
Una revisión Cochrane(5) de 28 ensayos dividió estas intervenciones heterogéneas en cinco categorías principales. A continuación, se encuentra un resumen de sus hallazgos:
- Intervenciones en el niño (pasiva): diferentes estudios mostraron una respuesta variable a los videos en términos de reducción de la ansiedad. Un estudio sugirió que un video de elección del paciente puede disminuir la ansiedad, pero otro que usó un video de cuento de hadas no pudo demostrar tal diferencia.
- Intervenciones en el niño (interactivo): en comparación con la presencia de los padres, payasos o médicos payasos redujeron significativamente la ansiedad de los niños en el quirófano/sala de inducción en tres ensayos con un total de 133 niños. El uso de videojuegos también disminuyó la ansiedad en comparación con los controles y los pacientes que recibieron midazolam.
- Intervenciones en el niño (introducción de máscaras): un solo estudio sobre la familiaridad con la máscara no mostró reducción de la ansiedad, pero mejoró la cooperación.
- Presencia de los padres: la presencia de los padres no disminuye la ansiedad del niño y es menos efectiva que la premedicación. Sin embargo, es importante reconocer que la mayoría de los estudios que demuestran esto provienen de un grupo de pacientes similar y pueden no reflejar las variaciones culturales, religiosas y étnicas.(6)
- Intervenciones de los padres: niños de padres que tienen acupuntura falsa pueden estar menos ansiosos.
Es importante usar técnicas de distracción apropiadas para la edad. Cada vez se realizan más investigaciones sobre el uso de la tecnología moderna, incluidos los dispositivos de tableta y realidad virtual. Es importante considerar todos los recursos disponibles, y no ignorar los juegos simples o el experto narrador de cuentos como un método de distracción.
Ansiolísis farmacológica:
La práctica de la premedicación es heterogénea en todas las instituciones y puede depender de la cultura institucional y las poblaciones de pacientes. No obstante, cualquiera que sea la práctica en su institución, existen algunos factores clave para una premedicación segura y exitosa:
- Dar a la premedicación el tiempo suficiente para ejercer su efecto.
- Asegurar que haya disponibles instalaciones de monitoreo adecuadas
- Seleccionar los agentes adecuados según las experiencias previas, gravedad de la ansiedad o alteraciones del comportamiento y comorbilidades.
- Considerar terapias combinadas que usan rangos de dosis más bajos de cada agente: p.e.
- Ketamina oral (3 mg/kg) más midazolam (0.3 mg/kg)
- Ketamina oral 3mg/kg y clonidina 3mcg/kg
- Considerar posibles contraindicaciones (p.e. tiempo de ayuno no cumplido, vía aérea difícil, estado crítico, disfunción orgánica terminal tales como insuficiencia hepática o renal)
Hay una serie de excelentes artículos disponibles gratuitamente que cubren el tema de la ansiedad perioperatoria con más detalle.(13, 14)
DESAFÍO 2: EL NIÑO CON TRASTORNOS DEL COMPORTAMIENTO
Existen una amplia gama de trastornos de conducta. Estos incluyen TEA, TDA y TDAH (ver arriba). Es posible que algunos niños no tengan un diagnóstico específico, pero los informes de los padres sobre las dificultades con el comportamiento también deben ser considerados para planificar el período perioperatorio. También considere la implicación del retraso en el desarrollo sobre cómo responderá el niño cuando esté estresado (consulte las consideraciones específicas por edad más arriba).
Los padres o cuidadores forman una parte vital de una vía perioperatoria uniforme. La discusión con los padres sobre el comportamiento y el cumplimiento es importante para evaluar la probabilidad de cooperación perioperatoria. Esto incluye los rituales y rutinas habituales del niño, y cómo estos se pueden alterar lo menos posible. Preguntar a los padres sobre los signos del niño cuando se altera, cualquier factor desencadenante específicos y las estrategias que la familia usa para tratar de aliviar esto, ayudará a reconocer el aumento de la angustia.
Los niños con TEA son más propensos a tener comorbilidades asociadas(15) incluyendo trastornos convulsivos, apnea del sueño y retrasos del desarrollo. Un estudio que analizó la experiencia de los niños con TEA en el período perioperatorio encontró que los niños con TEA tenían más probabilidades de no recibir premedicación o una premedicación no estándar (cualquier cosa que no sea midazolam oral)(16). Es posible que los niños con esta condición no reciban una premedicación cuando puedan beneficiarse de ella. Los niños con TEA necesitan una estrategia ansiolítica adaptada, mejor formulada al evaluar su comportamiento preoperatorio y hablar con sus padres. Otra revisión de la literatura sugiere fuertemente la premedicación, como parte de un proceso preoperatorio “flexible”, p.e., medir la estatura y el peso en el hogar, hablar con los padres antes del día de la cirugía, minimizar el tiempo de espera y proporcionar acceso a una habitación tranquila(15). Esto es importante porque las dificultades con las interacciones sociales constituyen una característica prominente del trastorno, y ubicar al niño en una sala concurrida y ruidosa puede provocar un aumento de la angustia y disminuir la cooperación.
Los niños con TDAH pueden ser menos cooperativos en la inducción de la anestesia y tener una mayor incidencia de comportamientos desadaptativos postoperatorios.(17)
También es importante considerar las implicaciones de la terapia en la práctica anestésica. Los niños con TEA, TDA y TDAH pueden ser medicados con una amplia gama de drogas psicoactivas y estimulantes. Se han recibido informes de casos de mayores requerimientos de fármacos para sedación y anestesia, y diversos efectos hemodinámicos, p.e. hipotensión refractaria con risperidona(18). Actualmente no existen pautas claras basadas en la evidencia sobre el manejo perioperatorio de la medicación estimulante y la decisión la toman generalmente el médico que prescribe y el padre o tutor(19).
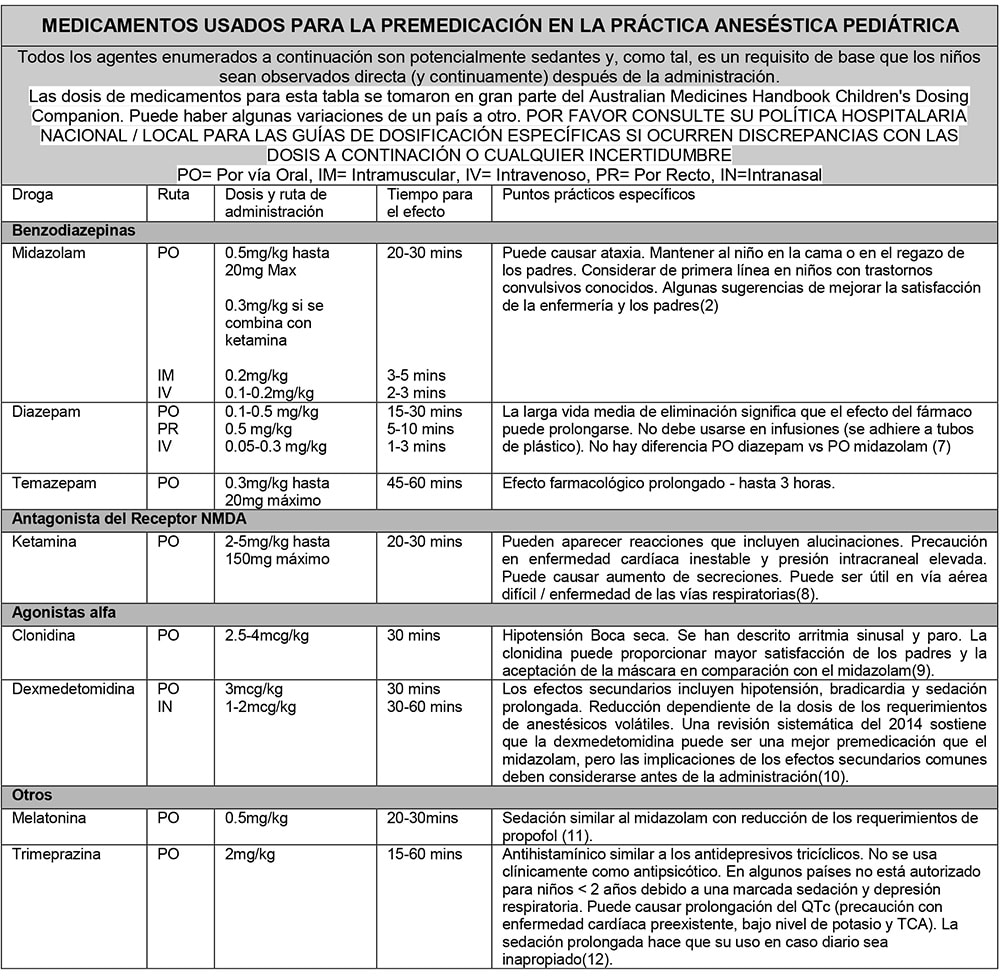
DESAFÍO 3: EL NIÑO RESISTENTE – RESTRICCIÓN Y CONSENTIMIENTO
A menudo, los niños son reacios a que un extraño les ponga una máscara en la cara (aceptación de la máscara) o que inserten una cánula intravenosa. La pregunta entonces es qué hacer cuando un paciente se rehúsa a estas intervenciones. ¿Cuánta restricción está bien? ¿Quién puede imponerlo?
En una encuesta en EE. UU. de anestesistas pediátricos, el 44% de los encuestados utilizaron la restricción en la mayoría de los niños < 1 año de edad, mientras que solo el 2% lo hizo en niños > 11 años(20). En una encuesta similar en el Reino Unido, la mayoría de los encuestados rara vez o nunca permitieron que un niño sea retenido por los miembros del personal, el tamaño de esta mayoría crece con la edad creciente del niño desde 214 (74%) en menores de 1 año a 261 (88 %) sobre los 6 años. Cabe destacar que 110 (25%) habían cancelado un caso en los últimos 5 años y 196 encuestados (45%) habían cancelado al menos un caso durante toda su carrera debido al rechazo del niño(21). Las políticas locales y las leyes dictarán los requisitos exactos para el consentimiento. Por ejemplo, en el Reino Unido y Australia, las leyes que rigen el consentimiento en los niños están guiadas por el concepto de “competencia Gillick” en el que para negar el consentimiento el niño debe tener suficiente entendimiento e inteligencia para comprender plenamente lo que se propone(22). Esto significa que, si un niño está en la capacidad y rechaza el tratamiento, pero se lo mantiene en contra de su voluntad, estaríamos imponiendo el tratamiento sin consentimiento. En este sentido, se debe hacer cada esfuerzo para seguir los deseos de los niños. El grupo de trabajo del 2003 de la Confederation of European Specialists in Paediatrics (CESP) declaró que los niños pueden rechazar efectivamente tratamientos o procedimientos que no son necesarios para salvar sus vidas o prevenir daños graves(23).
Hay un número limitado de pautas específicas sobre la restricción en pediatría. Se deben consultar las políticas locales para garantizar que se cumplan los protocolos locales. Homer y Bass(21) hacen referencia a las directrices del UK Royal College of Nursing sobre la restricción de procedimientos, y exponen la diferencia entre restricción e inmovilización. Estas pautas distinguen estas dos técnicas a través de la cantidad de fuerza aplicada y el consentimiento. La American Society of Pediatricians tiene una declaración sobre el uso de la restricción física en el entorno de cuidado agudo(24). En este contexto, describen la restricción como métodos físicos o mecánicos para restringir el movimiento. Esta exposición no es específica de los anestesistas, pero un ejemplo de esta en la práctica anestésica sería envolver al paciente en una manta para mantener los brazos y las piernas quietos. La inmovilización terapéutica según este mismo enunciado es la restricción física de un paciente por al menos dos personas para ayudar al paciente que ha perdido el control del comportamiento para recuperar el control de las emociones fuertes. Consistentemente, a través de los recursos disponibles, se enfatiza la importancia de explicar este tipo de intervención al niño y a sus padres, y asegurar que el niño no se lesione de ninguna manera durante este proceso. El niño “competente” también tiene derecho a rechazar un tratamiento o intervención.
DESAFÍO 4: EL NIÑO SIN AYUNO O POTENCIAL ESTÓMAGO LLENO
Algunas circunstancias clínicas requieren que la anestesia comience antes del ayuno adecuado. Los niños también son más propensos a estasis gástrico con el trauma mínimo, analgesia con opioides y dolor(25). El lugar de la inducción de secuencia rápida pediátrica sigue siendo controvertido. A veces, incluso cuando la inducción de secuencia rápida está indicada, realizarla es imposible, p.e. acceso IV difícil o incumplimiento de la preoxigenación En este sentido, se deben realizar intentos para colocar una vía IV antes de la inducción o minimizar la molestia al paciente durante la inducción inhalatoria (p.e., movimientos o canulación cuando está “superficial”). Es importante tener disponible la succión y expresar las preocupaciones sobre posible aspiración a otro personal. El anestesista también debe asegurarse de que el asistente de la vía aérea se sienta cómodo realizando la presión cricoidea.
Para obtener información general sobre la inducción de secuencia rápida, consulte ATOTW 331.
DESAFÍO 5: EL NIÑO CON ACCESO IV DIFÍCIL
La evaluación cuidadosa de las opciones venosas antes de cualquier intento permitirá la selección del mejor sitio. La aplicación de un agente anestésico local tópico puede usarse para reducir el dolor asociado con la canulación sin impactar negativamente en las tasas de éxito(26). También se ha demostrado que la aplicación por los padres (p.e., en el hogar antes de la presentación al hospital) de estos agentes es efectiva(27). Si se planifica una inducción IV, es razonable usar agentes anestésicos locales tópicos cuando sea posible.
El uso de luces especializadas para identificación de venas o transiluminación en bebés puede ser útil. El ultrasonido puede ser usado si está disponible, el anestesista tiene la experiencia y el paciente coopera. El ultrasonido se puede usar en tiempo real o para identificar y marcar la ubicación de las venas que no son visibles/palpables. Asegurarse de mantener el brazo en la misma posición durante el escaneo y el intento de canulación.
Si una inducción IV se considera esencial o deseable, pero no se puede colocar una vía IV, la ketamina IM puede usarse como un agente anestésico general. La ruta IO (intraósea) se ha utilizado con éxito para inducir rápidamente la anestesia con complicaciones mínimas(28).
También es bien sabido que la colocación de la cánula es más fácil en el paciente anestesiado (inmóvil y vasodilatado) y puede preferirse la inducción inhalatoria en pacientes con antecedentes de acceso difícil. Todas las estrategias descritas anteriormente para la localización de venas se pueden usar después de una inducción con gases. Aunque no es de rutina, en un paciente con acceso difícil, algunos anestesistas realizarán la instrumentación de la vía aérea sin acceso IV. Esto permite el establecimiento de una vía aérea más segura (LMA/TET). La clave de este enfoque es garantizar que el paciente esté lo suficientemente profundo (con frecuencia cardíaca más lenta, sin respuesta a la estimulación como empuje mandibular, ojos no divergentes y pupilas a medio tamaño) antes de la instrumentación de la vía aérea para evitar tos o estimulación de la vía aérea que cause laringospasmo o regurgitación. Una dosis de 4 mg/kg de suxametonio IM puede facilitar la parálisis si es necesario, aunque lleva más tiempo que la vía IV para lograr una relajación muscular adecuada y las fasciculaciones musculares pueden no ser visibles.
DESAFÍO 6: EL NIÑO INESTABLE O ENFERMO
El aumento del trabajo y la descarga simpática asociado con el estar estresado o molesto antes de la inducción pueden causar descompensación clínica en niños inestables o enfermos con una reserva fisiológica limitada. Esto puede ocurrir antes de la administración de agentes inductores. Alternativamente, el paciente críticamente enfermo puede hacer un pequeño intento de “luchar” contra la inducción, un marcador de cuán mal que están. La premedicación prudente en un entorno monitoreado y supervisado puede ser apropiado y puede disminuir las dosis de inducción requeridas. La preparación nuevamente es de vital importancia en estos pacientes. Si es posible, coloque la monitorización antes de la inducción y asegúrese de que los medicamentos de reanimación estén disponibles al momento. Al administrar cualquier agente, comience “bajo y lento”, usando pequeñas dosis ajustadas lentamente para que tengan efecto. El propofol se usa con menos frecuencia en estas circunstancias con muchos médicos que favorecen a los agentes como la ketamina, el midazolam, el fentanilo y el remifentanilo.
Para obtener un resumen más completo de la intubación de niños enfermos, consulte ATOTW 169.
RESUMEN
Cualquiera que haya pasado tiempo en pediatría habrá sido testigo de inducciones de anestesia que han ido muy bien o han sido muy difíciles. Arriba se detallan algunos de los desafíos que enfrenta en el día a día la anestesia pediátrica. La flexibilidad en la planificación e implementación de una estrategia de inducción permitirá una vía perioperatoria adaptada para cada paciente. La evaluación de los niños por factores que pueden complicar la inducción, incluyendo la ansiedad preoperatoria, posibles problemas de conducta, necesidad de restricción, estado de ayuno, enfermedad crítica y acceso IV difícil puede permitir el uso selectivo de estrategias farmacológicas y/o no farmacológicas apropiadas. Con suerte, esto mejorará la experiencia del niño y sus padres sobre lo que puede ser un evento increíblemente estresante y difícil.
REFERENCIAS Y LECTURA ADICIONAL
- Holm-Knudsen RJ, Carlin JB, McKenzie IM. Distress at induction of anaesthesia in children. A survey of incidence, associated factors and recovery characteristics. Paediatric Anaesthesia 1998;8(5):383-92.
- Davidson AJ, Shrivastava PP, Jamsen K, Huang GH, Czarnecki C, Gibson MA, et al. Risk factors for anxiety at induction of anesthesia in children: a prospective cohort study. Pediatric Anesthesia 2006;16(9):919-27.
- Rothbart MK, Ahadi SA. Temperament and the development of personality. Journal of Abnormal Psychology 1994;103(1):55-66.
- Fortier MA, Martin SR, Chorney JM, Mayes LC, Kain ZN. Preoperative anxiety in adolescents undergoing surgery: a pilot study. Pediatric Anesthesia 2011;21(9):969-73.
- Manyande A, Cyna AM, Yip P, Chooi C, Middleton P. Non-pharmacological interventions for assisting the induction of anaesthesia in children. Cochrane Database of Systematic Reviews 2015(7).
- Rosenbaum A, Kain ZN, Larsson P, Lonnqvist PA, Wolf AR. The place of premedication in pediatric practice. Pediatric Anesthesia 2009;19(9):817-28.
- Vetter TR. A comparison of midazolam, diazepam, and placebo as oral anesthetic premedicants in younger children. Journal of Clinical Anesthesia 1993;5(1):58-61.
- Jamora C, Iravani M. Unique clinical situations in pediatric patients where ketamine may be the anesthetic agent of choice. American Journal of Therapeutics 2010;17(5):511-5.
- Almenrader N, Passariello M, Coccetti B, Haiberger R, Pietropaoli P. Premedication in children: a comparison of oral midazolam and oral clonidine. Pediatric Anesthesia 2007;17(12):1143-9.
- Sun Y, Lu Y, Huang Y, Jiang H. Is dexmedetomidine superior to midazolam as a premedication in children? A meta-analysis of randomized controlled trials. Pediatric Anesthesia 2014;24(8):863-74.
- Gitto E, Marseglia L, D’Angelo G, Manti S, Crisafi C, Montalto AS, et al. Melatonin versus midazolam premedication in children undergoing surgery: A pilot study. Journal of Paediatrics and Child Health 2016;52(3):291-5.
- Bramwell R, Manford M. Premedication of children with trimeprazine tartrate. British Journal of Anaesthesia 1981;53(8):821-6.
- O’Sullivan M, Wong GK. Preinduction techniques to relieve anxiety in children undergoing general anaesthesia. Continuing Education in Anaesthesia Critical Care & Pain 2013;13(6):196-9.
- Tan L, Meakin GH. Anaesthesia for the uncooperative child. Continuing Education in Anaesthesia Critical Care & Pain 2010;10(2):48-52.
- Taghizadeh N, Davidson A, Williams K, Story D. Autism spectrum disorder (ASD) and its perioperative management. Pediatric Anesthesia 2015;25(11):1076-84.
- Arnold B, Elliott A, Laohamroonvorapongse D, Hanna J, Norvell D, Koh J. Autistic children and anesthesia: is their perioperative experience different? Pediatric Anesthesia 2015;25(11):1103-10.
- Tait AR, Voepel-Lewis T, Burke C, Doherty T. Anesthesia induction, emergence, and postoperative behaviors in children with attention-deficit/hyperactivity disorders. Pediatric Anesthesia 2010;20(4):323-9.
- Wong G, Lee R. Refractory hypotension in an autistic child on risperidone: Association of Anaesthetists of Great Britain and Ireland; 2017 [Case Report]. Available from: http://www.anaesthesiacases.org/case-reports/2017-0008.
- Cartabuke RS, Tobias JD, Rice J, Tumin D. Hemodynamic profile and behavioral characteristics during induction of anesthesia in pediatric patients with attention deficit hyperactivity disorder. Pediatric Anesthesia 2017;27(4):417-24.
- Lewis I, Burke C, Voepel-Lewis T, Tait AR. Children who refuse anesthesia or sedation: a survey of anesthesiologists. Pediatric Anesthesia 2007;17(12):1134-42.
- Homer JR, Bass S. Physically restraining children for induction of general anesthesia: survey of consultant pediatric anesthetists. Pediatric Anesthesia 2010;20(7):638-46.
- Bird S. Consent to medical treatment: the mature minor. Australian Family Physician 2011;40:159-60.
- De Lourdes Levy M, Larcher V, Kurz R. Informed consent/assent in children. Statement of the Ethics Working Group of the Confederation of European Specialists in Paediatrics (CESP). European Journal of Pediatrics 2003;162(9):629-33.
- Committee on Pediatric Emergency Medicine, American Academy of Pediatrics. The use of physical restraint interventions for children and adolescents in the acute care setting. Pediatrics 1997;99(3):497-8.
- Newton R, Hack H. Place of rapid sequence induction in paediatric anaesthesia. BJA Education 2016;16(4):120-3.
- Arendts G, Stevens M, Fry M. Topical anaesthesia and intravenous cannulation success in paediatric patients: a randomized double-blind trial. British Journal of Anaesthesia 2008;100(4):521-4.
- Koh JL, Fanurik D, Stoner PD, Schmitz ML, VonLanthen M. Efficacy of parental application of eutectic mixture of local anesthetics for intravenous insertion. Pediatrics 1999;103(6):e79.
- Neuhaus D, Weiss M, Engelhardt T, Henze G, Giest J, Strauss J, et al. Semi-elective intraosseous infusion after failed intravenous access in pediatric anesthesia. Pediatric Anesthesia 2010;20(2):168-71.



