General Topics
PERGUNTAS
Antes de continuar, tentar responder “verdadeiro ou falso” para as seguintes afirmações. As respostas podem ser encontradas no texto.
- Staphlyococcus aureus resistente à meticilina pode causar fasceíte necrosante
- A dor é muitas vezes um sinal tardio
- Flucloxacilina é a primeira linha de tratamento antibiótico
- As culturas de sangue são positivas em aproximadamente 80 % dos pacientes
- Terapia com oxigêncio hiperbário pode ser útil no tratamento de infecções causadas por espécies de Clostridium
RESUMO
A fascite necrozante ( FN ) refere-se a inflamação grave da bainha muscular que leva a necrose do tecido subcutâneo e fascia adjacente. Ela está associada com um risco significativo de mortalidade e de deficiência de membros e perda de tecido. Ela ocorre com freqüência suficiente para que os médicos que se estão fora de cuidados intensivos possam se deparar com ao menos um paciente com FN durante a sua vida, porém sem adquirir familiaridade devido a sua raridade.1, 2
A suspeita clínica precoce, intervenção cirúrgica e antibioticoterapia são a chave para melhorar a sobrevida uma vez que a rápida progressão pode levar a toxicidade sistêmica, perda do membro e morte.3
Os pacientes precisam de um envolvimento interdisciplinar, envolvendo os cirurgiões, médicos assistentes, intensivistas e infectologistas. Monitorização associada a suporte em tempo integral em uma unidade de terapia intensiva é essencial.
Este tutorial descreve o diagnóstico e tratamento comum de FN . Tratamentos menos convencionais , incluindo imunoglobulinas intravenosas e oxigênio hiperbárico , também serão discutidos.
INTRODUÇÃO
A FN é freqüentemente associada com outras infecções graves de tecidos moles, como miosite e mionecrose (gás e gangrena ) . Infecções necrosantes dos tecidos moles são associados com mortalidade considerável 1.
A incidência global de FN foi estimada em 0,24-0,4 por 100.000 adultos . Nos relatórios mais antigos, inadequadas técnicas de cultura em conjunto com revisões e meta-análises que não conseguiam diferenciar entre os diferentes tipos de FN, tornaram difícil atribuir uma exata causalidade.3
ORGANISMOS CAUSADORES
Um largo espectro de bactérias foi encontrado como causa de FN Estas podem ser classificados em dois grupos:
Tipo I ( também conhecido como FN sinérgica )
A FN do tipo I é uma infecção causada por anaeróbico mistos , aeróbios e anaeróbios facultativamente gram-positivas e bactérias gram-negativas . Até 15 organismos diferentes podem ser cultivados a partir de áreas afetadas , com uma média de 5 patógenos em cada ferida . A maioria dos patogénos originam-se da flora intestinal , por exemplo E.coli , Pseudomonas spp, Bacteroides spp e Vibrio spp . Os fatores de risco incluem: comprometimento imunológico, cirurgia recente e patologia abdominal incluindo acometimentos malignos. 3 , 4
Tipo II
A FN do tipo II é geralmente monomicrobiana, principalmente por organismos gram-positivos . O patógeno mais comum que causa FN do tipo II é o grupo A β – hemolíticos , quer isoladamente ou em combinação com outras espécies , geralmente Staphlyococcus aureus . Casos de FN sem um fator precipitante reconhecido são mais propensos a serem devido a infecção estreptocócica ou , mais recentemente, devido à Staphylococcus meticilina-resistente adquirida na comunidade ( MRSA) .1,11 Os fatores de risco incluem: lacerações , queimaduras ou qualquer fator que cause uma quebra na derme, como cirurgia recente , parto , uso de drogas intravenosas e varicela. Nos casos em que nenhum portal de entrada esteja clara , é provável que a infecção seja devido à propagação hematogênica , com por exemplo, lesão/infecção na garganta.3
A mortalidade neste grupo é muito elevada, aproximando-se de 50 % a 70 % .4
FATORES DE RISCO PARA O DESENVOLVIMENTO DE FN
Fatores de risco gerais incluem: idade acima de 50 anos , o uso de drogas intravenosas e condições debilitantes crônicas, como diabetes , supressão imunológica , obesidade e doença vascular periférica 1.
A possibilidade de que os anti-inflamatórios não esteróidais (AINEs ) possam contribuir para o desenvolvimento ou progressão de FN foi aventada . Tem sido sugerido que os AINEs possam mascarar os sintomas e sinais iniciais da FN, ou que possam contribuir diretamente para a patogênese da FN, por inibir a função de neutrófilos e aumentando a liberação de citocina.3 , 5
FISIOPATOLOGIA
A FN é uma infecção dos tecidos mais profundos , que resulta em destruição progressiva da fáscia muscular sobrejacente a gordura subcutânea. O próprio tecido muscular é freqüentemente poupado por causa de seu generoso suprimento sanguineo.6 A infecção , entretanto, normalmente se espalha ao longo da fáscia do músculo e o tecido sobrejacente pode se mostrar inicialmente afetados. É esta característica que faz da FN difícil de diagnosticar sem outros métodos diagnósticos invasivos.
Embora a fisiopatologia do tipo I e do tipo II seja a mesma, as manifestações clínicas destas condições podem variar de acordo com o organismo causador da doença. A FN tipo I normalmente é um processo lento, que evolui em dias . Muitas vezes vem após uma cirurgia abdominal , uma infecção perineal ou um abceso isquiorretal .3 , sendo este, com mais rápida progressão . Como mencionado anteriormente, a doença pode surgir sem qualquer foco evidente.
Aproximadamente 50 % dos casos de FN do tipo II são associados com a exotoxina de uma bactéria infectante, caracterizando a chamada síndrome do choque tóxico . Esta associação de síndrome do choque tóxico e de FN do tipo II demonstrou aumentar significativamente a mortalidade de 40% a 67% .3
A extensa proliferação de células T e a libertação de citocinas podem ocorrer na FN do tipo II através dos efeitos da proteína M do estreptococo do grupo A β -hemolítico . Esta proteína filamentosa tem propriedades anti – fagocíticas e é um importante determinante da virulência. A produção das múltiplas exotoxinas piogênicas que atuam como super- antígenos causam a síndrome de resposta inflamatória sistêmica (SIRS ), que pode evoluir para falência de múltiplos órgãos .
DIAGNÓSTICO
Como já foi mencionado, a FN pode progredir de forma insidiosa e o diagnóstico é muitas vezes difícil de estabelecer . É importante ter sempre um alto índice de suspeita uma vez que diagnosticada a doença, há possibilidade de se evitar progressão para FN. Certas pistas podem ser obtidas a partir da história clínica, que apontam para um diagnóstico de FN, assim como lesões dos tecidos moles , cirurgia recente , úlceras ou uso de drogas ilícitas .3 ,de infecções de garganta , vaginite , ou contacto próximo com impetigo . O diagnóstico é particularmente difícil de se fazer na prática geral, uma vez que muitas vezes os pacientes irão apresentar sinais não específicos. Um quinto dos pacientes têm sintomas “influenza like”, caracterizados por febre e mialgia, enquanto outros podem apresentar sintomas de gastroenterite.3
Os sinais e sintomas iniciais geralmente incluem dor, inchaço, eritema , febre e taquicardia. No entanto, somente quando a doença progride que as típicas mudanças mais avançadas de pele são observadas. Estes incluem edema tenso, dor desproporcional a alterações na pele e placas roxas ou azuis escuras que evoluem para bolhas hemorrágicas e necrose.1 Sintomas específicos , especialmente o gás, pode indicar que Clostridium ou outras espécies estão envolvidas.
Os diagnósticos diferenciais comuns incluem: celulite, mionecrose, trombose venosa profunda, gastro- enterite, queimadura solar ou uma erupção alérgica . A auto administração de AINEs podem mascarar a temperatura ou a dor. A anestesia produzida pela destruição do nervo na doença tardia pode ser uma fator de confusão.3 Os tecidos subcutâneos e as camadas epidérmicas e dérmicas podem se tornar edematosas , dando um aspecto conhecido como ” peau d’orange “, ou aparência de casca de árvore. 3
O diagnóstico definitivo de FN é estabelecido cirurgicamente, com a visualização dos planos fasciais e subcutâneos no debridamento. No entanto , indícios clínicos e ferramentas de diagnóstico devem ser usadas em combinação para ajudar num diagnóstico precoce.3
- A característica clínica mais comum a todos os tipos de FN é a dor intensa, muitas vezes desproporcional
- Isto é devido a oclusão de vasos perfurantes com infarto dos nervos adjacentes.3
- A infecção progride até que os nervos que inervam a pele, e então são destruídas , resultando em anestesia.
INVESTIGAÇÃO LABORATORIAL
As culturas de sangue são positivas em cerca de 60 % dos doentes com FN do tipo II, e o resultado positivo é menor em pacientes com FN do tipo I – cerca de 20% .13
Outros achados laboratoriais são geralmente inespecíficos e freqüentemente demonstram uma alta contagem de células brancas, alta PCR, coagulopatia e índices de creatino kinase. Os pacientes muitas vezes se apresentam hipocalcemicos, devido à precipitação de cálcio e necrose da gordura.
Ferramenta de pontuação laboratorial para previsão de FN
O ILRFN (índicador laboratorial de risco de fasceíte necrosante ) , ilustrado abaixo, é uma ferramenta desenvolvida para ajudar a distinguir a FN de outros tipos de infecções nos tecidos moles, com base em investigações laboratoriais.7 Foi derivado de um estudo retrospectivo que comparou 89 casos confirmados de FN com 225 casos de celulite ou abscessos.
Inúmeras variáveis foram analisadas, das quais a mais significativa estatisticamente foram a contagem de células brancas , PCR , hemoglobina, sódio , creatinina e glicose. O estudo concluiu que uma pontuação de seis ou mais deve levantar a suspeita de FN e uma pontuação de oito ou mais é fortemente preditiva da doença.
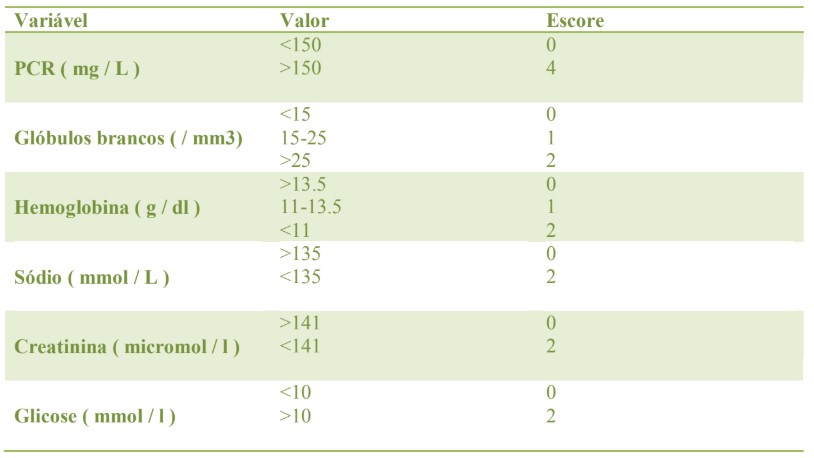
Tabela 1 . Indicador de risco Laboratórial de fasceíte necrosante ( LRINEC )
HISTOLOGIA E MICROBIOLOGIA
Biópsias por congelação que incluem a borda e áreas necróticas centrais da lesão têm sido consideradas úteis no diagnóstico precoce de FN . Este método é muitas vezes impraticável no entanto , uma vez que as amostras congeladas não estão prontamente disponíveis fora do horário e do tempo necessário para analisar e processar a amostra. Em vez disso, um ‘ teste do dedo ” é recomendado, e se refere ao infiltramento de áreas com anestésicos locais, fazendo uma pequena incisão até a fáscia profunda . O teste é positivo se houver uma falta de resistência a dissecção com o dedo e ausência de sangramento, e da função contrátil do músculo , além da saída de fluídos serosos/purulentos. O fluido , de cor acastanhada que é libertado no momento do teste do dedo é devido à lise de polimorfos e necrose fascial com ou sem mionecrose .1 , 3 Todas as amostras de tecido devem ser levadas para análise, de Gram e cultura aeróbia e anaeróbia . O exame histológico do tecido revela vasculite, vasos trombosados , necrose e infiltrado polimorfonuclear.3
IMAGEM
Exames radiológicos nunca devem adiar a cirurgia se há crepitação no exame ou evidência de avançoda infecção do tecido . Raio-X, tomografia computadorizada (TC) e ressonância magnética ( RM) são úteis no diagnóstico de FN se não estiver presente gás subcutânea . Este é um achado altamente específico , mas não muito sensível.
Estudos têm mostrado que o aumento da espessura da camada da membrana fibrosa pode estar associados a FN. No entanto , esta espelha os resultados de achados clínicos – alta sensibilidade , mas baixa especificidade. O edema dos tecidos moles demonstrou poder ser devido a trauma ou cirurgia recente . A TC tem a vantagem adicional de identificar outras fontes de infecção , particularmente abcessos profundos, porém , no entanto , geralmente, exige a transferência do paciente instável ao departamento de radiologia .1 , 5
TRATAMENTO
O tratamento de FN consiste em desbridamento precoce e agressivo de tecido necrosado , com antibiótico de largo espectro e suporte hemodinâmico . O tratamento deve ser entregue a uma equipe multidisciplinar de intensivistas, microbiologistas e cirurgiões , incluindo de preferência um cirurgião plástico.
Cirurgia
A FN é uma emergência cirúrgica e necessita de intervenção imediata . Evidências demonstram que quando o tratamento baseia-se em apenas na terapêutica antimicrobiana e apoio , a mortalidade aproxima-se de 100 % . A cirurgia é um meio vital de controle da origem da infecção. O objetivo da intervenção cirúrgica é debridamento agressivo de todos os tecidos necróticos, até encontrar tecido viável e sangramento saudável.5
As amostras de tecido deverão ser enviadas para o laboratório para a coloração de Gram e cultura. A ferida é então coberta e o paciente deve ser levado de volta ao centro cirurgico após 24 horas para reavaliação e posterior desbridamento se necessário.
Ocasionalmente ressecçöes muito agressivas, incluindo amputação de um membro, são necessárias para parar eficazmente a propagação da infecção.1
Antibióticos
Os antibióticos são um complemento indispensável no controle da origem e podem impedir a progressão do choque séptico , quando utilizados precocemente. Em um artigo amplamente citado por Kumar et al , a administração de um antimicrobiano eficaz na primeira hora de hipotensão documentada foi associada ao aumento da sobrevida de pacientes com choque séptico. Além disso , neste estudo , que não restringiu a pacientes com FN, cada hora de atraso na administração de antibióticos foi associada com uma diminuição média de sobrevivência de 7,6 % .8
Antibióticos de amplo espectro deve ser iniciado imediatamente para incluir a cobertura de bactérias gram-positivas , gram-negativas e anaeróbios . FN com a presença de gas é quase sempre sensível à penicilina , mas altas concentrações das bactérias nos resultados em tecidos sendo a maioria das bactérias em fase estacionária do ciclo de crescimento , tornam os ntibióticos de síntese da parede celular ineficaz . Clindamicina é um antibiótico lincosamida que pode inibir a produção de exotoxina mesmo na fase estacionária.3 Para FN de possível origem de gram positivos, um carbapenem intravenoso, como meropenem , também deve ser adicionado. Como casos de MRSA adquirido na comunidade têm aumentado ao longo dos anos, antibióticos como a vancomicina ou linezolida devem ser administrados até que a posibilidade de MRSA tenha sido excluída . O uso de antibióticos pode, posteriormente, ser escalonado uma vez que os resultados da cultura são conhecidos.
Com objetivo de cobrir adequadamente bactérias gram negativas sinérgicas, antibióticos de largo espectro devem ser iniciados imediatamente.

TRATAMENTO DE SUPORTE GERAL
O tratamento geral de suporte visa evitar o freqüente desenvolvimento do choque séptico e falência de múltiplos órgãos . Outras complicações comuns incluem coagulação intravascular disseminada, síndrome da angústia respiratória do adulto, acidose e hipotermia.
Adicionalmente, os doentes muitas vezes apresentam grandes áreas da pele e do tecido subcutâneo desbridado de cada vez , resultando em uma grande ” perda de fluído para terceiro espaço ” , que é difícil de quantificar. Os pacientes devem estar com cuidados intensivos incluindo a monitorização do débito cardíaco, o acesso a suporte inotrópico e controle glicêmico rígido .
Imunoglobulina intravenosa
Vários estudos analisaram o papel de imunoglobulina intravenosa (IVIG ), em FN. Estes são difíceis de se comparar devido a diferentes metodologias utilizadas . Portanto, os benefícios exatos de IVIG permanecem incertos .A IVIG parece ser útil em infecções estreptocócicas pois contêm anticorpos neutralizantes que atuam contra o antígeno desta bactéria . Em um estudo controlado com 21 pacientes com síndrome do choque tóxico estreptocócico (com ou sem fasceite necrotizante ) , os pacientes que receberam o placebo tiveram uma taxa de mortalidade de 3,6 vezes mais elevada do que os outros que receberam IVIG.9 Esses estudos eram pequenos. Estudos com amostra adequada realizados no futuro com IVIG pode considerá-lo como uma terapia adicional.
Existe muito pouca evidência de qualquer benefício do uso de IGIV em sepse por gram negativo.

Oxigênio hiperbárico
O oxigênio hiperbárico (OHB) tem por objetivo aumentar os efeitos bactericidas dos neutrófilos uma vez que os mecanismos de baixas tensões conseguem eliminar os radicais livres, ou tornando-os menos eficazes. O OHB também é pensado para ser bactericida para determinados anaeróbios , incluindo Clostridium perfringens , com a inibição da produção da α – toxina.3 Uma revisão retrospectiva usando um banco de dados em todo o EUA, identificaram 45.913 casos de FN , dos quais 405 foram tratados com terapia OHB. O estudo concluiu que o tratamento OHB resultou em uma significativa redução na mortalidade ( OR 0,49 , IC de 95 % 0,29-0,83 ) , mas a um custo hospitalar mais elevado e aumento do tempo de permanência.2 Quando usado para tratar infecções , o OHB deve ser implementado desde o início , com duas a três sessões de noventa minutos a 3 atm. Estas pressões elevadas mantêm a tensão de oxigênio acima de 300 mmHg , o que é suficiente para inibir o esporo de clostridium e a produção de exotoxina .
Existem poucos hospitais no mundo inteiro com fácil acesso às unidades da OHB , com pessoal adequado e câmaras grandes o suficiente para pacientes que necessitam de cuidados intensivos.3, sendo então um tratamento ainda incomum.
RESUMO
A FN é uma infecção dos tecidos mais profundos, que resulta em destruição progressiva da fascia muscular e gordura subcutânea sobrejacente. É uma infecção relativamente pouco frequente, mas altamente letal. O diagnóstico precoce é difícil e ainda mais é tratar efetivamente esta enfermidade.1 A suspeita e encaminhamento cirúrgico precoce continua a ser essencial , tanto para confirmação diagnóstica quanto para o efetivo tratamento.
Antibióticos de amplo espectro devem ser administrada logo que possível,e em seguida, quando a cultura for conhecida, o seu uso racionalizado. Regimes aceitáveis incluem: clindamicina , carbapenem , por exemplo, meropenem , e um agente com atividade contra MRSA , por exempli, a vancomicina ou linezolida.
O papel do IVIG e OHB no tratamento da FN permanece incerto, devido à falta de controle de randomização dos ensaios clínicos. No entanto, se disponíveis, estes tratamentos devem ser considerados principalmente quando o desbridamento cirúrgico , antibióticos e medidas gerais de suporte têm-se revelado infrutíferas.
RESPOSTAS AS PERGUNTAS
- Staphylococcus aureus meticilina – resistente pode causar fasceíte necrosante – Verdadeiro
- A dor é muitas vezes um sinal tardio – Falso
- Flucloxacilina é a primeira linha de antibióticos – Falso
- As hemoculturas são positivas em cerca de 90% dos pacientes – Falso
- Oxigenoterapia hiperbárica pode ser útil no tratamento de infecções causadas por espécies de Clostridium – verdadeiro
REFERËNCIAS
- Anaya D, Dellinger E. Necrotising soft tissue infection: diagnosis and management. Clin Infect Dis 2007; 4: 705
- Soh CR, Pietrobon R, Freiberger JJ, Chew ST, Rajgor D, Gandhi M et al. Hyperbaric oxygen therapy in necrotising soft tissue infections: a study of patients in the United States Nationwide Inpatient Sample. Intensive Care Med 2012; 38:1143
- Morgan MS. Diagnosis and management of necrotizing faciitis: a multiparametric approach. Journal of Hospital Infection 2010. 75; 249 – 257
- Stevens DL, Bisno AL, Chambers HF, Everett ED, Dellinger P, Goldstein EJ et al. Practice guidelines for the management of skin and soft tissue infections. Clin Infect Dis 2005; 41: 1373 – 1406
- Stevens DL, Baddour L. Necrotising soft tissue infections. www.uptodate.com
- Gozal D, Ziser A, Shupak A, Ariel A, Melamed Y. Necrotising fasciitis. Arch Surg 1986; 121: 233
- Wong CH, Khin LW, Heng KS. The laboratory risk indicator for necrotising fasciitis score: a tool for distinguishing necrotising fasciitis from other soft tissue infection. Crit Care Med 2004; 32: 135 – 141
- Kumar A, Roberts D, Wood KE, Light B, Parillo JE, Sharma S et al. Duration of hypotension before initiation of effective antimicrobial therapy is the critical determinant of survival in human septic shock. Crit Care Med 2006. Vol 34. 6; 1589 – 1596.
- Kaul R, McGreer A, Norrby-Teglund A, Kotb M, Schwartz B, O’Rouke K et al. Intravenous immunoglobulin therapy for streptococcal toxic shock syndrome – a comparative observational study. Clin Infect Dis 1999; 28:800 – 807
- Tibbles PM, Edelsberg JS. Hyperbaric oxgygen therapy. N Engl J Med 1996; 334: 1642 – 1648
- Miller LG, Perdreau-Remington F, Rieg G, Mehdi S, Perlroth J, Bayer AS et al. Necrotising fasciitis caused by community-associated methicillin-resistant Staphlyococcus aureus in Los Angeles. N Engl J Med 2005; 352: 1445 – 1453
- Martin A. Necrotising fasciitis – early recognition and treatment can minimize risk of fatalities. N Z Publ Health Rep 1994; 1: 9 – 10.
- Wong CH, Chang HC, Pasupathy S, Khin LW, Tan JL, Low CO. Necrotising fasciitis: clinical presentation, microbiology, and determinants of mortality. J Bone Joint Surg Am 2003; 85 –A:1454



