General Topics
PONTOS-CHAVE
- Pacientes com malignidade metastática tem hoje sobrevida mais longa; são mais numerosos os casos de doença vertebral metastática (DVM).
- A cirurgia para DVM visa melhorar o quadro de dor, preservar a função neurológica, prevenir fraturas patológicas e corrigir instabilidade vertebral. A cirurgia não prolonga a sobrevida.
- Anestesia em pacientes com DVM é desafiadora. As considerações anestésicas incluem o manejo de vias aéreas potencialmente difíceis, hemorragia, tromboembolismo venoso (TEV), hipercalcemia e toxicidade quimioterápica.
- A cirurgia para DVM é comumente associada com hemorragia significante (perda de 2 litros de sangue, em média). Deve-se se considerar o uso de agentes hemostáticos, estratégias de conservação sanguínea, embolização pré-operatória e recuperação intraoperatória de células.
- A cirurgia para DVM requer analgesia perioperatória multimodal, podendo envolver o uso de gabapentinóides, inibidores seletivos da COX, clonidina, cetamina e catéteres regionais.
INTRODUÇÃO
Os avanços no manejo do câncer vem aumentando a expectativa de vida de pacientes com doença metastática. O osso é o terceiro mais comum local de metástases (depois do pulmão e do fígado), sendo que a maioria das metástases ósseas afetam a coluna vertebral. Alguns estudos estimam que até 40% dos pacientes com câncer terão metástases vertebrais no curso da doença.1 Consequentemente, cada vez mais pacientes com metástases vertebrais tem indicação para cirurgia vertebral.
O objetivo do tratamento para DVM é melhorar o quadro de dor, preservar a função neurológica, prevenir fraturas patológicas e corrigir instabilidade vertebral, melhorando assim a qualidade de vida. O presente artigo descreve a cirurgia vertebral para metástases vertebrais e discute em detalhes os desafios específicos que isso representa para o anestesista.
Fisiopatologia da DVM
Cerca de 70% das metástases vertebrais ósseas afetam a coluna torácica, 20% a coluna lombar e 10% a coluna cervical. Os cânceres que mais frequentemente resultam em metástases ósseas são os de mama, pulmão, trato gastrintestinal, próstata e mieloma.2 Acredita-se que o principal mecanismo metastático seja pela via hematogênica, na qual a invasão direta dos vasos sanguíneos por parte do tumor primário resulta no transporte de células canceríginas a outras partes do corpo. Há, além disso, quem atribua um papel à disseminação retrógrada vascular através do plexo de Batson durante as manobras de Valsalva. Embora seja mais raro, a invasão direta da coluna por parte do tumor primário é também uma possibilidade.
A sobrevida mediana de pacientes com metástases vertebrais é de 10 meses, embora a estatística esteja melhorando e haja variações conforme o tipo de tumor primário. As metástases vertebrais são uma das principais causas de morbidade em pacientes com câncer. As complicações incluem hipercalcemia, dor, instabilidade vertebral e fraturas patológicas. A disfunção neurológica pode afetar a continência urinária e fecal e reduzir a mobilidade significativamente. Essas morbidades podem levar a uma perda significativa de qualidade de vida, além do encurtamento da expectativa de vida.
Manejo da DVM
As opções de manejo da DVM incluem tratamentos não-cirúrgicos como coletes, esteróides, bisfosfonatos, radioterapia e quimioterapia. As abordagens cirúrgicas variam desde vertebroplastia minimamente invasiva ou colocação de parafusos a excisão intralesional aberta e reconstrução vertebral. O manejo ideal de pacientes com DVM requer uma abordagem multidisciplinar com oncologistas clínicos e rádio-oncologistas, radiologistas, cirurgiões de coluna e anestesistas.
Não há evicências de que a cirurgia para depósitos vertebrais metastáticos melhore a sobrevida; a intenção do procedimento é de melhorar a qualidade de vida reduzindo a dor, prevenindo fraturas patológicas, preservando a função neurológica e aumentando a estabilidade da coluna. Ao decidir sobre a realização de cirurgia para DVM, deve-se avaliar a melhoria na qualidade de vida contra os riscos e a potencial morbidade decorrente da cirurgia. A cirurgia tem complicações em até 25% dos casos, sendo infecção na ferida cirúrgica a mais comum.2 Em pacientes com pouca expectativa de vida, qualquer complicação cirúrgica (e o tempo necessário para superá-la) pode neutralizar o benefício potencial.
Há vários sistemas de escores para determinar se a cirurgia deve ser feita e, caso afirmativo, quão extensa ela deve ser.2 Os pacientes com melhor prognóstico global de malignidade subjacente e maior potencial para instabilidade vertebral tem indicação para cirurgia mais extensa, ao passo que a cirurgia (se for recomendada) deve ser bem menos extensa em pacientes com prognóstico global ruim e metástases extensas.2
CONSIDERAÇÕES ANESTÉSICAS
Pacientes submetidos a cirurgia para DVM podem sofrer insuficiência de múltiplos órgãos por causa das sequelas das etapas de progressão do câncer: isso inclui metástases, distúrbios metabólicos e imunossupressão após químio/radioterapia. Além desses fatores do paciente, a cirurgia pode ser demorada, extensa, envolver posicionamentos especiais e ter um potencial para hemorragia grave. Por isso, a anestesia em cirurgia para DVM envolve cuidados especiais que serão discutidos abaixo.
Manejo das vias aéreas
O manejo das vias aéreas pode ser difícil, especialmente em casos de instabilidade cervical secundária a metástases. A fibrose induzida por radiação pode dificultar ainda mais o manejo. Costuma-se usar tubos endotraqueais reforçados (TER) e, no nosso serviço, fazemos rotineiramente intubações por fibra ótica com o paciente sedado para minimizar o movimento cervical e confirmar a posição para o TER de modo a evitar a intubação bronquial em decúbito ventral. O TER é mais bem fixado com fita adesiva do que com tiras, as quais podem dificultar a drenagem venosa da cabeça e pescoço e, dessa forma, agravar o edema facial e respiratório.
Edema respiratório pode ser um problema sério no momento da extubação. Os fatores de risco para edema respiratório incluem cirurgia da coluna cervical e cirurgia em decúbito ventral com mais de 5 horas de duração.3
Decúbito ventral
Cirurgia para DVM frequentemente requer que o paciente fique longamente em decúbito ventral. A posição é associada com importantes complicações (Tabela 1).
Risco de hemorragia grave
A cirurgia para DVM oferece risco significante de hemorragia grave. Uma recente metanálise estimou a perda média de sangue durante o procedimento em 2.180 mL.5 A gravidade da hemorragia depende de muitos fatores, incluindo o tamanho da cirurgia, a vascularidade dos tumores, o local e tamanho dos tumores, e o posicionamento (decúbito ventral).
A angiografia seletiva pré-operatória é útil na identificação da vascularidade dos tumores enquanto a embolização seletiva é importante na redução da perda de sangue perioperatória. Já que a metastatização ocorre por meio de disseminação hematogênica, as metástases tendem a aparecer em áreas com farto suprimento vascular, aumentando assim o risco de hemorragia.
Além da embolização, a hemorragia pode ser controlada por otimização pré-operatória de hemoglobina, hemodiluição normovolêmica aguda, recuperação intraoperatório de células, ácido tranexâmico e agentes hemostáticos tópicos (Figura 1). Em uma recente metanálise confirmou-se que o ácido tranexâmico reduz o sangramento sem aumentar o risco de TEV durante a cirurgia de coluna;6 aparentemente, isso acontece inclusive em pacientes com doença maligna.
Apesar das medidas hemostáticas, costuma haver uma perda significante de sangue durante a cirurgia para DVM. Há estudos mostrando um aumento do risco de infecção pós-operatória e progressão do tumor associados com transfusão de sangue alogênico, aparentemente secundária à imunossupressão associada.7 Isso despertou o interesse pelo uso de recuperação de células durante a cirurgia para DVM. O uso dessa técnica é muito variável e tem sido objeto de bastante debate devido à preocupação com a transfusão de células malignas e à possibilidade de contribuir para a disseminação metastática. Uma recente revisão sistemática identificou vários estudos descrevendo a recuperação de células com filtro de leucodepleção como sendo uma técnica segura para cirurgias oncológicas.7 Não encontramos estudos focando especificamente em cirurgia para DVM, mas acreditamos que se apliquem conceitos semelhantes.

Tabela 1: Complicações devido ao longo tempo passado em decúbito ventral.3,4
COMPLICAÇÕES ASSOCIADAS COM MALIGNIDADE METASTÁTICA
Tromboembolismo venoso (TEV)
Vinte por cento dos casos de TEV recém-diagnosticados são de pacientes com malignidade, com uma significante mortalidade associada. As medidas profiláticas para TEV incluem heparina de baixo peso molecular (LMWH), meias de compressão e dispositivos automáticos de compressão da panturrilha. A profilaxia com LMWH não pode ser feita nas últimas 12 horas antes da cirurgia, e deve-se esperar pelo menos 6 horas após a cirurgia e então avaliar o risco de TEV contra o risco de sangramento pós-operatório. Ao contrário, pode-se usar meias e dispositivos de compressão da panturrilha por todo o período intraoperatório e perioperatório. Se o paciente tiver tido um TEV até um mês antes da cirurgia, recomenda-se o uso perioperatório de filtros VCI removíveis.8 Depois da cirurgia, os filtros VCI devem ser removidos, retomando, o quanto antes, a anticoagulação convencional.
Hipercalcemia
Todo paciente com malignidade metastática deve ter o seu nível de cálcio verificado no pré-operatório. A hipercalcemia deve ser corrigida antes da cirurgia usando infusões de NaCl 0.9%, furosemida e bisfosfonatos; se não for tratada, ela pode encurtar o intervalo PR, encurtar o QTc, prolongar o QRS e induzir anormalidades cardíacas (Figura 2). Pode também causar fraqueza muscular de modo que precise usar doses mais baixas de relaxantes musculares não-despolarizantes.
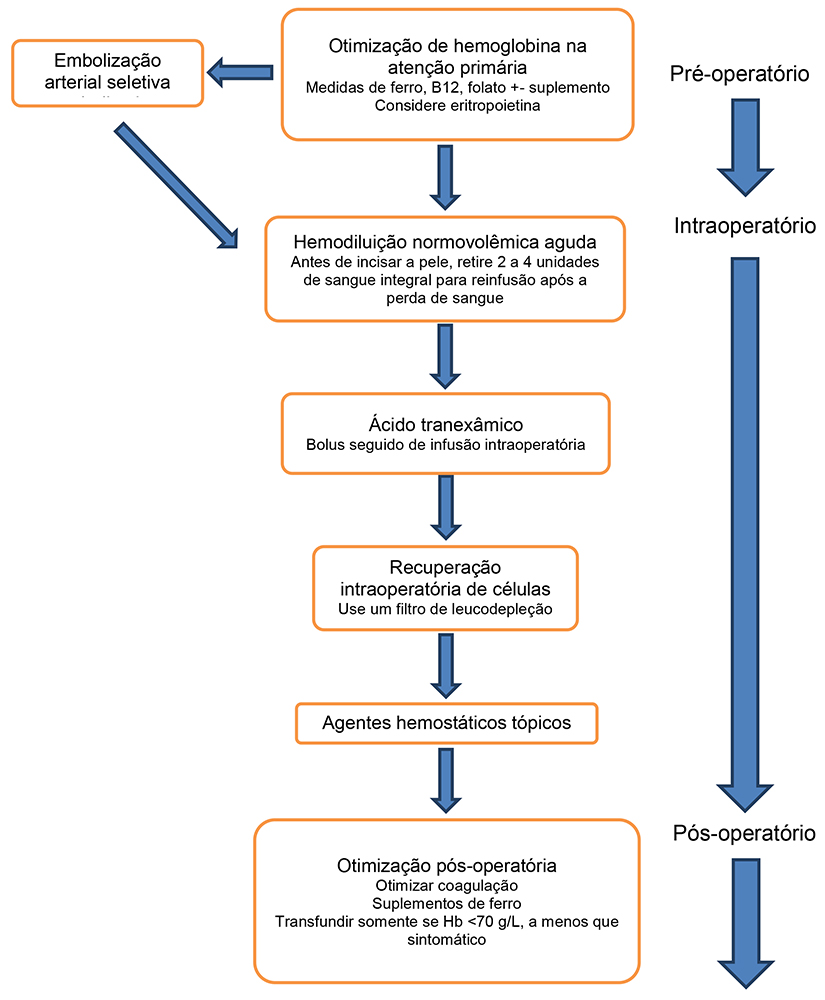
Figura 1: Estratégias de conservação de sangue
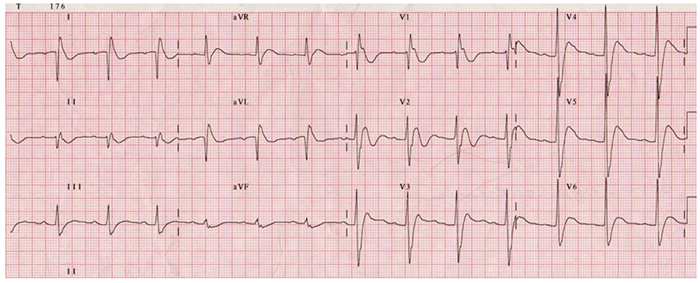
Figura 2: Mudanças de ECG em paciente com hipercalcemia grave: QRS ampliado, curto intervalo de QT e
ondas J, melhor visualizado no sensor V1 (cedido pela: ECG library www.lifeinthefastlane.com)
Quimioterapia
A quimioterapia pode afetar qualquer sistema de órgãos. O objetivo do presente tutorial não é discutir o tema em profundidade, mas no pré-operatório é importante ter conhecimento sobre os agentes quimioterápicos e seus potenciais efeitos adversos. Veja na Tabela 2 as toxicidades que podem influir no manejo perioperatório. A tabela só inclui os agentes mais frequentemente implicados, mas a maioria dos agentes quimioterápicos pode causar toxicidade semelhante.
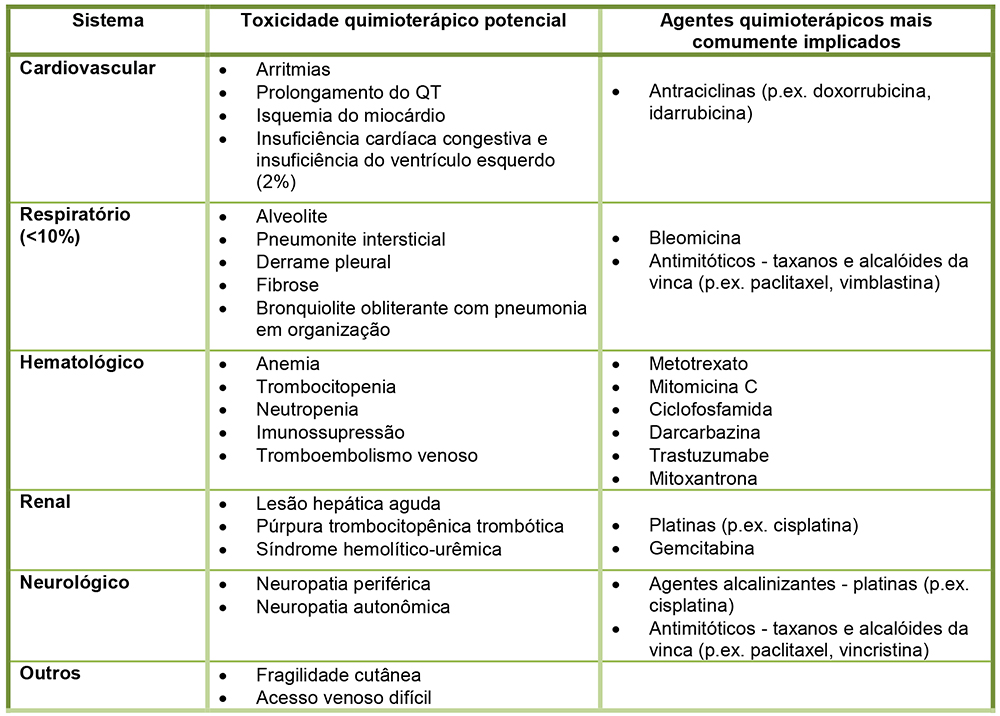
Tabela 2: Importantes considerações perioperatórias sobre complicações associadas com quimioterapia.9
Minimizando a disseminação metastática
Uma baixa imunidade pode acelerar o crescimento tumoral e a disseminação metastática. Está cada vez mais claro que a imunossupressão perioperatória em resposta ao estresse cirúrgico é um importante factor de progressão da doença, e que a anestesia pode modular a imunossupressão perioperatória.10,11 Atualmente, muitos pesquisadores estão estudando a relação entre anestesia, imunossupressão perioperatória e progressão do câncer, mas restam muitas perguntas a serem respondidas.
Estudos retrospectivos sugerem que a progressão da doença é mais lenta com anestesia regional do que com anestesia geral.11 Para alguns, o efeito seria explicado pelo fato de que a anestesia regional não compromete a imunidade celular, especialmente a função das células exterminadoras naturais que normalmente protegem contra a disseminação metastática. As técnicas regionais também reduzem a necessidade de opiáceos, os quais podem comprometer as células exterminadoras. Porém, ainda não foram realizados bons ensaios randomizados e controlados para confirmar esses achados. Existem hoje poucas evidências de que agentes de indução em doses padronizadas acelerem a progressão da doença. Estudos sobre agentes voláteis usando modelos animais in vitro e in vivo tem produzido resultados mistos.10
Em um estudo retrospectivo de coorte em pacientes com câncer de mama submetidas a mastectomia e esvaziamento axilar comparou-se anestesia geral + morfina PCA versus anestesia geral + infusão paravertebral através de catéter para bloqueio.12 Neste pequeno estudo, a sobrevida foi melhor quando eram usadas técnicas regionais. Isso levou à hipótese de que analgesia baseada em morfina seria detrimental à sobrevida. Um ensaio randomizado e controlado está em andamento no intuito de investigar essa hipótese.
Estudos em animais e humanos mostram que os AINEs ajudam a prevenir a disseminação do câncer. Em um estudo retrospectivo com pacientes com câncer de mama tratadas com mastectomia, a taxa de recorrência foi menor quando as pacientes recebiam cetorolaco.10 Contudo, ainda não foram feitos ensaios randomizados e controlados.
Em suma, o comprometimento da imunidade no período perioperatório claramente desempenha um papel na progressão da doença metastática. Porém é mais difícil dizer como as técnicas anestésicas modulam a imunidade perioperatória e a progressão da doença.
MANEJO DA DOR
Analgesia perioperatória eficaz e de boa qualidade é importante em qualquer cirurgia. A presença de feridas cirúrgicas extensas sobre um fundo de dor oncológica crônica representa um desafio para a analgesia perioperatória em pacientes submetidos a cirurgia para DVM. Nesses pacientes, uma analgesia perioperatória eficaz pode reduzir a imobilidade e assim reduzir o risco de infecções respiratórias e TEV. Analgesia perioperatória de boa qualidade pode também reduzir a dor pós-cirúrgica crônica.13 Isso é importante, uma vez que o propósito da cirurgia para DVM é melhorar a qualidade de vida.
Antes da cirurgia, muitos pacientes recebem tratamentos analgésicos complexos para dor oncológica crônica. Os esquemas muitas vezes incluem altas doses de opióides. Os narcóticos e analgésicos devem ser continuados perioperatoriamente, a menos que haja alguma contraindicação. Analgesia de opiáceos controlada pelo paciente é uma boa opção para dor no pós-operatório. Contudo, teoricamente, a redução do consumo de opiáceos por meio de uma abordagem multimodal é importante, como discutido previamente.
AINEs, gabapentinóides, paracetamol, bloqueio regional e cetamina podem todos ser usados perioperatoriamente. Antes de administrar AINEs deve-se avaliar o risco de sangramento ou insuficiência renal. O uso perioperatório de gabapentinóides pode reduzir a dor pós-operatória precoce, o consumo de opiáceos e a dor pós-cirúrgica crônica.13 O bloqueio regional (incluindo técnicas neuraxiais) pode ser considerado, mas faltam evidências claras. Uma recente revisão sistemática sobre analgesia após cirurgia vertebral grande não confirmou o benefício para a maioria das técnicas anestésicas regionais.14 Ensaios usando cetamina após cirurgia vertebral grande mostram um consumo global de opiáceos reduzido.14 Em conclusão, os esquemas analgésicos devem ser customizados para cada caso, mas devem também incluir uma abordagem multimodal, como explicado aqui, para conseguir um bom alívio da dor e, ao mesmo tempo, minimizar o consumo de opiáceos.
CONCLUSÃO
Apresentamos aqui as principais considerações anestésicas em cirurgia para DVM. Como demonstramos, a cirurgia para DVM pode ser complexa a oferecer bastante risco perioperatório. A abordagem multidisciplinar ajuda a analisar os benefícios pretendidos versus as potenciais complicações das intervenções cirúrgicas.
REFERÊNCIAS E LITERATURA ADICIONAL
- Joaquim AF, Powers A, Laufer I et al An update in the management of spinal metastases. Arq Neuropsiquiatr. 2015 Sep;73(9):795-802
- Choi D, Crockard A, Bunger C et al Review of metastatic spine tumour classification and indications for surgery: the consensus statement of the Global Spine Tumour Study Group Eur Spine J (2010) 19:215–222
- Nowicki R, Anaesthesia for major spinal surgery Contin Educ Anaesth Crit Care Pain (2014) 14 (4): 147-152
- DePasse J M, Palumbo M A, Haque M et al Complications associated with prone positioning in
- Chen Y, Tai BC, Nayak D et al Blood loss in spinal tumour surgery and surgery for metastatic spinal disease: a meta-analysis. Bone Joint J. 2013 May;95-B(5):683-8.
- Li ZJ, Fu X, Xing D et al Is tranexamic acid effective and safe in spinal surgery? A meta-analysis of randomized controlled trials. Eur Spine J. 2013 Sep;22(9):1950-7.
- Kumar N, Chen Y, Zaw AS et al Use of intraoperative cell-salvage for autologous blood transfusions in metastatic spine tumour surgery: a systematic review Lancet Oncol 2014; 15: e33–41
- British Committee for Standards in Haematology: Writing group: Baglin TP, Brush J, Streiff M, Guidelines on use of vena cava filters. British Journal of Haematology, 2006 134, 590–59
- Livshits Z, Rao RB and Smith SW An Approach to Chemotherapy-Associated Toxicity Emergency Medicine Clinics of North America 2013 1, 32, 167 – 203
- Bharati SJ, Chowdhury T, Bergese SD et al Anesthetics impact on cancer recurrence: What do we know? J Can Res Ther 2016;12:464-8
- Tedore T, Regional anaesthesia and analgesia: relationship to cancer recurrence and survival. Br J Anaesth 2015; 115 (suppl_2): ii34-ii45.
- Exadaktylos AK, Buggy DJ, Moriarty DC et al Can anesthetic technique for primary breast cancer surgery affect recurrence or metastasis? Anesthesiology. 2006 Oct; 105(4): 660–664.
- Schmidt PC, Ruchelli G, Mackey SC et al Perioperative gabapentinoids: choice of agent, dose, timing, and effects on chronic postsurgical pain. Anesthesiology. 2013 Nov;119(5):1215-21
- Sharma S, Balireddy RK, Vorenkamp KE et al Beyond opioid patient-controlled analgesia: a systematic review of analgesia after major spine surgery. Regional Anesthesia and Pain Medicine 2012; 37(1): 79-98



