General Topics
INTRODUCCIÓN
Los avances en el tratamiento del cáncer han mejorado la esperanza de vida de los pacientes con enfermedad metastásica. Las metástasis óseas son el tercer sitio más común de metástasis después del pulmón y el hígado, y la mayoría de las metástasis óseas afectan a la columna vertebral. Algunos estudios estiman que hasta el 40% de todos los pacientes con cáncer tendrán metástasis espinales durante el curso de su enfermedad1. Como resultado de esto, se considera un aumento en el número de pacientes con metástasis espinales para la cirugía espinal.
El tratamiento de MSD (Enfermedad Espinal Metastásica) tiene como objetivo mejorar el dolor, preservar la función neurológica, prevenir las fracturas patológicas y corregir cualquier inestabilidad espinal para mejorar la calidad de vida. En este artículo, pretendemos ofrecer un resumen de la cirugía espinal para metástasis espinales y discutir en detalle los desafíos específicos que esto plantea al Anestesiólogo.
Fisiopatología de la enfermedad espinal metastásica
Aproximadamente el 70% de las metástasis espinales óseas afectan la columna torácica, el 20% la columna lumbar y el 10% la columna cervical. Los cánceres más comunes que causan metástasis óseas son mama, pulmón, tracto gastrointestinal, próstata y mieloma2. Se cree que el principal mecanismo de metástasis es a través de la vía hematógena, donde la invasión directa de los vasos sanguíneos por el tumor primario da como resultado el transporte de células cancerosas a otras partes del cuerpo. Se postula que la diseminación venosa retrógrada a través del plexo de Batson durante las maniobras de Valsalva también puede jugar un papel. Aunque es más rara, la invasión directa del tumor primario en la columna también es una posibilidad.
La media de supervivencia de los pacientes con metástasis espinales es de 10 meses, aunque esta cifra mejora continuamente y existe una variación según el tipo de tumor primario. La metástasis espinal es una de las principales causas de morbilidad en pacientes con cáncer, con complicaciones que incluyen hipercalcemia, dolor, inestabilidad espinal y fracturas patológicas. La muerte neurológica puede afectar la continencia vesical e intestinaL y reducie significativamente la movilidad. Estas morbilidades pueden dar como resultado una calidad de vida significativamente reducida además de la expectativa de vida limitada.
Manejo de la enfermedad espinal metastásica
Las opciones de manejo para MSD incluyen tratamientos no quirúrgicos tales como aparatos ortopédicos, esteroides, bifosfonatos, radioterapia y quimioterapia. Los abordajes quirúrgicos abarcan desde la verterbroplastia mínimamente invasiva o la fijación con tornillos hasta la reducción progresiva mayor y la reconstrucción espinal. El manejo óptimo de los pacientes con MSD implica un enfoque multidisciplinario que involucra a oncólogos, radiólogos, cirujanos de columna y anestesistas radiólogos y médicos.
No se ha demostrado que la cirugía para los depósitos espinales metastásicos mejore la supervivencia y el beneficio previsto es mejorar la calidad de vida al mejorar el dolor, prevenir las fracturas patológicas, preservar la función neurológica y mejorar la estabilidad espinal. Al decidir si se debe realizar una cirugía para MSD, la mejoría en la calidad de vida debe sopesarse contra los riesgos y la posible morbilidad de la cirugía. Las complicaciones de la cirugía mayor de la columna pueden llegar al 25%, siendo la más común la infección de la herida2. En pacientes con una esperanza de vida limitada, cualquier complicación de la cirugía y el tiempo adicional necesario para superar estas complicaciones pueden anular cualquier beneficio potencial.
Se pueden usar varios sistemas de puntuación para determinar si se debe realizar una cirugía y, de ser así, el alcance de la cirugía que se debe realizar2. Los pacientes más aptos con un buen pronóstico general de su malignidad subyacente y un mayor potencial de inestabilidad espinal se consideran para la cirugía más extensa, mientras que los pacientes en los que el pronóstico general es malo y las metástasis son extensas solo se consideran para cirugía limitada o nula2.
CONSIDERACIONES ANESTÉSICAS
Los pacientes sometidos a cirugía para MSD pueden tener una alteración multiorgánica debido a las secuelas de la progresión del cáncer en serie: esto incluye metástasis, trastornos metabólicos e inmunosupresión debida a la quimio-radioterapia. Además de estos factores del paciente, la cirugía puede ser prolongada, extensa, involucrar un posicionamiento especial y tener la posibilidad de una hemorragia mayor. En consecuencia, proporcionar anestesia para la cirugía espinal metastásica tiene consideraciones especiales que se analizan a continuación.
Manejo de la vía aérea
El manejo de la vía aérea puede ser difícil, particularmente con la inestabilidad de la columna cervical secundaria a metástasis. La fibrosis inducida por radiación puede dificultar la manipulación de la vía aérea. Los tubos endotraqueales reforzados (ETT) se usan comúnmente y en nuestra práctica realizamos rutinariamente intubaciones con fibra óptica para minimizar el movimiento del cuello y confirmar la posición del TET para evitar la intubación bronquial cuando se encuentra en decúbito prono. La cinta adhesiva se debe considerar sobre la utilización de otros medios de fijación cuando se asegura el TET, ya que las ataduras pueden dañar el drenaje venoso de la cabeza y el cuello y empeorar el edema facial y de las vías respiratorias.
El edema de las vías respiratorias puede ser un problema importante en la extubación. Los factores que hacen que el edema de las vías respiratorias sea más probable son la cirugía de columna cervical y la cirugía propensa con una duración superior a 5 horas3.
Posicionamiento prono
El posicionamiento prono prolongado a menudo se requiere para MSDS. El posicionamiento prono puede conducir a complicaciones importantes que se describen en la tabla 1.

Tabla 1 Posibles complicaciones del posicionamiento prono prolongado3, 4
Riesgo de hemorragia masiva
La MSDS (Cirugía para la Enfermedad Espinal Metastásica) tiene un riesgo significativo de hemorragia masiva. Un metanálisis reciente encontró una estimado promedio de 2.180 ml de pérdida de sangre durante MSDS5. El grado de hemorragia depende de muchos factores, que incluyen la extensión de la cirugía, la vascularización de los tumores, el sitio y el tamaño de los tumores y el posicionamiento prono.
La angiografía selectiva preoperatoria es útil para identificar la vascularización de los tumores y la embolización selectiva es importante para reducir la pérdida de sangre perioperatoria. Dado que el mecanismo para la metástasis es por diseminación hematógena, las metástasis ocurren comúnmente en áreas con un buen suministro vascular, lo que aumenta la propensión a la hemorragia..
Además de la embolización, otras estrategias para el control de la hemorragia incluyen la optimización preoperatoria de la hemoglobina, la hemodilución normovolémica aguda, el rescate celular intraoperatorio, el ácido tranexámico y los agentes hemostáticos tópicos (figura 1). En un metanálisis reciente, se descubrió que el ácido tranexámico reduce el sangrado sin aumentar el riesgo de TEV durante la cirugía espinal6, y se cree que este es el caso incluso en las condiciones de malignidad.
A pesar de las medidas hemostáticas, la pérdida de sangre significativa ocurre comúnmente durante la MSDS. Los estudios han demostrado un mayor riesgo de infección postoperatoria y progresión del crecimiento tumoral asociado con la transfusión de sangre alogénica, que se cree que es secundaria a la inmunosupresión asociada7. Como resultado, ha habido un gran interés en el uso del salvamento celular en MSDS. El uso del salvamento celular ha sido variable y es un tema de debate significativo debido a las preocupaciones de transfundir células malignas recuperadas y la posibilidad de contribuir a la diseminación metastásica. Una revisión sistemática reciente encontró numerosos estudios que describen el uso del rescate celular con un filtro de leucocoloración como una técnica segura en cirugías oncológicas7. No hemos encontrado estudios específicamente relacionados con MSDS, sin embargo, postulamos que es probable que se apliquen conceptos similares.
COMPLICACIONES ASOCIADAS CON LA MALIGNIDAD METASTÁSICA
Tromboembolismo Venoso (TEV)
El 20% de todos los TEV recientemente diagnosticados se encuentran en pacientes con neoplasias malignas y se asocian a una mortalidad significativa. Las medidas profilácticas de VTE incluyen heparina de bajo peso molecular (LMWH), medias de compresión y dispositivos automáticos de compresión de miembros inferiores. La HBPM profiláctica no se debe administrar en las 12 horas anteriores a la cirugía y se debe suspender hasta al menos 6 horas después de la cirugía cuando se debe evaluar el riesgo de TEV versus hemorragia postoperatoria. Por el contrario, las medias de compresión y los dispositivos de compresión de la pantorrilla pueden continuar durante todo el período intraoperatorio y perioperatorio. En pacientes que han tenido un TEV dentro de 1 mes de la cirugía planificada, se recomiendan los filtros de CIV extraíbles perioperatorios8. Después de la cirugía, los filtros IVC deben eliminarse y la anticoagulación tradicional debe reiniciarse tan pronto como sea posible.
Hipercalcaemia
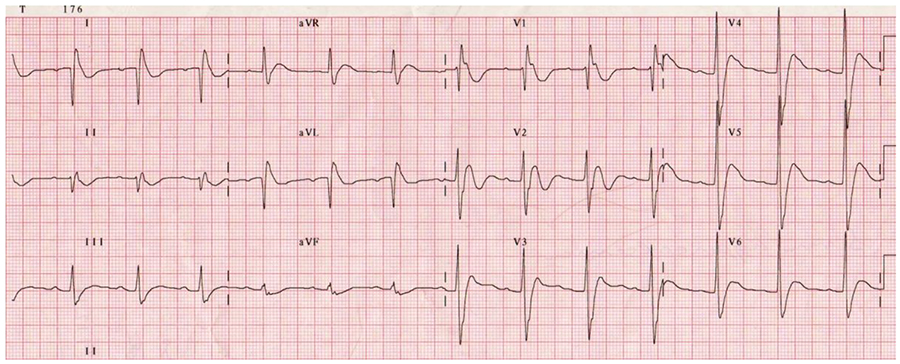
A todos los pacientes con cáncer maligno metastásico se les deben controlar los niveles de calcio antes de la cirugía. La hipercalcemia debe corregirse antes de la cirugía con infusiones de NaCl al 0,9%, furosemida y bisfosfonatos. Si no se trata, la hipercalcemia puede causar un intervalo PR reducido, QTc acortado, QRS prolongado y anomalías de la conducción cardíaca (Figura 2). También puede causar debilidad muscular que requiere dosis más bajas de relajantes musculares no despolarizantes.
Quimioterapia
La quimioterapia puede afectar cualquier sistema orgánico y la discusión en profundidad está más allá del alcance de este artículo. Sin embargo, el conocimiento de los agentes de quimioterapia y los posibles efectos adversos es una consideración perioperatoria importante. Consulte la Tabla 2 para conocer las posibles toxicidades de la quimioterapia que podrían afectar el manejo perioperatorio. Es importante tener en cuenta que la mayoría de los agentes de quimioterapia pueden provocar las toxicidades mencionadas, sólo los agentes comunes se enumeran a continuación.
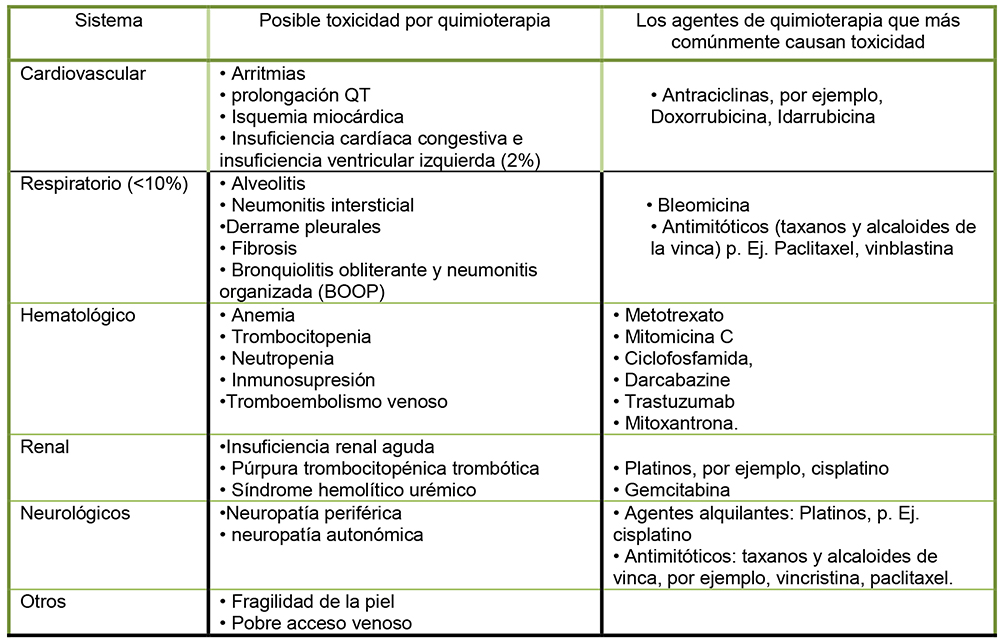
Tabla 2 Consideraciones perioperatorias importantes de las complicaciones asociadas con la quimioterapia9
Minimizando la propagación metastásica adicional
Se ha demostrado que la inmunidad alterada da como resultado un crecimiento tumoral y una diseminación metastásica más rápida. Se está volviendo más claro que la inmunosupresión perioperatoria de la respuesta al estrés quirúrgico es un factor importante en la progresión de la enfermedad ,y la anestesia puede jugar un papel en la modulación de la inmunosupresión perioperatoria 10, 11. La relación entre anestesia, inmunosupresión perioperatoria y progresión del cáncer es el foco de mucha investigación en la actualidad pero quedan muchas preguntas sin respuesta.
Los datos de los estudios retrospectivos sugieren que la anestesia regional se asocia con tasas reducidas de progresión de la enfermedad en comparación con la anestesia general11. Se postula que este efecto se debe a que las técnicas regionales no afectan la inmunidad celular, particularmente a la función de las células Natural Killer (NK) que normalmente actúan para proteger contra la diseminación metastásica. Las técnicas regionales también reducen los requerimientos de opiáceos y se sabe que los opiáceos afectan a las células NK. Sin embargo, faltan ensayos controlados aleatorios bien conducidos para probar estos hallazgos. Actualmente hay poca evidencia de que los agentes de inducción utilizados en dosis estándar sean responsables potenciales de la progresión de la enfermedad. Los estudios en animales in vitro e in vivo sobre agentes volátiles también han producido resultados mixtos10..
Desde hace tiempo se sabe que los opiáceos afectan la función de las células NK, pero los estudios in vitro y en animales han arrojado resultados mixtos10. Un estudio de cohortes retrospectivo, en pacientes con cáncer de mama, sometidos a mastectomía y vaciamiento axilar, comparó la anestesia general con PCA de morfina con la anestesia general con un catéter de bloqueo paravertebral con una infusión paravertebral12. Este pequeño estudio encontró una mejor supervivencia con técnicas regionales. A partir de esto, se planteó la hipótesis de que la analgesia basada en la morfina puede ser perjudicial para la supervivencia y actualmente se está llevando a cabo un ensayo controlado aleatorizado para investigar esta hipótesis.
Los estudios en animales y humanos han demostrado beneficio de los AINE en la prevención y propagación del cáncer. Un estudio retrospectivo de pacientes sometidas a mastectomía por cáncer de mama mostró una menor tasa de recurrencia con la administración de ketorolaco10. Sin embargo, aún faltan ensayos controlados aleatorios.
En resumen, está claro que la inmunidad alterada en el período perioperatorio juega un papel en la progresión de la enfermedad en el cáncer metastásico. No está tan claro cómo las técnicas anestésicas modulan la inmunidad perioperatoria y la progresión de la enfermedad.
EL MANEJO DEL DOLOR
La analgesia perioperatoria efectiva de buena calidad siempre es importante para cualquier cirugía. Las extensas heridas quirúrgicas en un contexto de dolor crónico por cáncer pueden hacer que la analgesia perioperatoria en MSDS sea un desafío. La analgesia perioperatoria eficaz en MSDS puede reducir la inmovilidad y, por lo tanto, reducir el riesgo de infecciones respiratorias y tromboembolismo venoso. La analgesia perioperatoria de buena calidad también puede reducir el dolor postquirúrgico crónico13 y, como el beneficio previsto de la MSDS es mejorar la calidad de vida, esta es una consideración importante.
Los pacientes preoperatorios a menudo están en regímenes analgésicos complejos para el dolor crónico de cáncer. Estos regímenes a menudo incluyen dosis altas de opioides. Los narcóticos y analgésicos de los pacientes deben continuarse perioperatoriamente a menos que esté contraindicado. La analgesia opiácea controlada por el paciente es una opción valiosa para el dolor postoperatorio. Sin embargo, disminuir el consumo de opiáceos usando un enfoque multimodal es teóricamente importante como se discutió anteriormente.
Se pueden utilizar NSAID perioperatorios, gabapentinoides, paracetamol, bloqueo regional y ketamina. El riesgo de hemorragia y la insuficiencia renal deben evaluarse antes de la administración de AINE. Los gabapentinoides perioperatorios han demostrado reducir el dolor postoperatorio temprano, asi como también, el consumo de opiáceos y el dolor postquirúrgico crónico13. Se puede considerar el bloqueo regional incluyendo técnicas neuroaxiales, pero actualmente no existe evidencia. Una revisión sistemática reciente de la analgesia después de una cirugía mayor de columna no encontró ningún beneficio para la mayoría de las técnicas de anestesia regional14. Los ensayos que usan ketamina después de una cirugía mayor de columna han demostrado una disminución del consumo total de opioides14. En conclusión, los regímenes analgésicos deben adaptarse al paciente, pero deben incluir un abordaje multimodal como se detalla aquí para lograr un alivio del dolor de buena calidad, al tiempo que se minimiza el consumo de opiáceos.
CONCLUSION
Presentamos las principales consideraciones anestésicas al realizar una cirugía para metástasis espinales. Como se detalla en este artículo, las MSDS pueden ser complejas y conferir un riesgo perioperatorio significativo. El enfoque multidisciplinario puede ayudar a ponderar los beneficios previstos frente a las posibles complicaciones de las intervenciones quirúrgicas.
REFERENCIAS Y LECTURA ADICIONAL
- Joaquim AF, Powers A, Laufer I et al An update in the management of spinal metastases. Arq Neuropsiquiatr. 2015 Sep;73(9):795-802
- Choi D, Crockard A, Bunger C et al Review of metastatic spine tumour classification and indications for surgery: the consensus statement of the Global Spine Tumour Study Group Eur Spine J (2010) 19:215–222
- Nowicki R, Anaesthesia for major spinal surgery Contin Educ Anaesth Crit Care Pain (2014) 14 (4):147-152
- DePasse J M, Palumbo M A, Haque M et al Complications associated with prone positioning in elective spinal surgery World J Orthop. 2015 Apr 18; 6(3): 351–359.
- Chen Y, Tai BC, Nayak D et al Blood loss in spinal tumour surgery and surgery for metastatic spinal disease: a meta-analysis. Bone Joint J. 2013 May;95-B(5):683-8.
- Li ZJ, Fu X, Xing D et al Is tranexamic acid effective and safe in spinal surgery? A meta-analysis of randomized controlled trials. Eur Spine J. 2013 Sep;22(9):1950-7.
- Kumar N, Chen Y, Zaw AS et al Use of intraoperative cell-salvage for autologous blood transfusions in metastatic spine tumour surgery: a systematic review Lancet Oncol 2014; 15: e33–41
- British Committee for Standards in Haematology: Writing group: Baglin TP, Brush J, Streiff M, Guidelines on use of vena cava filters British Journal of Haematology, 2006 134, 590–59
- Livshits Z, Rao RB and Smith SW An Approach to Chemotherapy-Associated Toxicity Emergency Medicine Clinics of North America 2013 1, 32, 167 – 203
- Bharati SJ, Chowdhury T, Bergese SD et al Anesthetics impact on cancer recurrence: What do we know? J Can Res Ther 2016;12:464-8
- Tedore T, Regional anaesthesia and analgesia: relationship to cancer recurrence and survival. Br J Anaesth 2015; 115 (suppl_2): ii34-ii45.
- Exadaktylos AK, Buggy DJ, Moriarty DC et al Can anesthetic technique for primary breast cancer surgery affect recurrence or metastasis? Anesthesiology. 2006 Oct; 105(4): 660–664.
- Schmidt PC, Ruchelli G, Mackey SC et al Perioperative gabapentinoids: choice of agent, dose, timing, and effects on chronic postsurgical pain. Anesthesiology. 2013 Nov;119(5):1215-21
- Sharma S, Balireddy RK, Vorenkamp KE et al Beyond opioid patient-controlled analgesia: a systematic review of analgesia after major spine surgery. Regional Anesthesia and Pain Medicine 2012; 37(1): 79-98



