General Topics
PREGUNTAS
Antes de continuar, trate de contestar las siguientes preguntas. Las respuestas pueden encontrarse al final del artículo, junto con una explicación. Por favor responda verdadero o falso:
- La estimulación cerebral profunda puede usarse para tratar:
a. Temblor Esencial
b. Distonía y síndrome de Tourette
c. Dependencia al Alcohol
d. Trastorno Obsesivo Compulsivo
e. Depresión - En relación a la conducta para la implantación de estimuladores cerebrales profundos (Deep Brain Stimulators, DBS) en pacientes con enfermedad de Parkinson:
a. Los pacientes deben tomar siempre los medicamentos antiparkinsonianos habituales antes de la cirugía
b. El control de la presión arterial es importante antes y durante el procedimiento
c. La parálisis profunda es necesaria durante la inserción de electrodos en el cerebro para evitar hemorragia intracraneal
d. La Dexmedetomidina se utiliza comúnmente como un agente sedante
e. No siempre es necesaria la colocación de un catéter urinario - Al manejar a pacientes con un DBS ya implantado:
a. Un imán debe estar fácilmente disponible para desactivar el DBS durante la cirugía
b. Puede utilizarse la diatermia bipolar cuando el dispositivo DBS se encuentra activo
c. La desfibrilación externa está contraindicada cuando el dispositivo DBS se encuentra activo
d. Dispositivos DBS pueden interferir con la monitorización del ECG
e. La RMN no está contraindicada de manera absoluta
Puntos Clave
- Estimuladores cerebrales profundos se utilizan cada vez más para tratar trastornos psiquiátricos y del movimiento.
- La selección cuidadosa de los pacientes mejora el éxito de la cirugía DBS.
- La preparación preoperatoria multidisciplinaria es esencial para evitar complicaciones graves.
- La técnica “despierto y sedado” es comúnmente usada para la inserción de DBS.
INTRODUCCIÓN
La estimulación cerebral profunda (DBS) es un tratamiento cada vez más común para la enfermedad de Parkinson (EP), otros trastornos del movimiento, ciertas condiciones psiquiátricas, y síndromes de dolor crónico. La inserción de un DBS es un procedimiento mínimamente invasivo que coloca electrodos en lugares específicos del cerebro para realizar pruebas clínicas, los cuales son posteriormente conectados a un marcapasos implantado (estimulador). Varias técnicas anestésicas se utilizan actualmente para realizar este procedimiento dependiendo de la experiencia de la institución local, práctica individual y factores específicos del paciente. Los pacientes con estos dispositivos que acuden a cirugía, requieren consideraciones especiales debido a posibles interferencias entre el neuroestimulador y otros dispositivos médicos. En este tutorial revisaremos las técnicas anestésicas actuales y las recomendaciones para introducir y manejar estimuladores profundos del cerebro.
CONTEXTO
Una característica común de los desórdenes de movimiento es la incapacidad de los pacientes para controlar el movimiento de su cuerpo debido a un desequilibrio de neurotransmisores. La EP es causada por la degeneración progresiva de las neuronas dopaminérgicas en los ganglios basales. Históricamente, la remoción quirúrgica de lesiones en estructuras profundas del cerebro (como el tálamo y globus pallidus) era un tratamiento eficaz para estos trastornos. Desde la década de 1960 la resección quirúrgica se ha vuelto menos popular debido a sus altas tasas de complicación y a la existencia de mejores tratamientos médicos.1
La DBS talámica fue desarrollada inicialmente para el control del temblor en la década de 1980. Más tarde, la estimulación del núcleo sub-talámico (STN) y el globus pallidus interno (GPi) también fueron investigados. Alcanzando el STN, pueden mejorar una amplia gama de síntomas parkinsonianos y disminuir la necesidad de medicación para la EP. El STN es actualmente el objetivo principal para la mayoría de los pacientes con esta enfermedad. Cuando la estimulación cerebral profunda de STN está contraindicada, la vía talámica sigue siendo una opción para los pacientes con temblor severo, y la estimulación del GPi puede utilizarse para el tratamiento de la distonía y discinesia severas
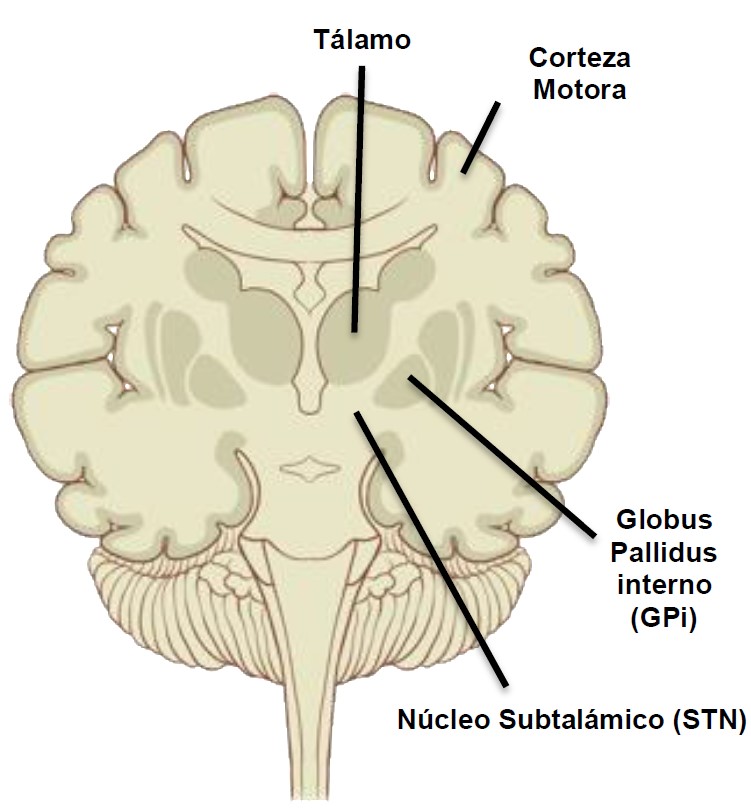
Figura 1: Objetivos comunes para la cirugía: globus pallidus, tálamo y núcleo subtalámico Fuente: Patrick J. Lynch, distribuido por Creative Commons Attribution 2.5 licencia 2006
El hardware de DBS tiene tres componentes principales:
- Electrodos intracraneales
- Un neuroestimulador interno programable
- Un cable de extensión para conectar los electrodos DBS con el neuroestimulador.
El procedimiento quirúrgico consta de dos etapas:
La primera etapa implica el mapeo y colocación de los electrodos intracraneales.
La segunda etapa consiste en implantar y conectar el neuroestimulador, que a veces se denomina como generador de pulso implantable (IPG). Todo el procedimiento puede ser completado un solo día o en un procedimiento de 2 etapas. La decisión de separar las etapas generalmente se basa en la condición del paciente, preferencia de equipo y experiencia del hospital local.
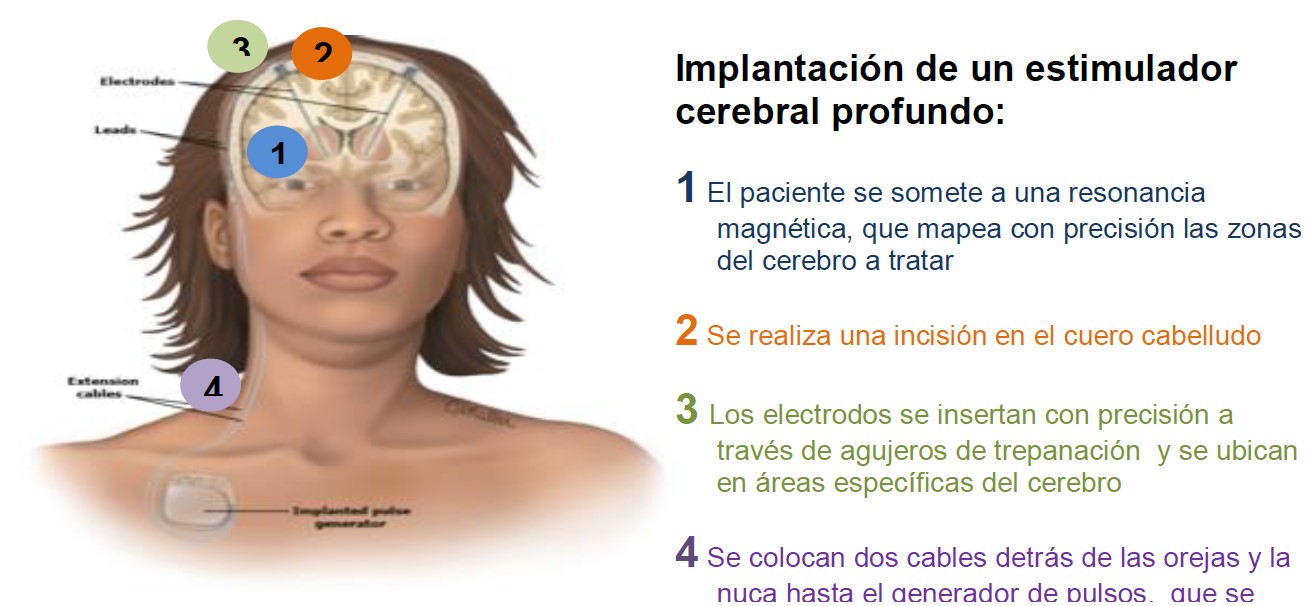
Figura 2: Reproducido con autorización de UpToDate
EVALUACIÓN PREOPERATORIA
ÉL éxito en la cirugía de DBS comienza con la selección cuidadosa del paciente durante la evaluación preoperatoria. La determinación de que sea apto para DBS, incluye evaluar la condición física general del paciente, historia psiquiátrica y la función cognitiva. Un equipo multidisciplinario de anestesiólogos, neurólogos, neurocirujanos, neuropsicólogos y enfermeras especializadas es fundamental para garantizar que se evalúan todos los aspectos del cuidado del paciente. Las contraindicaciones incluyen factores que o bien aumentan el riesgo operatorio, el riesgo de mal funcionamiento del dispositivo o aquellos que puede reducir la efectividad de la DBS (Figura 3).
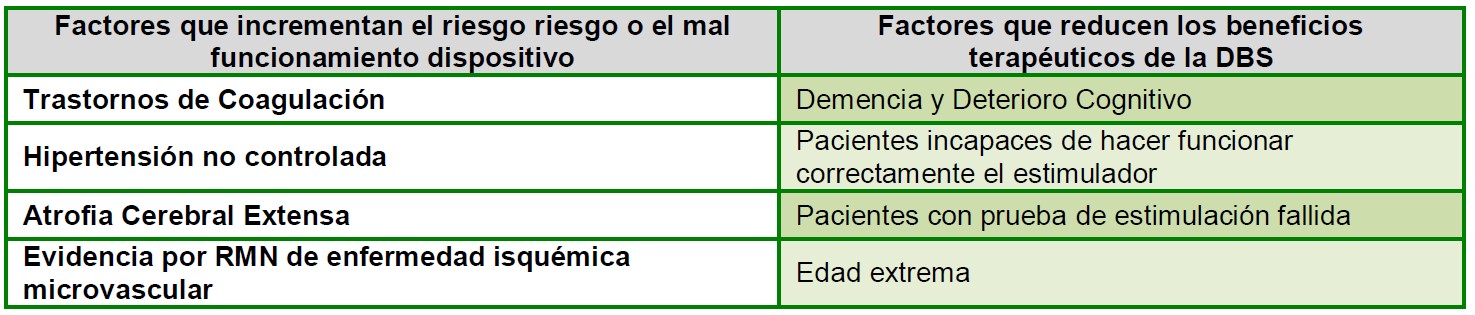
Figura 3. Factores que aumentan el riesgo operatorio o el riesgo de mal funcionamiento del dispositivo y que pueden reducir la efectividad de la DBS
El régimen de medicación del paciente, especialmente con EP y distonía, necesita ser revisado cuidadosamente. Los antiagregantes plaquetarios deben ser suspendidos, si es posible, antes e inmediatamente después de la cirugía. La necesidad de anticoagulación crónica no es una contraindicación absoluta para la cirugía, pero el manejo cuidadoso de la anticoagulación perioperatoria debe garantizarse. Para medicamentos específicos de la enfermedad, instrucciones claras para la continuación o interrupción deben informarse a los pacientes a discreción del equipo multidisciplinario, ya que algunos pacientes tienen que estar en un estado de “libre de fármacos” para realizar el mapeo intraoperatorio y las pruebas clínicas. Si los síntomas son severos, una dosis reducida de su medicación habitual puede ser una opción alternativa.
Además de garantizar que el paciente se encuentre médicamente optimizado para el procedimiento, debe considerarse que los pacientes con EP comúnmente sufren de apnea obstructiva del sueño o tienen un mayor riesgo de aspiración. Una evaluación más precisa de los riesgos de aspiración y apnea obstructiva del sueño son importantes al considerar cualquier técnica de sedación. Si una técnica quirúrgica con el paciente despierto es la seleccionada, las alternativas para asegurar la vía aérea en cualquier etapa del procedimiento deben haberse preparado de antemano.
La cooperación del paciente durante el período despierto de la cirugía es imprescindible para el éxito (véase abajo). Identificación de factores que pueden complicar esto (tales como retraso del desarrollo, demencia, dificultades de comunicación, claustrofobia o dificultad previa con la sedación) requieren atención especial. La explicación preoperatoria del intraoperatorio puede ayudar a tranquilizar al paciente, aliviar la ansiedad, identificar posibles dificultades intraoperatorias y mejorar la cooperación durante el procedimiento.
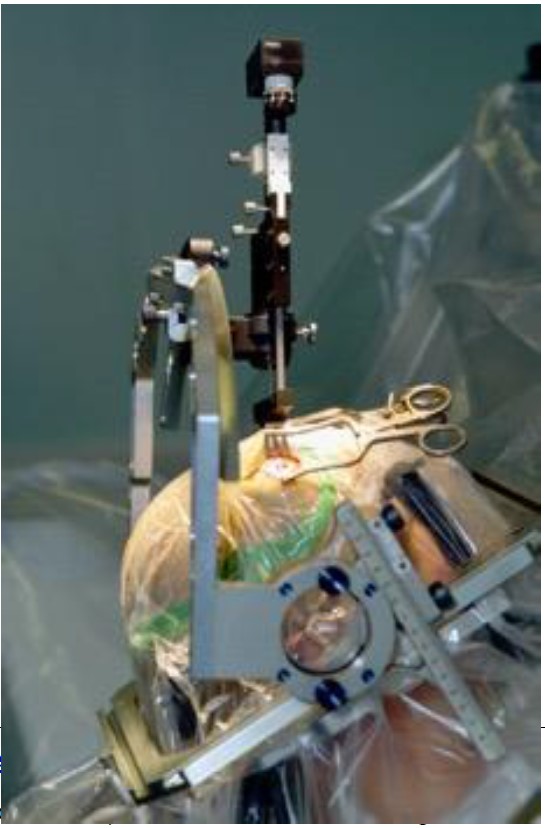
Figura 4. Inserción de electrodos durante la cirugía Fuente: Thomasbg / CC BY-SA 3.0
MANEJO ANESTÉSICO DE LA INSERCIÓN DE DBS
Primera Etapa
Un marco estereotáxico se fija a la cabeza del paciente, generalmente en una combinación de anestesia local / bloqueo de cuero cabelludo y sedación. Anestesia general puede ser necesaria si los pacientes no pueden permanecer quietos durante el procedimiento. Una vez que el marco está en su lugar, se realiza una exploración de RMN del cerebro para establecer las coordenadas para la colocación exacta del electrodo.
Intraoperatoriamente, se insertan los electrodos de estimulación a través de una craneotomía (orificio de trépano). A menos que el paciente no sea un candidato adecuado, el cuidado anestésico monitorizado con sedación es la técnica más comúnmente empleada para esta etapa de la operación. Conservar la capacidad de interactuar con el paciente es esencial para facilitar la localización del microelectrodo y las pruebas clínicas, que ayudan a confirmar el posicionamiento óptimo del electrodo y la detección de efectos secundarios. Las pruebas son más difíciles de realizar y menos precisa, bajo anestesia general. Las otras ventajas de una técnica despierta incluyen menor variabilidad hemodinámica fluctuaciones, náuseas y vómitos postoperatorios, en comparación a la anestesia general.
Se recomienda la monitorización anestésica estándar. El monitoreo de presión arterial invasiva no es necesario, pero puede ser considerado basado en el estado clínico del paciente.
Intraoperatoriamente, es necesario tomar en cuenta varios puntos claves:
- A menudo se utiliza oxígeno mediante una máscara o cánula nasal unida al marco estereotáxico.
- Temperatura y posición son importantes para asegurar la comodidad del paciente.
- La colocación de campos quirúrgicos, debe permitir el acceso a la cara, brazos y piernas del paciente, mantener la esterilidad y evitar la acumulación de dióxido de carbono oxígeno.
- Un catéter urinario no es necesario, pero modera la administración de líquidos es esencial para evitar la excesiva distensión de la vejiga.
- En todo momento durante el procedimiento, deben estar disponibles las herramientas necesarias para extraer el marco principal para permitir el acceso de emergencia a la vía aérea.
Segunda Etapa
Los electrodos son conectados a un cable externo que luego es tunelizado por vía subcutánea bajo el cuero cabelludo, la nuca, y finalmente al sitio de la implantación del IPG. El IPG y la unidad de batería son comúnmente implantados en la pared del tórax o el abdomen bajo anestesia general. No hay consideraciones anestésicas específicas para la inserción del IPG.
La observación neurológica postoperatoria es necesaria luego de la primera etapa del procedimiento, independientemente del tipo de técnica anestésica utilizada, ya que es un procedimiento intracraneal. Esto no es tan necesario para la segunda etapa del procedimiento, si se lleva a cabo como una operación separada. Los medicamentos antiparkinsonianos deben reanudados tan pronto como sea posible, para evitar el deterioro en la función motora y neurológica. Los pacientes generalmente requieren asistencia con las actividades diarias las siguientes semanas a la inserción, y se les indica que no deben conducir para por, al menos, las primeras 6 semanas.
Selección del Régimen de Sedación
Donde existe disponibilidad, la dexmedetomidina se ha convertido en un agente comúnmente utilizado. Confiablemente proporciona sedación con mínima depresión respiratoria y atenúa las variaciones hemodinámicas intraoperatorias. El propofol es también comúnmente empleado durante la colocación de electrodos, especialmente en el STN, pero el grado en el que el propofol interfiere con el registro de los microelectrodos (MER) no ha sido aclarado. El propofol puede causar discinesia y abolir el temblor. Los opioides de acción corta tienen un efecto mínimo sobre la MER, pero dosis altas pueden causar empeoramiento de la rigidez. Las benzodiazepinas no se recomiendan ya que pueden abolir la MER e interferir con las pruebas de estimulación.2 El régimen de sedación usado varía según la institución, pero el objetivo es minimizar cualquier efecto sobre la actividad subcortical, optimizando así el registro de los microelectrodos y las pruebas clínicas (Figura 5).
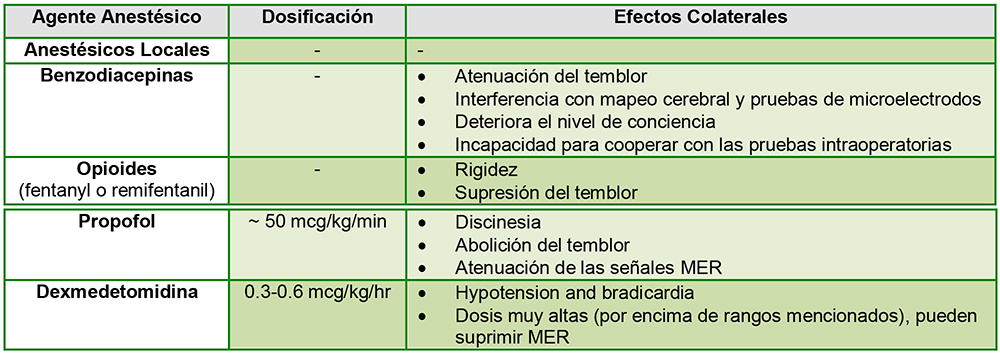
Figura 5. Tabla que muestra los efectos secundarios de los agentes anestésicos utilizados en MERs
La inserción de DBS es generalmente muy segura pero, como con toda cirugía, hay riesgos perioperatorios y complicaciones.3 Una pequeña serie de casos identifica una tasa de complicación intraoperatoria de aproximadamente 7%. Las principales complicaciones incluyen sangrado intracraneal (0,4-3,6%), convulsiones (0.8-4.5%), ACV, déficit neurológico (0.3-0.6%) y el delirio posterior al procedimiento. Otras complicaciones intraoperatorias incluyen obstrucción de la vía aérea (1.6-5.5%), hipertensión, hipotensión o embolia aéreo venoso (1.6-3.5%). Complicaciones relacionadas con el dispositivo en sí mismo incluyen infección, falla y migración del electrodo.
Figura 5. Programador DBS
MANEJO ANESTÉSICO DE PACIENTES CON DBS
La preparación preoperatoria incluye la identificación del dispositivo y la severidad de los síntomas del paciente cuando el implante DBS se apaga. Complementación con medicamentos por vía oral deba ser considerada si el dispositivo debe ser desactivado y los síntomas son severos.
Los sistemas de DBS pueden interferir potencialmente con equipo de monitoreo y terapéutico en la sala de operaciones, a menudo produciendo artefactos en las lecturas de ECG. Cuando se requiere diatermia, el neuroestimulador debe desactivarse antes de la inducción de la anestesia con el programador de paciente de DBS.
La diatermia bipolar debe utilizarse siempre que sea posible, para reducir el riesgo de lesión térmica al tejido cerebral alrededor del electrodo implantado o la reprogramación inadvertida del dispositivo. Si la diatermia monopolar es necesaria, la placa de puesta a tierra debe colocarse lejos del IPG, utilizarse el menor nivel posible de energía y en solo en pulsos cortos. La diatermia de onda corta (microondas y ultrasonido) debe evitarse, ya que se ha relacionado con daño cerebral significativo en pacientes con DBS.
Los pacientes pueden experimentar rigidez una vez que el dispositivo es apagado y la ventilación mecánica es a veces necesaria en la rara situación donde la rigidez severa interfiere con su capacidad para respirar. Postoperatoriamente, el dispositivo debe (idealmente) encenderse antes del despertar.
OTRAS CONSIDERACIONES CLÍNICAS
No se han establecido directrices para la desfibrilación externa en pacientes con un DBS, pero en situaciones críticas, un DBS no debería impedir su uso. Cuando sea necesario, las paletas de desfibrilación deben colocarse lo más lejos del neuroestimulador como funcionalmente sea posible. Se recomienda interrogatorio del DBS después de la desfibrilación.
Generalmente, la RMN es posible en pacientes con dispositivos DBS implantados, mientras se sigan las pautas del fabricante y se minimice el tiempo de la exploración. Sin embargo, hay informes de sobrecalentamiento de electrodos, conduciendo a lesión cerebral, así como daños y reprogramación accidental del dispositivo. Se recomienda consultar con el radiólogo antes del procedimiento.
Con la evidencia actual, es seguro para los pacientes recibir un dispositivo DBS cuando tienen un marcapasos in situ. Planificación por adelantado es fundamental para minimizar la interferencia entre los dispositivos. Como la RMN puede estar contraindicada en pacientes con marcapasos, TAC estereotáctica se ha utilizado como alternativa para mapeo de núcleos…
La terapia electroconvulsiva, la neuroablación por radiofrecuencia y la estimulación nerviosa periférica también han demostrado ser seguras en pacientes con un DBS in situ, si el estimulador se apaga y los dispositivos están alejados del generador.
RESUMEN
- La estimulación cerebral profunda es una modalidad en expansión, para el tratamiento de los trastornos psiquiátricos y del movimiento.
- Comúnmente se utiliza una técnica “despierto y sedado”, ya que facilita el mapeo y pruebas neurológicas intraoperatorias, disminuyendo las complicaciones.
- La Dexmedetomidina está demostrando ser un agente popular para la implantación de electrodos.
- La buena preparación es esencial para el manejo e inserción de estimuladores cerebrales profundos.
RESPUESTA A LAS PREGUNTAS
- a. Verdadero: La estimulación cerebral profunda se usa para tratar el temblor esencial.
b. Verdadero: La estimulación cerebral profunda se usa para tratar otros trastornos del movimiento como distonía y el síndrome de Tourette.
c. Falso: Actualmente no existe evidencia para el tratamiento del alcoholismo con estimulación cerebral profunda.
d. Verdadero: La estimulación cerebral profunda se ha utilizado en el trastorno obsesivo compulsivo con resultados alentadores.
e. Verdadero: Estimulación cerebral profunda es una terapia experimental para la depresión resistente al tratamiento. - a. Falso: La mayoría de las instituciones prefieren suspende los medicamentos anti-parkinsonianos en el día de la cirugía para facilitar el mapeo de los núcleos cerebrales y pruebas clínicas. Puede considerarse una dosis reducida en pacientes con síntomas severos.
b. Verdadero: El control de la presión arterial es esencial durante el período intraoperatorio para mantener una perfusión cerebral y evitar la hemorragia intracraneal.
c. Falso: Las técnicas “despierto y tranquilo” se utilizan por lo general, para la inserción del electrodo. La anestesia general suele ser considerada cuando los pacientes no pueden tolerar el procedimiento despierto. La parálisis profunda no está indicada rutinariamente.
d. Verdadero: La dexmedetomidina se utiliza comúnmente como un agente sedante durante la implantación de estimulador profundo del cerebro, ya que tiene un efecto mínimo en el MER.
e. Verdad: La inserción de un catéter urinario no es siempre necesaria, pero vigilar adecuadamente la administración de líquidos es esencial para evitar la excesiva distensión de la vejiga. - a. Falso: El DBS es programado por un dispositivo externo, de mano, colocado directamente sobre la unidad de batería-estimulador. Un imán no tiene ningún efecto sobre el aparato.
b. Verdadero: Cuando se requiere de la diatermia, el neuroestimulador puede necesitar ser desactivado antes de la inducción de la anestesia. La diatermia bipolar debe utilizarse siempre que sea posible, para reducir el riesgo de lesión térmica al tejido cerebral o reprogramación inadvertida del dispositivo.
c. Falso: la desfibrilación externa puede dañar el neuroestimulador, pero no debe evitarse cuando sea necesaria.
d. Verdadero: Sistemas de DBS potencialmente pueden interferir con otros equipos electrónicos de monitoreo o terapéuticos.
e. Verdadero: La exploración con RMN en cualquier parte del cuerpo, es posible con algunos de los nuevos dispositivos DBS implantables.
REFERENCIAS
- Miocinovic S, Somayajula S, Chitnis S, et al. History, applications and mechanisms of deep brain stimulation. JAMA Neurol 2013;70:163-171.
- Venkatraghavan L, Luciano M, Manninen P. Anesthetic management of patients undergoing deep brain stimulator insertion. Anesth Analg 2010;110:1138-1145.
- Poon CCM, Irwin MG. Anaesthesia for deep brain stimulation and in patients with implanted neurostimulator devices. Br J Anaesth 2009;103:152-165.
LECTURAS RECOMENDADAS
- Binder DK, Rau GM, Starr PA. Risk factors for haemorrhage during microelectrode-guided deep brain stimulator implantation for movement disorders. Neurosurgery 2005;56:722-732.
- Khatib R, Ebrahim Z, Rezai A, et al. Perioperative events during deep brain stimulation: the experience at Cleveland clinic. J Neurosurg Anesthesiol 2008;20:36-40.



