General Topics
QUESTÕES
Antes de continuar, tente responder as seguintes perguntas. As respostas estão no final do artigo, juntamente de sua justificativa. Por favor, responda Verdadeiro ou Falso:
- No diagnósico de anafilaxia:
a. Suxametônio e atracúrio são os agentes de bloqueadores neuromusculares mais comumente associados a anafilaxia.
b. Sinais musculocutâneos são característicos em paciente com pacientes com anafilaxia
c. Hipotensão com taquicardia sempre está presente em reações severas
d. Uma única amostra de triptase plasmática total elevada é suficiente para o diagnóstico de anafilaxia
e. Níveis de triptase podem manter-se elevados por mais de 24 horas após o episódio de anafilaxia - No manejo de uma anafilaxia:
a. Adrenalina pode ser menos efetiva em pacientes com beta bloqueadores, então glucagon deve ser considerado como intervenção de primeira linha para estes pacientes
b. Anti-histamínicos intravenosos não afetam o resultado clinico e podem aumentar o risco de hipotensão e necrose tissular
c. Uma dose inicial de 100 microgramas de adrenalina endovenosa deve ser imediatamente administrada em todos os adultos apresentando anafilaxia perioperatoria
d. Tem-se provado que esteroides melhoram o resultado clinico quando administrados precocemente
e. O paciente deve ir para uma unidade de tratamento intensivp para ser melhor monitorado - Estratégias de manejo preventivos para um paciente com episódio recente de anafilaxia incluem:
a. Encaminhar a um imunologista ou laboratório especializado para teste cutâneo
b. Teste cutâneo porque um resultado positive ajudará a verificar a causa da anafilaxia
c. Realizar um teste cutâneo assim que o paciente se recuperar do evento anafilático
d. Um processo de desessibilização se não for possível utilizar outra medicação
e. Educação para evitar gatilhos suspeitos e reconhecer sinais e sintomas de uma anafilaxia
Pontos Chaves
- Reconhecimento precoce administração de adrenalina adequada são essenciais no manuseio da anafilaxia.
- Esteroides e anti-histamínicos não devem ser utilizados no manuseio inicial da anafilaxia.
- O diagnóstico de anafilaxia é clinico, e testes como a triptase plasmática total apenas corroboram com o diagnóstico.
- O anestesiologista possui papel fundamental em coordenar o cuidado com o paciente durante e após um evento de anafilaxia perioperatória.
INTRODUÇÃO
Anafilaxia é uma complicação rara e potencialmente fatal com diversas formas de apresentação clinica. A habilidade de reconhecê-la e trata-la durante uma operação é imperativo a todos os anestesiologistas. De acordo com a European Academy of Allergy and Clinical Immunology, anafilaxia é definida como uma reação de hipersensibilidade severa, potencialmente fatal.1 A incidência perioperatória é estimada em 1 entre 10,000–20,000 procedimentos anestésicos,2 com a taxa de mortalidade de menos de 0.001%.1
PATOFISIOLOGIA
Anafilaxia pode ser causada por mecanismos imunológicos (IgE mediada ou não IgE mediada), mecanismos não imunológicos ou ser idiopática. Uma pequena quantidade de alérgeno é suficiente para estimular células do sistema imunológico e causar anafilaxia. O diagnóstico e o manejo são o mesmo, independente do mecanismo que a causou.
Mecanismos imunológicos de anafilaxia envolvem a produção de imunoglobulinas. Anafilaxia mediada por IgE é causada por uma reação cruzada da IgE, resultando em degranulação de mastócitos e basófilos. Ao ser exposto ao alérgeno, há a ativação de células TH2, as quais estimulam a produção de anticorpos IgE. O IgE liga-se ao receptor FcεRI presente na superfície de mastócitos e basófilos sensibilizando estas células. A sensibilização inicial não possui manifestação clinica. Em uma próxima exposição ao alérgeno, o receptor na membrana do IgE agrega-se e estimula mastócitos e basófilos sensibilizados a degranularem. A degranulação libera mediadores como histamina, prostaglandinas, proteoglicanos e citocinas, levando a manifestações clinicas da anafilaxia. Na anafilaxia não mediada por IgE, a reação de hipersensibilidade é estimulada através de outros mecanismos, incluindo caminhos cuja mediação por IgG e sistema imune complemento.3
O mecanismo não imunológico de anafilaxia não envolve imunoglobulinas e deve-se a estimulação direta de mastócitos pelo agente causal, por exemplo drogas, frio e exercício. De forma semelhante, há degranulação de mastócitos e liberação de mediadores como histamina. Durante uma operação, pode estar associada a drogas como opioides, vancomicina e agentes bloqueadores neuromusculares (por exemplo atracúrio), normalmente é transitória e pode apresentar-se apenas com sinais cutâneos.
Anafilaxia idiopática somente é diagnostico quando nenhum alérgeno específico pode ser identificado pela história ou testes cutâneos e não há aumento dos níveis séricos de IgE específica.
FATORES DE RISCO e GATILHOS
Fatores de risco para anafilaxia incluem história de atopia, alergia a drogas ou alimentos, múltiplas cirurgias, mastocitose sistêmica e angioedema hereditário. Gatilhos perioperatórios comuns de anafilaxia incluem agentes de bloqueadores, antibióticos (mais comuns os beta-lactâmicos) e látex. Não tão usualmente, anafilaxia pode ser provocada por clorexidina, coloides, corantes azuis (isosulfano, azul patente V), heparina, protamina e oxitocina.4 Clorexidina pode ser encontrada em diversos produtos, tais como produtos para preparação da pele e lenços, gel lubrificantes, impregnada em cateteres venosos centrais e portanto tudo acima listado deveria ser evitado por pacientes com alergia a clorexidina documentada. É raro que opioides e agentes hipnóticos (barbitúricos, propofol, etomidato) sejam a causa da anafilaxia.
Os agentes bloqueadores neuromuscular mais comumente associados a anafilaxia são rocurônio e suxametônio. A anafilaxia ocorre devido a sensibilização por igE pelo grupamento amónio quaternário do agente bloqueador neuromuscular. Em um estudo retrospectivo conduzido por Sadleir et al. por um período de 10 anos na Austrália ocidental, notou-se que entre oitenta pacientes diagnosticados com anafilaxia com risco de vida por droga bloqueadora neuromuscular não despolarizando, 56% tiveram reação ao rocurônio, com uma incidência de 8 episódios de anafilaxia a cada 100,000 administrações (95% CI 5.8–11/100,000). Reatividade cruzada com outras drogas bloqueadoras neuromusculares não despolarizantes também é mais alta com rocurônio e suxametônio. No estudo, pacientes com anafilaxia por rocurônio tiveram taxa de reatividade cruzada de 44% ao suxametônio, 40% com vecurônio, 20% com atracúrio e 5% com cistracúrio. A taxa de reatividade cruzada de pacientes com anafilaxia por suxametônio foram de 24% com rocurônio, 12% com vecurônio e 6% com atracúrio.5
DIAGNÓSTICO
O diagnostico de anafilaxia é clinico. Testes laboratoriais não são úteis para diagnosticas anafilaxia durante a apresentação porque precisam de tempo para serem processados e tendem a falsos positivos e negativos.6 Os pacientes podem apresentar-se com inicio agudo e generalizado de sinais mucocutâneos, comprometimento respiratório e instabilidade cardiovascular. Estes sinais podem apresentar-se de forma isolada ou combinados. Diagnosticar anafilaxia pode ser difícil, uma vez que estes sinais também podem surgir por outros anestésicos, cirurgias ou de fatores relacionados ao paciente prévios ao período perioperatório. Anafilaxia deve ser suspeitada se há hipotensão inexplicável refratária a vasopressor, ou inexplicável dificuldade de ventilação e broncoespasmos. A severidade da anfilaxia pode ser graduada da mais suave, com sinais mucocutâneos generalizados, até mais graves, com comprometimento cardiorrespiratório. Sinais cutâneos podem não ser evidentes em todas as reações anafiláticas e aparecerem apenas após a hipotensão ter sido tratada e a perfusão cutânea restaurada. Pacientes também podem não apresentar taquicardia com hipotensão, mas sim bradicardia, devido ao reflexo Bezold–Jarisch em hipovolemias severas.2
Foi sugerido que a anafilaxia seja clinicamente graduada, com uma adaptação da escala apresentada por Ring e Messmer, sendo uma escala com quarto passos. (Figura 1)7
Diagnóstico diferencial de anafilaxia inclui exacerbação de asma, pneumotórax, isquemia do miocárdio, embolismo pulmonar, deficiência de C1 esterase, mastocitose e desordem de mastócitos clonais.
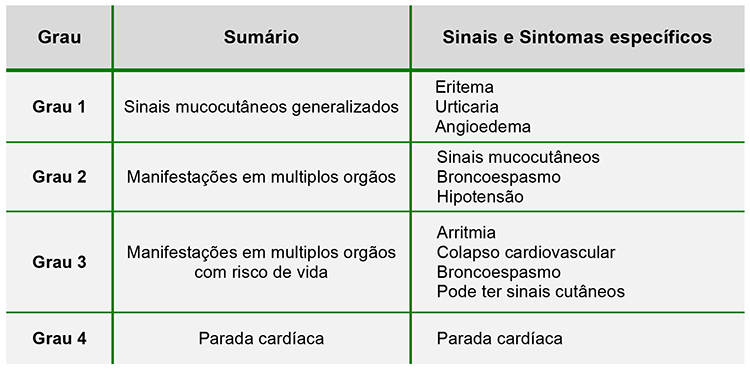
Figura 1: Graduação de anafilaxia, adaptada da escala de Ring e Messmer 7
MANUSEIO IMEDIATO
O manuseio imediato da anafilaxia é interromper o provável gatilho, garantir via aérea, dar oxigênio em alto fluxo e administrar adrenalina em doses tituladas com monitoramento hemodinâmico intenso.
O efeito do agonista adrenérgico α1 causa vasoconstrição, a qual reduz o edema das mucosas e a hipotensão. O efeito do agonista β1 aumenta o inotropismo cardíaco, enquanto o agonista β2 diminui a liberação de mediadores e leva a broncodilatação. Adrenalina é efetiva na anafilaxia se a mesma for diagnosticada cedo e se for administrada quantidade suficiente da droga de forma rápida. A dose deve ser titulada, dependendo da resposta clinica (Figura 2). Bolus intravenosos podem ser administrados inicialmente, porém se o paciente necessitar de bolus repetidamente, deve-se iniciar infusão contínua (0.05-0.4 microgramas kg-1 min-1). Se o acesso intravenoso não está disponível, adrenalina pode ser injetada, rapidamente, de forma intramuscular na lateral da coxa antes de se estabelecer o acesso venoso. Se o paciente estiver em parada cardíaca, a ressuscitação deve seguir o guidelines do Suporte Avançado para Vida.8
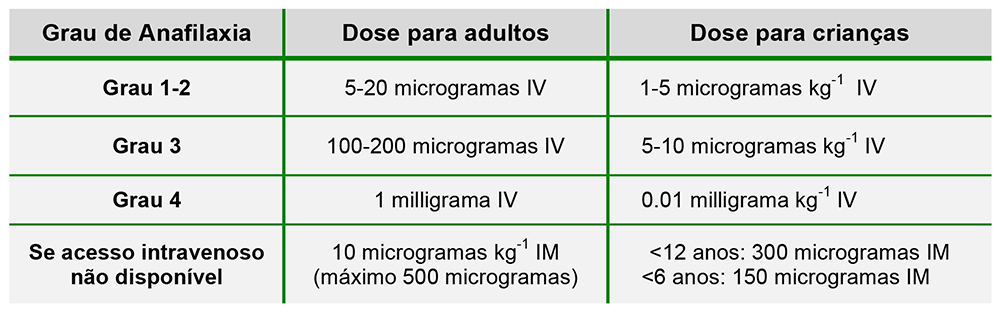
Figura 2: Dose de bolus de adrenalina no manuseio da anafilaxia.7(intravenoso, IV; intramuscular, IM)
A resposta à adrenalina pode estar diminuída em pacientes sob o uso de beta bloqueadores, inibidores da enzima conversa da angiotensina, ou naqueles cuja espinha está bloqueada. A administração excessiva, por outro lado, pode causar arritmias ventriculares, edema pulmonar e crise hipertensiva. Adrenalina possui uma janela terapêutica estreita e existem sérias consequências ao subdosar ou superdosar a droga. Portanto, adrenalina endovenosa só deve ser utilizada por profissionais experientes (por exemplo, anestesiologistas ou intensivistas) e na presença de monitorização contínua. Para anafilaxia fora do momento da operação, é recomendado o uso inicial de adrenalina intramuscular.9
Outras intervenções no manuseio de pacientes em anafilaxia incluem otimização do estado cardiovascular por ressuscitação com fluidos endovenosos (repetidos bolus de 20 ml kg-1 de fluido endovenoso para ser efetivo) e posicionar o paciente de forma a melhorar o retorno venoso. Além da monitorização normal, monitorar a pressão sanguínea de forma invasiva permite melhorar a titulação da adrenalina e um cateter venoso central facilita a administração de vasopressores e inotrópicos.
Sugamadex, um agente para reverter o bloqueio neuromuscular causado por rocurônio e vecurônio pode reverter a anafilaxia se o gatilho for o rocurônio.9 Sugamadex age encapsulando IgE livres e ligadas ao rocurônio, facilitando a eliminação do complexo sugamadex-rocurônio do corpo. A eficácia do sugamadex em reverter a anafilaxia, entretanto, ainda está sob estudo.
Se a condição do paciente não melhora com as primeiras intervenções, outros diagnósticos devem ser considerados. Hipotensão persistente pode ser tratada com administração de outros vasopressores como noradrenalina, metaraminol ou vasopressina. Em pacientes sob o uso de beta bloqueadores, glucagon pode ser utilizado para reverter o efeito do beta bloqueador e melhorar a hipotensão. Broncoespasmo persistente pode ser tratado com salbutamol endovenoso.
MANUSEIO APÓS A CRISE
Após a ressuscitação inicial do paciente, esteroides e anti-histamínicos podem ser utilizados. Entretanto, ambas as drogas possuem inicio de ação lento e não se comprovou que alterem o resultado clinico.7 Esteroides (dexametasona 0.1-0.4mg kg-1 ou hidrocortisona 2-4mg kg-1) agem inibindo a transcrição de genes que codificam proteínas próinflamatórias e podem ser eficiêntes em reações bifásicas. Anti-histamínicos endovenosos podem ter mais riscos do que benefícios, incluindo risco de hipotensão, caso a injeção seja rápida, e de dano tecidual, se extravasar.8 Antihistamínicos orais tem menos efeitos colaterais e podem ser eficientes em reações anafiláticas grau 1. A combinação de antagonistas de receptores H1 e H2 (por exemplo, o uso de difenidramida com ranitidina) pode ser mais eficiente do que o uso de antagonista H1 isolado no tratamento das manifestações cutâneas da anafilaxia.10, 11
Quando ocorre anafilaxia perioperatória, é prudente concluir a cirurgia o mais rápido possível. Admissão em unidade de cuidado intensivo no pós-operatório deve ser feita, a fim de se monitorar o paciente, pois esta condição pode durar até 32 horas e reações bifásicas ocorrem em até 20% dos casos. Mesmo com adequada resposta ao tratamento, os pacientes devem ser meticulosamente monitorados por pelo menos 6-8 horas, se apresentaram sintomas respiratórios, e por não menos de 12-24 horas, se apresentaram colapso cardiovascular. A patofisiologia e os fatores de risco para reações bifásicas são desconhecidos, uma vez que os estudos não acharam nada conclusivo. Diversas hipóteses para reação bifásica incluem tratamento inadequado a reação inicial, liberação de mediadores de fase tardios pelas células imunes, absorção lenta dos antígenos pelo trato gastrointestinal para sistema circulatório, e ativação de mediadores por vias secundárias.12
Investigações apropriadas, como gasometria arterial, testes de função renal e hepática, também devem ser considerados para detector lesões de hipoperfusão nestes órgãos. Níveis de triptase plasmática total podem corroborar com o diagnostico. Triptase é encontrada nos mastócitos em duas formas, α-protriptase e β-triptase. Enquanto α- protriptase plasmática pode ser encontrada em situações normais, β-triptase somente é liberada pelos grânulos dos mastócitos durante uma reação alérgica. O nível de triptase plasmática mede ambas e pode estar elevado durante anafilaxia. Os níveis de β-triptase são mais específicos para anafilaxia e podem ser feitos, se disponível. O pico no nível de triptase ocorrer dentro de 15-20 minutos após o inicio da anafilaxia e cai lentamente, voltando ao normal dentro de aproximadamente 24 horas. Uma vez que um valor mínimo para diagnostico não foi estabelecido, é importante que pelo menos duas amostras de sangue para triptase sérica total sejam coletados – o primeiro dentro de 60 minutos da reação e o segundo após 24 horas. Anafilaxia é provável se a primeira amostra é significantemente mais elevada do que a segunda. Se os níveis de triptase mantiveram-se elevados por mais de 24 horas, pode indicar anafilaxia de inicio tardio, reação bifásica, mastocitose subjacente ou distúrbio de mastócitos clonais.
Nível total de triptase elevado não é específico para anafilaxia e pode estar elevado por outras condições, como infarto do miocárdio, embolismo por liquido amniótico, ou trauma. Triptase também pode não estar elevada em pacientes cuja reação foi mediada por basófilos ou não mediada por IgE. Em um estudo comparou-se os níveis de triptase de pacientes com causas não anafiláticas e pacientes com grau 3 e 4 de anafilaxia, o valor preditivo positivo de nível de triptase plasmática total para o diagnóstico foi de 99.7% e o valor preditivo negativo de 27.9%.13 Os níveis de triptase podem apenas auxiliar no diagnóstico no contexto das manifestações clinicas.
Outro teste para corroborar com o diagnostico de anafilaxia é o nível elevado de histaminas plasmáticas. Entretanto, não é específico para anafilaxia, devido à meia-vida curta da histamina, de 15-20 minutos, além da dificuldade, na prática, de conseguir um nível elevado da mesma durante a ressuscitação. O nível de histamina na urina durante 24 horas é mais específico e pode ser feito, se disponível.
PREVENÇÃO DE ANAFILAXIA
Um aspecto importante na prevenção de futuras anafilaxias é a identificação de possíveis alérgenos. O paciente deve ser encaminhado a um imunologista ou centro especializado de testes alérgicos. Tanto testes cutâneos (prick teste, teste intradermal), medição de níveis séricos de IgE específicas, ou testes de provocação podem ser realizados a fim de se identificar possíveis alérgenos. Testes cutâneos podem ser feitos para várias alergias comuns, incluindo agentes bloqueadores neuromusculares, anestésicos locais e endovenosos, antibióticos, látex, clorexidina, coloides e corantes azuis. Eles são menos uteis para diagnosticas alergia a opioides, anti-inflamatórios não esteroides, paracetamol, casos em que um teste de provocação oral pode ser necessário.14
Testes cutâneos devem ser realizados 3-4 semanas após o episódio de anafilaxia inicial para minimizar resultados falsos negativos devido a depleção de histamina. Se o prick teste for negativo, mas há forte suspeita de que o paciente seja alérgico uma droga em particular, um teste intradérmico ou nível sérico de IgE específica pode ser medido. Entretanto, sensibilização assintomática é comum. Um teste cutâneo positivo ou nível sérico elevado de IgE especifica apenas indica que o paciente é sensível àquele agente, mas não garante que o mesmo seja a causa da anafilaxia. A interpretação do teste alérgico deve ser feita em parceria com um imunologista. Considerações importantes incluem a relação temporal entre a administração da droga e a apresentação anafilática, a severidade a as manifestações clinicas do episódio e a resposta do paciente ao tratamento.
Testes alérgicos devem ser feitos em pacientes de alto-risco antes de qualquer anestesia futura. Estão inclusos no grupo de pacientes de alto-risco aqueles com histórico de anafilaxia perioperatoria, com alergia conhecida a drogas comumente utilizadas durante a anestesia, crianças submetidas e múltiplas intervenções (em particular cirurgia de espinha bífida ou mielomeningocele), e pacientes com alergia ao látex ou alergia a frutas exóticas.15 Realizar estes testes como rotina em pacientes que não possuam riscos é desnecessário.
Depois de um episódio de anafilaxia, o anestesiologista deve fazer a documentação do incidente de forma clara, descrevendo o alérgeno suspeito, o tratamento administrado e o efeito do tratamento. Uma carta contento estar informações deve ser enviada aos responsáveis pelo paciente em nível primário e secundário de saúde. O alerta de alergia deve ser atualizado nos dados do paciente. O anestesiologista também é responsável em encaminhar o paciente para um imunologista para aprofundar a investigação e conduzir um acompanhamento para aconselhar o paciente sobre futuras anestesias. A educação do paciente sobre a causa, sintomas e manuseio imediato da anafilaxia, incluindo o uso de adrenalina com auto injetores, também é importante para prevenir recorrências.
Além de evitar drogas cujos testes deram positivo para reação de hipersensibilidade, foram estudadas outras formas de otimizar a prevenção de anafilaxia perioperatoria em pacientes de alto risco. Estas incluem administração prévia de glicocorticoides e anti-histamínicos para procedimentos considerados de alto risco para anafilaxia, por exemplo, procedimentos diagnósticos incluindo contraste iodado, terapia antiveneno, imunoterapia, e terapia com anticorpo IgE. Todavia, há poucos ensaios de controle randomizados, e até agora não existem evidências fortes indicando que a medicação prévia pode reduzir o risco de uma anafilaxia que ameace a vida.16 Há evidências mistas sobre utilizar antihistamínicos e esteroides como pré-medicações em pacientes com mastocitose. O degranulação de mastócitos desencadeada na mastocitose pode ser melhorada com pré-medicação com um benzodiazepnico.17
A escolha das drogas nas próximas anestesias é guiada pelos resultados dos testes alérgicos e pela indicação clinica das drogas. Se não há alternativa segura, o paciente pode precisar de um processo de dessensibilização da medicação que serve de gatilho antes do procedimento eletivo. A dessensibilização deve ser feita por um imunologista em uma unidade de tratamento intensivo com monitorização minuciosa do paciente. No histórico do paciente com anafilaxia a agentes bloqueadores neuromusculares, técnicas de anestesia regional ou local devem ser utilizadas quando possível. Se for necessário anestesia geral com intubação orotraqueal, bloqueadores neuromusculares devem ser evitados e drogas alternativas, como opioides, devem ser utilizadas a fim de facilitar o procedimento.
SUMÁRIO
Conhecimento para reconhecer, manusear e prevenir anafilaxia perioperatoria é necessário para todos os anestesiologistas. Devido ao grande número de drogas e substâncias a que os pacientes são expostos durante a anestesia, identificar o gatilho pode ser difícil. Testes imunológicos tem papel importante, mas os achados devem ser interpretados com cuidado, uma vez que há muitos falsos positivos e falso negativos. Adrenalina continua sendo a mais eficiente na primeira linha de intervenção no tratamento de anafilaxia. Como o conhecimento sobre a patofisiologia da anafilaxia está crescendo, estudos sobre a eficácia de outras drogas no tratamento inicial e biomarcadores alternativos para diagnóstico estão surgindo.
RESPOSTAS AS PERGUNTAS
- a. Falsa. Os agentes bloqueadores neuromusculares mais comumente associados com anafilaxia são rocurônio e suxametônio. Há uma incidência de 8 episódios anafiláticos a cada 100,000 administrações de rocurônio.
b. Falsa. Anafilaxia pode apresentar-se com diferentes graus de severidade e nem sempre possui sinais mucocutâneos. Sinais cutâneos podem não estar presentes se houver grave hipotensão.
c. Falsa. Pode haver bradicardia com hipotensão devido ao reflexo Bezold–Jarisch em hipovolemia severa.
d. Falsa. Uma comparação entre pelo menos duas amostras de níveis de triptase plasmática totais devem ser utilizados porque há outras causas para uma única elevação no nível da triptase.
e. Verdadeira. Níveis de triptase elevados por mais de 24 horas podem ser devido a uma anafilaxia de inicio tardio ou reação bifásica. Outros diagnósticos diferencias também devem ser considerados, incluindo mastocitose ou disfunção de mastócitos clonais. - a. Falsa. Adrenalina é sempre a primeira linha de intervenção para anafilaxia; glucagon pode ser dado se o
paciente sob uso de beta bloqueadores é refratário a adrenalina.
b. Verdadeira. Anti-histamínicos não devem ser utilizados no manuseio imediato de anafilaxia. Se forem
utilizados, anti-histamínicos orais possuem efeitos colaterais mais seguros que os endovenosos.
c. Falsa. A dose de adrenalina depende do grau de anafilaxia e deve ser titulada de acordo com a resposta
clinica.
d. Falsa. Esteroides não são utilizados no manuseio imediato porque seu inicio de ação é lento e não foi
comprovado que alterem o resultado clinico
e. Verdadeira. Anafilaxia pode se prolongar por até 32 horas ou o paciente pode ter uma reação bifásica - a. Verdadeira. Testes cutâneos apropriados devem ser selecionados e interpretados por imunologistas experientes.
b. Falsa. Um teste cutâneo positivo apenas indica sensibilização ao alérgeno, mas não garante que o mesmo seja a causa da anafilaxia.
c. Falsa. Testes cutâneos devem ser realizados pelo menos após 3-4 semanas do episódio de anafilaxia, porque a depleção da histamina pode resultar em falsos negativos.
d. Verdadeira. Se não houver alternativa segura, o paciente pode precisar passar por uma dessenssibilização a medicação, sob monitoramento minucioso em unidade de tratamento intensivo.
e. Verdadeira. Uma vez que certos gatilhos podem ser encontrados em ambientes comunitários, é importante que o paciente evite-os e procure atenção médica quando necessário.
REFERÊNCIAS and APROFUNDAMENTO
- Muraro A, et al. on behalf of the EAACI Food Allergy and Anaphylaxis Guidelines Group. Anaphylaxis: guidelines from the European Academy of Allergy and Clinical Immunology. Allergy 2014;69:1026-1045.
- Dewachter P, Mouton-Faivre C, Emala CW. Anaphylaxis and Anesthesia. Anesthesiology 2009;111:1141-1150.
- FE Simons. Anaphylaxis. J Allergy Clin Immunol 2010;125:161-181.
- Kannan JA, Bernstein JA. Perioperative Anaphylaxis. Immunol Allergy Clin North Am 2015;35:321-334.
- Sadleir PHM, Clarke RC, Bunning DL, Platt PR. Anaphylaxis to neuromuscular blocking drugs: incidence and cross-reactivity in Western Australia from 2002 to 2011. Br J Anaesth 2013;110:981-987.
- Simons FER, Ardusso LRF, Bilo MB, Cardona V, Ebisawa M, El-Gamal YM. International consensus on anaphylaxis. World Allergy Organ J 2014;7:9.
- Australian and New Zealand College of Anaesthetists. ANZAAG-ANZCA Anaphylaxis Management Guidelines Version 1.1; 2013
- Link MS, Berkow LC, Kudenchuk PJ, Halperin HR, Hess EP, Moitra VK, Neumar RW, O’Neil BJ, Paxton JH, Silvers SM, White RD, Yannopoulos D, Donnino MW. Part 7: adult advanced cardiovascular life support: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation. 2015; 132(suppl 2):S444–S464.
- Simons FER, Ardusso LRF, Dimov V, Ebisawa M, El-Gamal YM, Lockey RF, et al. World Allergy Organization Anaphylaxis Guidelines: 2013 Update of the Evidence Base. Int Arch Allergy Immunol. 2013;162:193-204.
- Wechsler JB, Schroeder HA, Byrne AJ, Chien KB, Bryce PJ. Anaphylactic responses to histamine in mice utilize both histamine receptors 1 and 2. Allergy 2013;68:1338-1340.
- Lin RY, Curry A, Pesola GR, Knight RJ, Lee HS, Bakalchuk L, et al. Improved outcomes in patients with acute allergic syndromes who are treated with combined H1 and H2 antagonists. Ann Emerg Med 2000; 36:462-8.
- Tole JW, Lieberman P. Biphasic anaphylaxis: review of incidence, clinical predictors, and observation recommendations. Immunol Allergy Clin N Am. 2007; 27: 309-326.
- Laroche D, Gomis P, Gallimidi E, Malinovsky JM, Mertes PM. Diagnostic value of histamine and tryptase concentrations in severe anaphylaxis with shock or cardiac arrest during anesthesia. Anesthesiology 2014;121:272-279.
- Ewan PW, Dugue P, Mirakian R, et al. BSACI guidelines for the investigation of suspected anaphylaxis during general anaesthesia. Clin Exp Allergy 2010;40:15-31.
- Mertes PM, Malinovsky JM, Jouffroy L, Aberer W, Terreehorst I, Brockow K. Reducing the Risk of Anaphylaxis During Anesthesia: 2011 Updated Guidelines for Clinical Practice. J Investig Allergol Clin Immunol 2011;21:442-453.
- Sheikh A. Glucocorticoids for the treatment and prevention of anaphylaxis. Curr Opin Allergy Clin Immunol 2013;13:263-267.
- Bonadonna P, Lombardo C. Drug allergy in mastocytosis. Immunol Allergy Clin North Am 2014;34:397-405.



