General Topics
PONTOS-CHAVE
- A doença de moyamoya (DMM, Moyamoya disease) é uma doença cerebrovascular oclusiva progressiva crônica de etiologia desconhecida.
- As manifestações da DMM podem ser muito diversas, desde assintomáticas a crises isquêmicas transitórias, enfarte cerebral, hemorragias intracranianas ou convulsões.
- A revascularização cirúrgica para pacientes sintomáticos com DMM é amplamente aceita como superior ao tratamento médico, com um melhor prognóstico neurológico e uma maior redução dos riscos de acidente vascular cerebral isquêmico ou hemorrágico.
- O objetivo primordial do tratamento anestésico perioperatório na cirurgia de bypass extracraniano-intracraniano é equilibrar a oferta e a procura de oxigênio cerebral, garantindo uma proteção cerebral adequada.
- Vigilância reforçada e parâmetros fisiológicos rigorosamente controlados durante todo o período perioperatório em conjunto constituem uma pedra angular para controlar as deficiências da oferta e da procura de oxigênio no cérebro.
- A monitorização contínua da pressão arterial intra-arterial é essencial na cirurgia de bypass extracraniano-intracraniano. Eletroencefalograma processado e potenciais evocados somatossensoriais são comumente utilizados para monitoramento neurofisiológico adicional.
- Manter os pacientes em uma unidade de terapia neuro-intensiva por 24 a 48 horas no pós-operatório é importante para garantir um controle rigoroso da pressão sanguínea e manejo oportuno de quaisquer complicações, incluindo qualquer deterioração neurológica e problemas de permeabilidade superficial da artéria temporal.
INTRODUÇÃO
A doença de moyamoya (MMD, moyamoya disease) é uma vasculopatia cerebral oclusiva rara, crônica e progressiva, sem etiologia conhecida. A revascularização cirúrgica demonstrou ser superior ao tratamento médico na prevenção de acidentes vasculares cerebrais isquêmicos e hemorrágicos na MMD. O manejo perioperatório desses pacientes é um desafio para os anestesiologistas. Para reduzir os eventos cerebrovasculares perioperatórios, é fundamental compreender a fisiopatologia subjacente da doença e assegurar a perfusão cerebral e a neuroprotecção adequadas. O manejo perioperatório tem um impacto direto no resultado da cirurgia.

Tabela 1. Critérios diagnósticos para a doença de moyamoya.5 ACI aindica artéria carótida interna; ACA, artéria cerebral anterior; ACM, artéria cerebral média; RM/ARM, ressonância magnética/angiografia por ressonância magnética. Nota: Os doentes pediátricos podem ser diagnosticados com os critérios 1 ou 2 (apenas item i item ii unilateralmente) mais estenose visível em torno da porção terminal da ACI contralateral
BACKGROUND E CARACTERÍSTICAS DA MMD
A MMD é uma vasculopatia cerebral oclusiva, observada tanto em crianças como em adultos. Caracteriza-se por alterações oclusivas ou estenóticas bilaterais ou unilaterais na porção distal das artérias carótidas internas e nas porções proximais das artérias cerebrais anteriores e das artérias cerebrais médias (ACMs), com as artérias cerebrais posteriores raramente envolvidas. Os vasos colaterais dilatados são formados anormalmente, o que dá a aparência patognomônica de ‘‘uma baforada de fumaça de cigarro’’ no angiograma, que é ‘‘moyamoya’’ em japonês.1–3
Na MMD, os dados demográficos dos pacientes diferem significativamente entre as etnias. As populações asiáticas têm uma incidência mais elevada de MMD, especialmente os japoneses, com uma incidência de 0,54 Por 100.000 pessoas, e uma proporção entre mulheres e homens de 1,8, em comparação com uma incidência de 0,086 por 100.000 pessoas nos Estados Unidos.2 Para a etnia asiática, A MMD é principalmente uma doença primária com predisposição familiar e distribuição bimodal, com dois picos observados, com idades entre 10 e 40 anos. A isquemia cerebral é o evento precipitante mais frequente em adultos e crianças, apresentando-se como acidentes vasculares cerebrais, ataques isquêmicos transitórios (TIAs, transient ischaemic attacks), cefaleia ou convulsões. Outra apresentação frequente em adultos é a hemorragia intracraniana, sendo a taxa de hemorragia entre adultos sete vezes superior à das crianças. Nas populações caucasianas, a MMD apresenta-se principalmente com isquemia, que é secundária a outras doenças, como a exposição à radiação e a aterosclerose, e ocorre mais frequentemente em adultos.1,4
O comitê de investigação sobre MMD do Ministério da Saúde, Trabalho e Bem-estar do Japão desenvolveu critérios diagnósticos em 2012, que são apresentados no quadro 1.5
A MMD tem sido ligada a uma variedade de doenças associadas, como mostrado na Tabela 2.1 Estes doentes apresentam uma vasculopatia característica e são classificados como portadores da síndrome de moyamoya.1

Tabela 2. Doenças e condições associadas à síndrome de moyamoya1
A MMD geralmente leva a uma debilitação significativa dentro de dois anos após a apresentação inicial em cerca de 20% dos adultos e 75% das crianças.6 Não foram encontrados métodos para impedir a progressão da doença. A revascularização cirúrgica é o tratamento recomendado para doentes com MMD que apresentem sintomas isquêmicos ou hemorrágicos, uma vez que reduz o risco de acidentes vasculares cerebrais isquêmicos ou hemorrágicos subsequentes, melhora as atividades a longo prazo do desempenho da vida diária e preserva melhor um nível mais alto de funções cerebrais.5,7 Se o tratamento cirúrgico for considerado de risco demasiado elevado, podem ser considerados agentes antiplaquetários orais para a MMD do tipo isquêmico. Outros medicamentos comumente utilizados para o controle dos sintomas incluem vasodilatadores, como bloqueadores dos canais de cálcio e anticonvulsivantes.1,5 No entanto, o tratamento da MMD assintomática não está tão bem estabelecido, com o consenso atual focando na modificação do estilo de vida, no controle dos fatores de risco e nos exames regulares de angiografia por ressonância magnética/angiografia por ressonância magnética. Os medicamentos antiplaquetários não são recomendados para pacientes assintomáticos devido ao risco de acidentes vasculares cerebrais hemorrágicos. A revascularização cirúrgica pode ser considerada em pacientes assintomáticos com hemodinâmica cerebral prejudicada, se avaliada como tendo uma morbidade cirúrgica baixa. Está em curso o estudo de registros de doença moyamoya assintomática, que visa gerar uma base de provas para orientações e recomendações de manejo.8
TRATAMENTO CIRÚRGICO PARA MMD
As cirurgias de revascularização cerebral podem ser para aumento ou substituição do fluxo.3 Na MMD, a revascularização cirúrgica destina-se ao aumento do fluxo para o cérebro isquêmico, quer através de um procedimento de bypass direto, um procedimento de bypass indireto ou uma combinação de ambos. Todas estas opções foram relatadas como eficazes em diferentes situações.5 Um bypass direto refere-se à anastomose de uma ramificação da artéria carótida externa, geralmente a artéria temporal superficial (STA, superficial temporal artery), a uma ramificação da artéria carótida interna. A ACM é o alvo mais utilizado, em particular sua ramificação M4, que é um segmento cortical terminal. Um bypass direto resulta imediatamente em um aumento do fluxo sanguíneo para o cérebro isquêmico. Este procedimento é geralmente realizado em adultos, mas é tecnicamente mais difícil em crianças, uma vez que o calibre do vaso é muito menor.2
Um bypass indireto visa melhorar o fluxo sanguíneo colateral via angiogênese, criando contato direto entre uma fonte extracraniana de tecido vascularizado e as meninges.3 Isso é feito comumente por encéfalo-duro-arterio-sinangiose, em que o STA é mobilizado e costurado nas bordas abertas da dura-máter, ou encéfalo-mio-sinangiose, em que o músculo temporal é colocado na superfície do cérebro.2 O tipo de revascularização escolhido depende da faixa etária, sintomas e comorbidades do paciente e da preferência do cirurgião. Como normalmente ambos os lados da vasculatura cerebral estão envolvidos, a cirurgia é geralmente encenada, com o lado mais sintomático frequentemente revascularizado primeiro.2 Estes diferentes procedimentos são discutidos na Tabela 3.2,9 Em adultos, os desvios diretos mostraram melhor eficácia para a prevenção de AVC do que o desvio indireto,10 embora uma melhor angiogênese em crianças e a dificuldade técnica de uma derivação direta tornem a derivação indireta frequentemente a escolha preferida no grupo etário mais jovem.
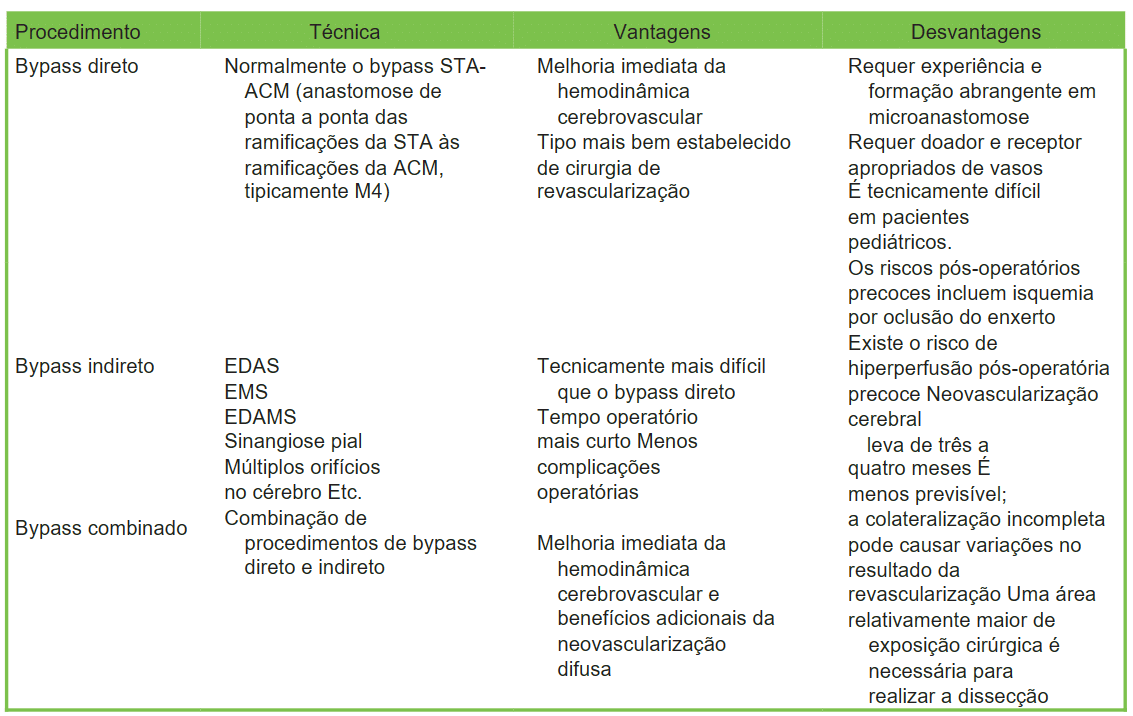
Tabela 3. Procedimentos cirúrgicos para a doença de moyamoya.2,9 STA indica artéria temporal superficial; ACM, artéria cerebral média; EDAS, encéfalo-duro-arterio-sinangiose; EMS, encéfalo-mio-sinangiose; EDAMS, combinação de EDAS e EMS
MANEJO DE ANESTESIA PARA CIRURGIA DE BYPASS EXTRACRANIANO-INTRACRANIANO
Avaliação pré-operatória
Uma avaliação pré-operatória completa é essencial Várias comorbidades podem estar associadas à MMD e as suas implicações anestésicas no perioperatório devem ser consideradas. A avaliação dos sintomas preexistentes é importante, pois o histórico de pontos frequentes de TIAs pré-operatórios aponta para um suprimento sanguíneo cerebral precário que exige um manejo perioperatório meticuloso e é um importante fator de risco para complicações.2 A hipertensão compensatória pode ocorrer com estenose vascular cerebral e oclusão, e a pressão arterial basal pré-operatória é importante para orientar os objetivos hemodinâmicos intraoperatórios. Em alguns centros, os pacientes de MMD são admitidos para hidratação agressiva antes do dia da cirurgia, com o objetivo de obter mais estabilidade hemodinâmica no intraoperatório, especialmente durante a indução. Como as comorbidades em pacientes com MMD são comuns, é provável que essa população receba vários medicamentos crônicos. É, por conseguinte, importante ter em conta a conciliação adequada da medicação e o ajuste pré-operatório. Recomenda-se habitualmente a continuação dos anticonvulsivantes e dos bloqueadores dos canais de cálcio. Para os medicamentos antiplaquetários, é importante discutir com os neurocirurgiões, uma vez que alguns centros continuam a prescrever aspirina até ao dia da cirurgia, enquanto outros a a suspendem sete a dez dias antes, com ou sem terapia de ponte, como a heparina de baixo peso molecular. A aspirina é frequentemente reiniciada no primeiro dia de pós-operatório se a hemostasia for satisfatória.2,3,11
Considerações intraoperatórias e objetivos anestésicos
O principal objetivo no tratamento anestésico de pacientes de MMD é equilibrar a oferta e a procura de oxigênio cerebral. Os pacientes que se apresentam para procedimentos de bypass extracraniano-intracraniano muitas vezes esgotaram sua reserva de oxigênio cerebral, com a microcirculação dilatada ao máximo e a taxa de extração de oxigênio aumentada2; portanto, existem várias considerações perioperatórias para esses pacientes.
Pré-medicação e indução
Em crianças, o choro e/ou a hiperventilação podem causar hipocapneia, provocando vasoconstrição cerebral e, consequentemente, isquemia; devem ser consideradas pré-medicações sedativas em doentes pediátricos e ansiosos. Por outro lado, a sobredosagem pode causar hipoventilação e, por sua vez hipercapnia, levando ao roubo intracerebral, uma vez que os efeitos colaterais da doença de moyamoya são pouco vasoativos, enquanto outros vasos normais podem vasodilatar e, paradoxalmente, drenar o sangue.3 O midazolam oral ou intravenoso é frequentemente utilizado em pacientes pediátricos, sendo a alternativa a dexmedetomidina intranasal. A monitorização da saturação de oxigênio e o oxigênio suplementar devem ser sempre considerados. Os ansiolíticos não farmacológicos também podem ser úteis, como a presença dos pais na indução, vídeos e música.
Uma indução suave e estável é benéfica para a manutenção da perfusão cerebral. Em pacientes pediátricos, em pacientes calmos e cooperativos ou em pacientes com sedação leve a moderada, a indução inalatória com sevoflurano seria ideal para evitar hiperventilação e hipotensão. Alternativamente, se uma linha venosa puder ser fixada, pode ser utilizada indução intravenosa com propofol, tiopentona ou etomidato. Deve ser considerada administração criteriosa de opioides intravenosos, como o fentanil (2-3 lg/kg) ou remifentanil (0,5-1 lg/kg) e/ou lidocaína (1 mg/kg) para atenuar adequadamente a resposta hemodinâmica à laringoscopia. Se ocorrer hipotensão induzida por indução, vasoconstritores como a fenilefrina devem estar imediatamente disponíveis, e é razoável infundi-los profilaticamente para permitir uma titulação rápida e reduzir os episódios hipotensores. Os relaxantes musculares não despolarizantes com libertação mínima de histamina são adequados para indução.
Monitoramento
O monitoramento intraoperatório inclui todos os monitores padrão da American Society of Anesthesiologists (eletrocardiograma, pressão arterial não invasiva, saturação de oxigênio, dióxido de carbono expirado e temperatura), além de um cateter intra-arterial para monitoramento contínuo da pressão arterial e amostragem de gases sanguíneos. As expectativas para vasopressores como a noradrenalina validariam a colocação de um cateter venoso central após a indução (a menos que fatores complicadores ditassem a colocação prévia). Dispositivos de neuromonitorização, incluindo eletroencefalograma, potenciais evocados somatossensoriais e motores, Doppler transcraniano, saturação de oxigênio do bulbo jugular e espectroscopia infravermelha próxima, podem ser utilizados, de acordo com a experiência institucional, embora o benefício dessas técnicas em um desvio de baixo fluxo que aumenta o fluxo não esteja totalmente estabelecido.3
Em nossa instituição, as discussões pré-operatórias com os neurocirurgiões sobre seu plano cirúrgico são práticas padrão, envolvendo o doador planejado e os vasos sanguíneos do receptor, a duração provável do corte do vaso, qualquer necessidade de supressão da explosão e quaisquer outras dificuldades ou preocupações cirúrgicas antecipadas. Em operações que envolvam uma derivação STA-M4, utilizamos apenas o índice bispectral para monitorar a profundidade do anestésico e em antecipação da pequena possibilidade da necessidade de supressão da explosão. Se a anastomose for para um segmento de mais proximal da ACM, o eletroencefalograma e os potenciais evocados somatossensoriais e motores também são usados para monitorar a isquemia cerebral, pois o recorte temporário pode comprometer o fluxo sanguíneo para as outras partes vitais do cérebro.
Medicamentos anestésicos
Para a manutenção da anestesia, tanto a anestesia intravenosa total como a anestesia inalatória têm sido utilizadas como padrão de prática para esta cirurgia em diferentes instituições, sendo a técnica ideal debatida há muitos anos. Alguns estudos descobriram que os níveis de fluxo sanguíneo cortical regional são mais elevados, a pressão intracraniana é mais baixa e há uma maior redução do roubo intracerebral com propofol do que com anestésicos voláteis.2 No entanto, não foi demonstrada diferença significativa na incidência de complicações pós-operatórias em estudos retrospectivos que compararam a anestesia intravenosa com a anestesia inalatória.12,13 O uso de remifentanil também demonstrou proporcionar uma hemodinâmica mais estável durante a indução, manutenção e desenvolvimento da anestesia.14 No geral, não há provas suficientes para demonstrar superioridade de uma técnica anestésica sobre a outra.
Controle hemodinâmico e manejo dos fluidos
A manutenção da ‘‘normotensão’’, com base na pressão arterial basal pré-operatória, é crítica durante todo o período perioperatório e vital para os resultados neurológicos pós-operatórios. O objetivo hemodinâmico intraoperatório normalmente se encontra entre 10% e 20% da pressão arterial inicial. O controle cuidadoso da pressão arterial é essencial para manter um fluxo sanguíneo cerebral adequado e reduzir os riscos de acidentes vasculares cerebrais isquêmicos ou hemorrágicos. Isso é especialmente importante em crianças, por apresentarem uma maior exigência
metabólica cerebral, maior taxa de extração de oxigênio e menor resposta autorregulatória quando comparada aos adultos.3 A hipotensão pode levar à isquemia cerebral no perioperatório, trombose do enxerto no pós-operatório e deve ser tratada com vasoconstritores, como efedrina ou fenilefrina. A hipertensão pode exacerbar a hemorragia, especialmente no local da anastomose, e romper os frágeis vasos colaterais, causando hemorragia intracerebral. A hipertensão deve ser monitorada de forma agressiva e corrigida de forma ativa, assegurando a profundidade da anestesia e utilizando medicamentos adicionais, tais como labetalol, esmolol ou opióides, dependendo da causa.
O objetivo para a gestão de fluidos é a normovolemia, principalmente com cristaloides, se não houver perda significativa de sangue, embora alguns defendam a hipervolemia para atenuar a hipotensão. Se se verificar uma grande perda de sangue, a hemoglobina e o hematócrito devem ser verificados e a anemia corrigida, se necessário. Foi sugerido uma meta de 30% a 42% de hematócritos para manter o equilíbrio entre a capacidade de transporte de oxigênio no sangue e a viscosidade do sangue, uma vez que os extremos em ambas as pontas podem arriscar isquemia cerebral em doentes com MMD.2,11
Ventilação
O objetivo da ventilação intraoperatória é a manutenção da normocapnia e da normoxigenação. A normoxigenação é uma exigência básica para um adequado suprimento de oxigênio ao cérebro. O dióxido de carbono é um poderoso modulador do tônus cerebrovascular. Para os pacientes de MMD, as áreas do cérebro supridas pelos vasos sanguíneos doentes apresentam um risco mais elevado de isquemia cerebral, sendo que tanto a hipercapnia como a hipocapnia têm impactos negativos na perfusão cerebral, induzindo o fenómeno de roubo ou a vasoconstrição cerebral, respectivamente.3
Temperatura
Manter uma temperatura corporal normal no perioperatório normalmente é decorrente de acordo entre a maioria. Evitar a hipertermia é amplamente recomendado, uma vez que um aumento da taxa metabólica cerebral aumenta o consumo de oxigênio e pode assim precipitar a isquemia. Enquanto hipotermia moderada (~338C) durante o clampeamento do vaso, teoricamente, pode oferecer algum grau de neuroproteção, reduzindo a taxa metabólica cerebral, continua a haver preocupação quanto à sua influência potencial no vasoespasmo e também tem havido falta de evidências sobre melhorias nos resultados.2,3,11
Métodos de neuroproteção durante a anastomose arterial
Durante o bypass direto, é necessário uma clipagem temporária do vaso receptor quando a anastomose terminolateral é costurada. Em procedimentos de aumento de baixo fluxo para a MMD, o vaso receptor é tipicamente o segmento cortical M4, que fornece uma área relativamente superficial do cérebro que também tem circulação colateral razoável. Para estes procedimentos, o tempo de clipagem arterial temporária é relativamente curto, frequentemente inferior a 30 minutos. O aumento da pressão arterial para 20% acima da linha inicial é incentivado durante este período, para manter e melhorar o fluxo colateral. Menos frequentemente, se a anastomose for para um segmento mais proximal da ACM, recomenda-se a indução da supressão da explosão através do aumento da concentração alvo de propofol, guiada pelo índice bispectral ou eletroencefalograma bruto (EEG), como meio de reduzir a procura cerebral.
Desenvolvimento e cuidado pós-operatório
É desejável um desenvolvimento hemodinamicamente estável e fluido para prevenir complicações hemorrágicas ou isquêmicas. A reversão adequada do bloqueio muscular e o controle da dor ajudam a garantir a normocapnia, a reduzir o stress e a prevenir a agitação, a reduzir as náuseas e os vómitos e a manter a permeabilidade do enxerto. Uma avaliação clínica nurológica é realizada o mais breve possível.
Os pacientes são normalmente monitorados, pelo menos durante a noite, em uma unidade de cuidados neuro-intensivos para observação atenta de quaisquer sinais ou sintomas de complicações durante as primeiras 24 a 48 horas. Deve ser enfatizada a prevenção da pressão direta no lado da cabeça onde o STA foi utilizado. Um dispositivo Micro-Doppler transcutâneo à beira do leito é frequentemente utilizado para monitorar diariamente a permeabilidade do STA.6 Os alvos para a pressão arterial pós-operatória devem ser observados pela equipe de neurocirurgia, tendo em mente se um ou ambos os lados do cérebro já foram revascularizados.
Complicações e resultados
A morbidade e mortalidade cirúrgicas por hemisfério tratado foram relatadas em 3,5% e 0,7%, respectivamente, para procedimentos de revascularização em pacientes com MMD.2 As complicações pós-operatórias mais frequentes são a nova isquemia e a síndrome da hiperperfusão cerebral.15
Um estudo retrospectivo concluiu que a incidência de isquemia pós-operatória está mais frequentemente relacionada com a abordagem cirúrgica e a gravidade da doença do que com outros fatores, tais como o controle da anestesia. Os fatores de risco para isquemia pós-operatória incluíram antecedentes de TIAs frequentes, pacientes com fatores precipitantes para TIAs e operações de revascularização indirecta.13 Estudos menores implicaram o papel de outros fatores de risco, como hipovolemia perioperatória, hipercapnia, hipocapnia, hipotensão e baixos níveis de hematócrito,2,15 mas estes podem não causar complicações independentemente se a sua duração for controlada.
Um aumento significativo no fluxo sanguíneo cerebral acima da demanda metabólica do cérebro também pode causar hiperperfusão cerebral pós-operatória. Esta condição apresenta-se frequentemente após uma cirurgia de bypass direto, no pós-operatório agudo, como deterioração neurológica temporária caracterizada por disartria, disfunção motora manual, disfasia motora/sensorial ou convulsões. Os fatores de risco para hiperperfusão sintomática incluem uma fração de extração de oxigênio elevada em estudos pré-operatórios de tomografia por emissão de pósitrons, o que indica diminuição significativa do fluxo sanguíneo cerebral. A hiperperfusão cerebral é frequentemente temporária, com o fluxo sanguíneo cerebral normalmente regressando aos níveis normais em três ou quatro meses de pós-operatório.16 No entanto, uma vez que a síndrome de hiperperfusão cerebral é um importante fator de risco para hemorragia intracraniana, o controle rigoroso da pressão arterial é muito importante quando se suspeita, sendo a pressão arterial alvo inferior a 120/80 mmHg.
Deve-se notar que a deterioração neurológica pós-operatória pode ser causada por hipoperfusão cerebral, vasoespasmo do enxerto ou hiperperfusão cerebral, e pode ser difícil diferenciar clinicamente essas etiologias. Adjuntos como Doppler transcraniano, espectroscopia no infravermelho próximo e técnicas de imagem dinâmica (exames de perfusão e angiogramas) são úteis para distinguir a causa.
RESUMO
A MMD é uma doença cerebrovascular rara, muitas vezes sem etiologia conhecida, e atualmente não existe um tratamento eficaz acordado para reverter o processo da doença. A revascularização cirúrgica é defendida em detrimento do tratamento médico como uma intervenção para prevenir novos acontecimentos isquêmicos ou hemorrágicos em pacientes sintomáticos. Em pacientes com MMD, um bypass de baixo fluxo com aumento de fluxo é a cirurgia mais comum realizada, e o principal objetivo do tratamento anestésico perioperatório na cirurgia de derivação extracraniana-intracraniana é equilibrar a oferta e a procura de oxigênio cerebral. Uma compreensão detalhada da patologia subjacente da MMD e das técnicas para fornecer cuidados anestésicos seguros e eficazes são importantes para melhorar os resultados pós-operatórios e prevenir complicações.
BIBLIOGRAFIA
- Scott RM, Smith ER. Moyamoya disease and moyamoya syndrome. N Engl J Med. 2009;(12) 360:1226-1237.
- Parray T, Martin TW, Siddiqui S. Moyamoya disease: a review of the disease and anesthetic management. J Neurosurg Anesthesiol. 2011;23(2):100-109.
- Chui J, Manninen P, Sacho RH. Anesthetic management of patients undergoing intracranial bypass procedures. Anesth Analg. 2015;120(1):193-203.
- Sato Y, Kazumata K, Nakatani E et al. Characteristics of moyamoya disease based on national registry data in Japan. Stroke. 2019;50(8):1973-1980.
- Research Committee on the Pathology and Treatment of Spontaneous Occlusion of the Circle of Willis; Health Labour Sciences Research Grant for Research on Measures for Intractable Diseases. Guidelines for diagnosis and treatment of moyamoya disease (spontaneous occlusion of the circle of Willis). Neurol Med Chir (Tokyo). 2012;52(5):245-266.
- Aaron Cohen-Gadol. The neurosurgical atlas, low flow revascularization. Disponível em: https://www.neuro surgicalatlas.com/volumes/cerebrovascular-surgery/revascularization/low-flow-revascularization?highlight¼low%20flow. Acesso em: 07 de janeiro de 2021.
- Miyamoto S, Yoshimoto T, Hashimoto N, et al. Effects of extracranial-intracranial bypass for patients with hemorrhagic moyamoya disease: results of the Japan Adult Moyamoya Trial (JAM trial) Stroke. 2014;45(5):1415-1421.
- Kuroda S, AMORE Study Group. Asymptomatic moyamoya disease: literature review and ongoing aMORE study. Neurol Med Chir (Tokyo). 2015;55(3):194-198.
- Mayeku J, Lopez-Gonzalez MA. Current surgical options for moyamoya disease. Cureus. 2020;12(11):e11332.
- Jeon JP, Kim JE, Cho WS, et al. Meta-analysis of the surgical outcomes of symptomatic moyamoya disease in adults. J Neurosurg. 2018;128(3):793-799.
- Giustini AJ, Stone SA, Ramamoorthy C. Moyamoya disease in children and its anesthetic implications: a review. Pediatr Anesth. 2020;30(11):1191-1198.
- Adachi K, Yamamoto Y, Kameyama E, et al. Early postoperative complications in patients with moyamoya disease—a comparison of inhaled anesthesia with total intravenous anesthesia (TIVA). Masui. 2005;54(6):653-657.
- Sakamoto T, Kawaguchi M, Kurehera K, et al. Risk factors for neurologic deterioration after revascularization surgery in patients with moyamoya disease. Anesth Analg. 1997;85(5):1060-1065.
- Williams GW II, Jones WS, Chaudhry R, et al. Intraoperative anesthesiology management and patient outcomes for surgical revascularization for moyamoya disease: a review and clinical experience. J Neurol Surg A. 2019;80(3):143-148.
- Zhao M, Deng XF, Zhang D, et al. Risk factors for and outcomes of postoperative complications in adult patients with moyamoya disease. J Neurosurg. 2019;130(2):531-542.
- Kaku Y, Iihara K, Nakajima N, et al. Cerebral blood flow and metabolism of hyperperfusion after cerebral revascularization in patients with moyamoya disease. J Cereb Blood Flow Metab. 2012;32(11):2066-2075.



